吞咽障碍病人预后影响因素及食用藕粉联合肠内营养剂的应用
廖丽芳,郝贵枝,谭晓媛,张 琴,廖勤弟,陈思蓉
桂林市人民医院,广西541001
脑卒中后吞咽障碍是脑卒中病人常见的并发症之一,主要是由于病人大脑皮层运动区受损,导致病人言语功能障碍、吞咽困难[1]。近年来,随着我国人口结构的不断变化,脑卒中发病率已位居各类疾病之首,比例高达84/10万[2]。尽管随着医学科学的不断进步,脑卒中发作后的存活率有了明显的提高,但仍有80%左右的病人存在不同程度的功能障碍,如运动、语言、吞咽等功能障碍[3]。29.0%~60.4%的脑卒中病人存在不同程度的吞咽功能障碍,吞咽障碍如不及时治疗容易造成电解质紊乱、吸入性肺炎、脱水、营养不良,甚至窒息等并发症,严重危及病人生命[4]。脑卒中功能障碍的病人如果能够得到及时有效的康复治疗,约70%的病人症状能够得到显著的缓解[5]。影响吞咽功能预后的因素有很多,但目前对于影响吞咽功能预后的危险因素报道结果也各不相同。通过积极有效的吞咽功能治疗,病人可摄取足够的营养,进而减少脱水、吸入性肺炎、营养不良等其他并发症的发生,提高病人的生命质量,促进整体恢复,改善病人预后[6]。西医在治疗吞咽功能障碍主要以药物治疗、外科手术等方式为主,药物治疗仅通过营养脑细胞发挥作用,外科手术操作复杂且破坏性强,病人很难接受,整体收效甚微[7]。为此本研究主要基于吞咽障碍病人预后的影响因素分析基础上,探讨量化食用藕粉联合肠内营养剂对吞咽障碍病人的作用效果,为临床治疗及预后提供理论依据。
1 资料与方法
1.1 一般资料
回顾性研究:选取桂林市人民医院神经科2018年8月—2020年8月收治的234例吞咽障碍病人,回顾性分析所有纳入病人的病历资料,根据病人预后情况将其分为预后不良组与预后良好组。前瞻性研究:选取2019年7月—2021年6月桂林市人民医院神经科确诊为吞咽障碍的病人120例,随机分为观察组与对照组,各60例。对照组采用洼田饮水测试筛查病人,测试不通过病人予常规留置鼻饲管,按神经内科常规护理指导病人进食和功能训练。观察组病人采用洼田饮水测试失败后,立即使用不同剂量的食用藕粉配合20 g肠内营养剂调制成3种不同稠度的食团进行吞糊测试,吞糊测试通过的根据病人测试无呛咳的食物性状,指导病人或家属将固定剂量食用藕粉添加在营养科配置的肠内营养剂中,并用微波炉加热调制成病人测试通过的食物性状后进食。观察组首次吞糊测试不通过病人予留置鼻饲管,24 h后重复吞糊测试,通过者带鼻饲管情况下同时经口进行进食功能训练,进食训练按照由稠到稀的原则依次进行,即由果冻状→米糊状→蜂蜜状,循序渐进,直至病人带管进食的营养素到达身体所需的80%以上的量,予拔除鼻饲管自行经口进食。
1.2 纳入标准
①入院时经诊断为吞咽功能障碍病人;②意识清楚,能够正常交流,能够配合的病人;③病人各类病史资料较为完整。
1.3 排除标准
①昏迷、无自主意识及不配合医护的病人;②病人有吸入性肺炎的症状,痰多,呼吸困难;③合并肺部感染、吸入性肺炎等恶性肺部疾病病人;④由痰多等其他疾病引发的呼吸困难的病人;⑤有气管切开的病人。
1.4 观察指标
本研究纳入的所有研究对象均采取单因素回归分析,主要观察指标两组病人的性别、年龄、体质指数、糖尿病史、高血压病史、吸烟史、饮酒史、脑卒中史、神经功能缺损评分美国国立卫生研究院卒中量表(NIHSS)[8]、Barthel指数(BI)评分[9]、血糖、C-反应蛋白(CRP)、纤维蛋白原、低密度脂蛋白胆固醇(LDL-C)及肌力分级。
1.5 诊断标准与观察指标
①吞咽功能。采用洼田饮水试验对病人吞咽功能进行评分,1级:可顺利地一次性将水咽下;2级:分2次以上咽下且无呛咳;3级:1次咽下有呛咳;4级:2次以上咽下且有呛咳;5级:频繁呛咳,且无法完全咽下。本研究中将出院6个月后复查吞咽功能1级或2级病人纳入预后良好组,3~5级病人纳入预后不良组。②NIHSS评分[10]。采用NIHSS对病人的脑卒中情况进行评价,0~6分视为神经功能轻度缺损,>6分视为重度缺损。③BI评分。采用BI评分对病人的日常生活活动的功能状态进行评价,分值0~100分,依据病人的自理能力及被照护程度,可分为<40分、40~60分、61~99分及100分,依赖程度逐渐变低。④营养状况指标。对比两组病人治疗前后体重、血清白蛋白、三头肌皮褶厚度(TSF)、非瘫痪侧上臂三头角肌肌围(MAMC)。⑤不良反应及满意度。统计病人治疗后3个月内不良反应发生情况,对比总发生率,自制满意度调查问卷,根据满意度情况分为很不满意、不满意、一般满意及非常满意,以(一般满意例数+非常满意例数)/总例数×100%为总满意度。
1.6 统计学方法

2 结果
2.1 两组基本信息资料及其吞咽功能单因素分析
根据吞咽障碍病人预后是否良好将病人分为预后不良组和预后良好组,两组病人的性别、年龄、体质指数、糖尿病病史、脑卒中史、NIHSS评分、BI评分、LDL-C及肌力分级的数据差异有统计学意义(P<0.05),详见表1。
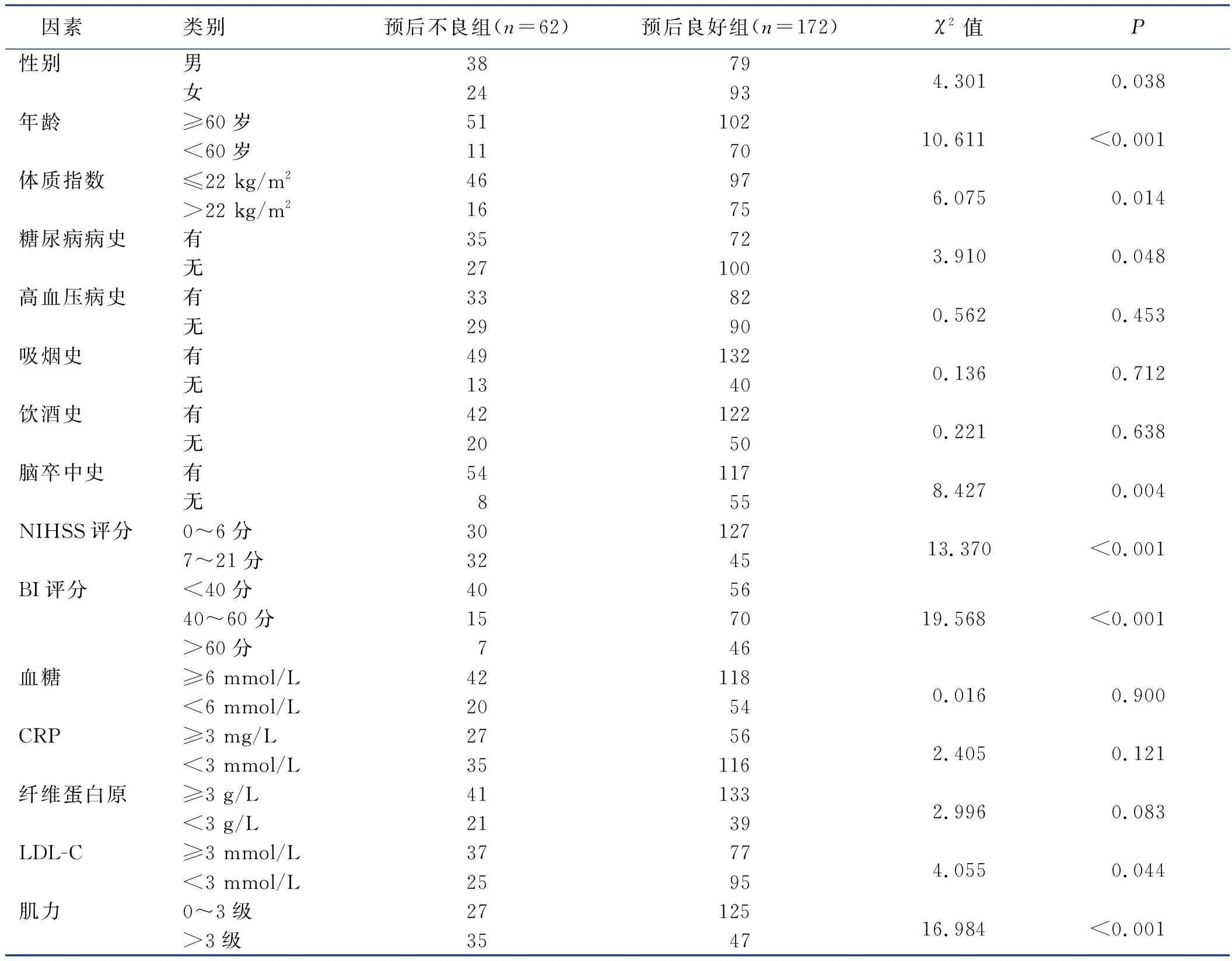
表1 两组基本信息资料及其吞咽功能单因素分析 单位:例
2.2 吞咽功能多因素Logistic回归分析结果
通过一般基本信息资料对比结果,对性别、年龄、体质指数、糖尿病病史、脑卒中史、NIHSS评分、BI评分、LDL-C及肌力分级等为自变量作二元Logistic回归分析,结果表明:性别、体质指数、糖尿病病史、脑卒中史及LDL-C均P>0.05,因此予以剔除,筛选出年龄[OR=4.891,95%CI(2.115,11.311)]、NIHSS评分[OR=0.288,95%CI(0.143,0.579)]、BI评分[OR=2.800,95%CI(1.700,4.609)]、肌力分级[OR=0.208,95%CI(0.102,0.426)]为吞咽障碍病人发生预后不良的独立风险因素(P<0.05),详见表2。
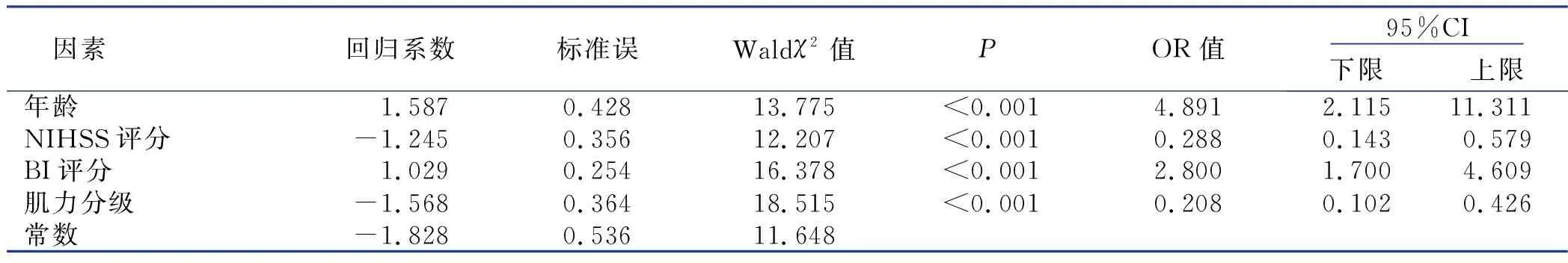
表2 多因素Logistic回归分析结果
2.3 影响吞咽障碍病人预后的风险模型的建立与验证
基于上述筛选出的独立危险因素,建立了预测吞咽障碍病人发生预后不良的风险概率的列线图模型,通过对各因素分类进行赋值,对每位病人总分值进行对照,从而给出发生预后不良的概率,见图1。两组ROC曲线下面积(AUC)分别为0.845和0.844,见图2。为确保样本的准确性,采用内部数据验证法,构建验证集,对比两者差异,结果显示:建模集和验证集的C-index指数分别为0.810[95%CI(0.681,0.939)]和0.792[95%CI(0.653,0.931)];两组的校正曲线均与标准曲线拟合较好,见图3。证明本次模型具有良好的预测精准度。

图1 预测吞咽障碍病人预后不良风险模型的建立
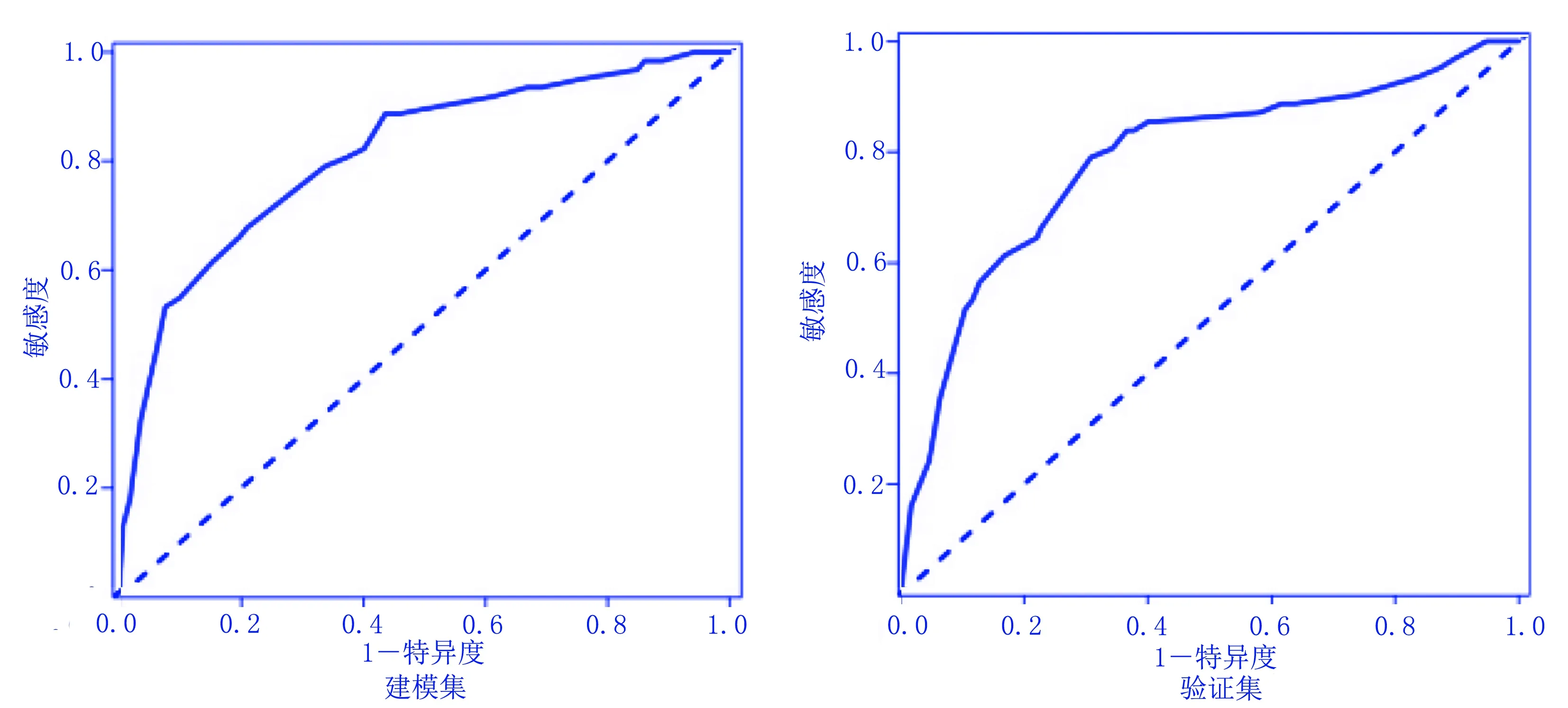
图2 列线图模型的ROC曲线验证
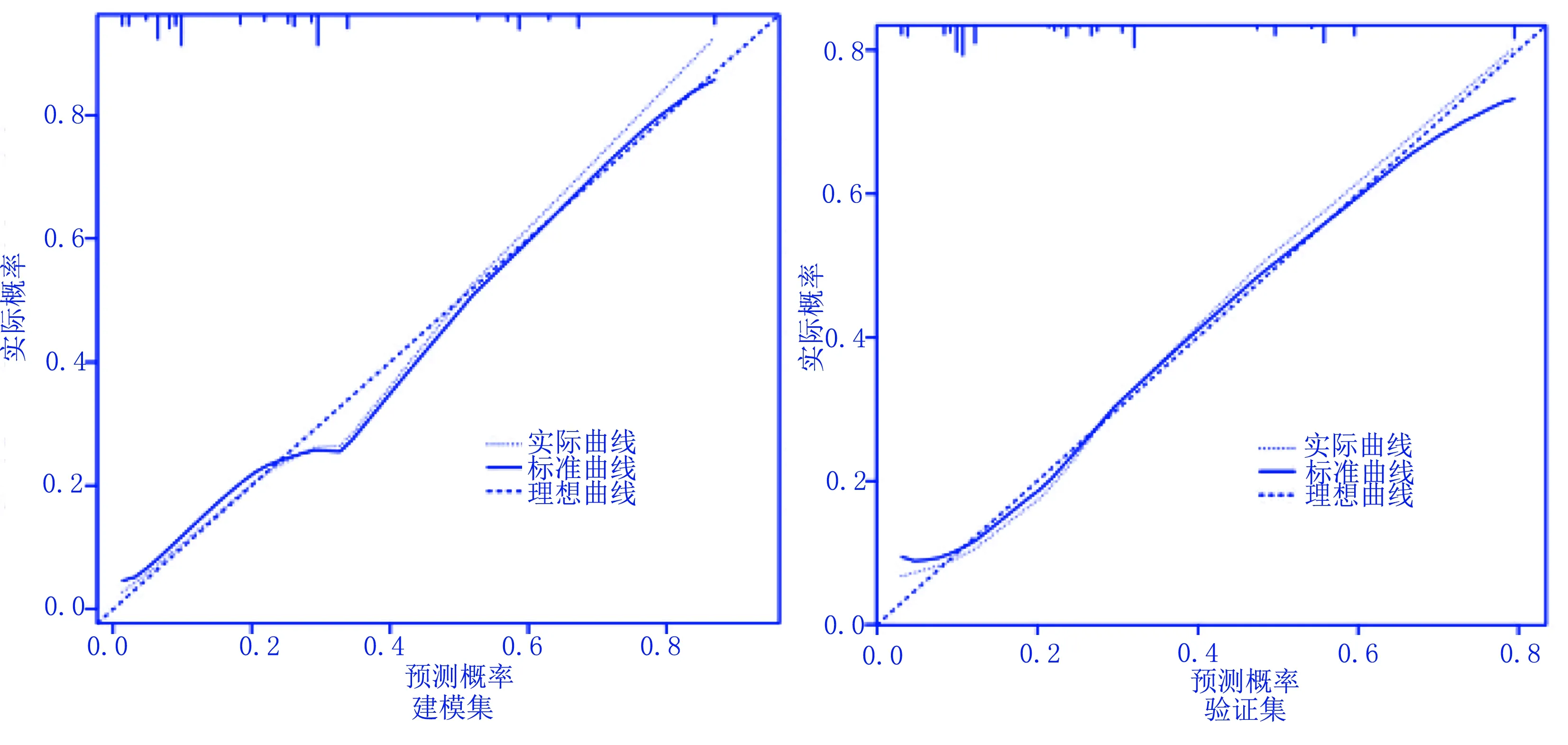
图3 列线图模型的校正曲线验证
2.4 观察组与对照组病人营养指标状态
比较两组病人治疗前后营养指标水平,治疗前差异无统计学意义(P>0.05);治疗后,两组病人的体重、清蛋白、TSF、MAMC水平均有所下降,但对照组病人下降的水平较低(P<0.05),详见表3。
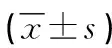
表3 观察组与对照组病人治疗前后营养指标水平变化比较
2.5 观察组与对照组病人不良反应发生情况
治疗后,观察组病人发生腹泻3例,肺部感染及尿路感染各1例,总发生率10.00%;对照组病人发生压疮、尿路感染各2例,肺部感染4例,腹泻6例,总发生率18.33%,两组总发生率比较差异有统计学意义(χ2=5.065,P<0.05)。详见表4。

表4 观察组与对照组病人不良反应发生情况比较
2.6 观察组与对照组病人治疗满意度比较
治疗后,观察组病人总满意度达95.00%,对照组病人总满意度78.33%,两组比较差异有统计学意义(P<0.05)。详见表5。

表5 观察组与对照组病人治疗后满意度比较
3 讨论
脑卒中后吞咽障碍常见的临床表现为进食缓慢、呛咳、发音困难、流涎等症状。有关资料显示,脑卒中后吞咽障碍常表现为3种较为常见的X线下异常运动模式[11-12]:①舌肌无力为主的损伤较轻的吞咽困难;②以舌骨及喉结构为主的结构复合体结构的运动损伤模式,主要表现为损伤较轻;③舌骨与喉复合体较轻的吞咽分离为主的损伤模式。脑卒中后吞咽障碍发生率较高,常进一步引起病人营养不良、吸入性肺炎等并发症,导致较高的致死率与致残率,同时住院时间及相应费用明显增加,预后极差[13]。另有资料显示,43%~81%的卒中后吞咽障碍病人在发生不同程度吞咽功能异常后的2周至4周内症状有所好转[14],但仍有部分病人预后较差。本研究纳入的234例脑卒中后吞咽障碍病人中发生上述各类预后不良症状的发生率为26.50%(62/234),因此,找出影响吞咽功能障碍病人预后不良的影响因素,并在早期给予干预治疗在疾病的预后中具有重要的意义。
本研究基于建立的危险因素筛选出年龄≥60岁、NIHSS评分7~21分、BI评分<40分、肌力分级0~3级为影响脑卒中吞咽功能障碍病人预后的影响因素(P<0.05)。同时本研究基于筛选出的危险因素建立了吞咽障碍预后不良的列线图模型,为保证预测的准确性,避免过度拟合,本研究采用内外部验证途径针对模型进行了预测效能检验,结果显示该模型具有较高的预测效能。
本研究中年龄为一项危险因素,主要与年龄导致病人整体机能较差有关。有关文献报道,即使无吞咽功能障碍的老年人群,发生吞咽造影异常率也高达63%[15]。高龄病人食管上括约肌与咽喉部位协调性明显受损,病人食管括约肌松弛较差,导致病人感觉反射较差,进而咽部反射减弱[9]。该类人群常合并各类基础疾病,免疫力较年纪较轻病人明显较低,一旦发生脑卒中后吞咽障碍,对营养的吸收及预后明显低于年轻人群。NIHSS评分是评估病人神经功能损伤的重要临床指标,NIHSS评分越高提示病人神经功能损伤越严重,与吞咽功能相关的神经肌肉损伤相对较多。有关资料显示,NIHSS评分条目中肢体、感觉、语言等细化指标都与病人的吞咽功能密切相关,因此NIHSS评分的变化也是反映卒中后吞咽功能的重要危险因素[16]。BI评分是反映病人生活自理能力的重要指标,对于心脑血管病病人由于肢体活动障碍导致生活自理能力下降,可通过 Bl评分来评价能力障碍的程度[17]。本研究中重度的生活自理能力障碍病人(BI评分<40)吞咽障碍预后较差的发生率显著高于轻度病人,因此,对于脑卒中尤其是脑卒中合并吞咽障碍病人应在早期进行针对性筛查评估并干预,进而提高吞咽障碍的管理效果。本研究中肌力分级0~3级吞咽功能障碍病人预后不良的发生率高于3级以上病人,主要认为可能与脑卒中病人发生运动及周围神经损害有关,病人原动肌活化明显减少,随意运动能力减少,进而不能完成吞咽或吸收摄取异常[18]。
此外,本研究基于量化食用藕粉联合肠内营养剂对纳入的病人进行前瞻性研究,结果显示治疗后,对照组病人体重、清蛋白、TSF、MAMC水平下降的水平较低(P<0.05);观察组病人不良反应总发生率为10.00%,明显低于对照组的总发生率18.33%(P<0.05),观察组病人总满意度明显低于对照组。有关资料显示,肠内营养剂可以为吞咽障碍病人住院期间提供所需的营养,利于病人疾病康复,同时通过摄食训练可以到达吞咽康复锻炼的效果[19]。本研究通过在食物中可以添加藕粉以增加食物的黏稠度,来预防病人进食液体或流食时发生呛咳或误吸。在留置鼻饲管的同时经口进食加入适量的食用藕粉使溶液变成不同浓度的糊状进行进食训练,避免了经鼻饲管进食可能带来的吞咽肌失用性萎缩等缺点,有利于增强病人对吞咽功能恢复的信心,充分调动了病人主动参与康复护理的积极性。而联合营养科为病人量身定制个性化的肠内营养餐,正是保证了病人营养的充分摄入。
4 小结
综上所述,年龄≥60岁、NIHSS评分7~21分、BI评分<40分、肌力分级0~3级为影响脑卒中吞咽功能障碍病人预后的影响因素,医护人员可根据建立的列线图风险因素进行针对性干预。量化食用藕粉联合肠内营养剂可通过摄食训练改善脑卒中后吞咽功能障碍病人营养供应,进而改善病人预后情况。

