可疑甲状腺乳头状癌颈侧区淋巴结转移相关影响因素:基于80例术前超声检查
张静谊,李学文,郭为衡,朴雪梅
北京市平谷区医院1超声科,2普外科,北京101200
甲状腺乳头状癌(PTC)是甲状腺最常见的恶性肿瘤[1]。因肿物发展较慢,早期常无明显的临床症状和体征,患者多于体检中偶然发现。有研究表明,甲状腺乳头状癌患者的预后较好,死亡率较低[2]。但若发生淋巴结转移,则生存率明显下降[3]。早期准确评估甲状腺乳头状癌颈部淋巴结转移(LLNM)情况具有重要的意义。目前超声己经成为LLNM术前常规检查,其具有非侵入性的特点,且在检查过程中无需对患者颈部进行制动,是一种无创、可重复性新型影像诊断技术;可提供有关LLNM潜在风险的信息,不仅可以检查LLNM情况,还有助于辅助判断淋巴结的良恶性[4-5]。但仅凭借超声进行检查,在不同研究中敏感度及特异性差异较大,且可能受颈部局部解剖结构及技术影响,从而导致对颈侧区淋巴结敏感性降低[6]。而基于患者多种临床特征,可对患者病症进行初步判断,可避免因图像模糊而造成错诊及漏诊。本研究根据患者的临床特征及超声声像图特征进行回顾性评估,分析发生LLNM的相关影响因素,旨在为检测甲状腺乳头状癌颈侧区淋巴结是否转移的提供参考依据。
1 资料与方法
1.1 一般资料
选取2010年1月~2021年1月于我院行门诊甲状腺常规超声检查高度怀疑甲状腺乳头状癌患者80例,并通过术前超声检查并接受手术治疗,术后经病理证实均为PTC。手术术式选择及淋巴结清扫范围依据美国甲状腺协会指南进行,术后相应标本均做病理检查。由病理结果确定是否存在桥本氏甲状腺炎及被膜侵犯。纳入标准:初次行甲状腺手术;有完整的超声资料;完成术前甲状腺功能检查;排除标准:合并其他类型的甲状腺癌;甲状腺内转移癌。
80例PTC患者的年龄为20~75(44.62±10.63)岁,肿瘤直径0~5.0(1.33±0.77)cm;术前血清促甲状腺激素水平0.01~17.45(3.47±2.64)U/mL;患者的一般资料(表1)。依据术后病理,将80例患者分为LLNM组(n=46)和未发生LLNM组(NLLNM组,n=34),本研究经我院伦理委员会批准同意。
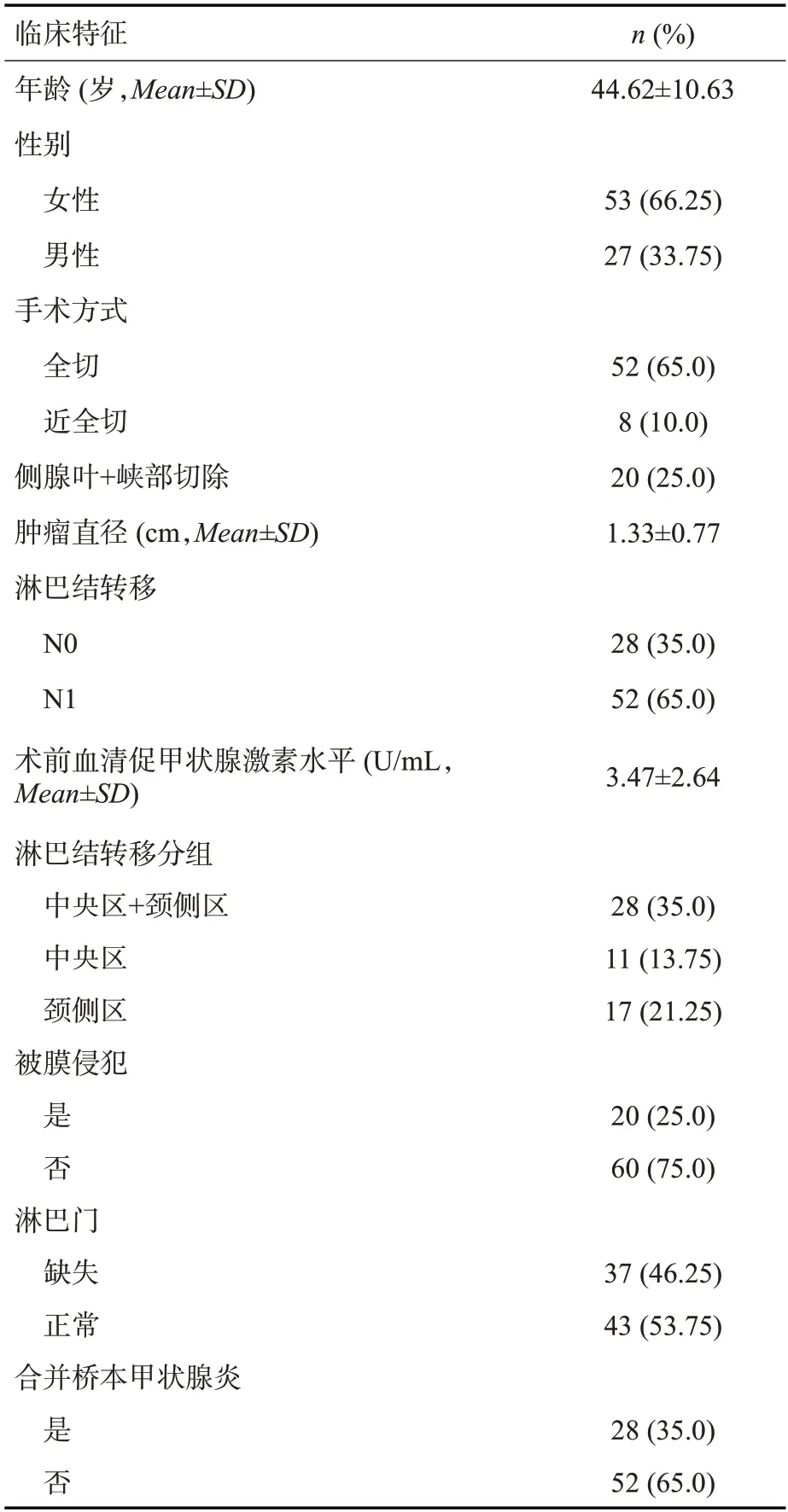
表1 PTC患者基本临床特征Tab.1 Basic clinical characteristics of PTC patients[n(%)]
1.2 仪器与方法
1.2.1 仪器 采用飞利浦iU Elite、LOGIQ E9彩色超声诊断系统,探头频率为7~12 MHz。
1.2.2 超声检查方法及观察内容 对患者进行术前甲状腺及双侧颈部淋巴结超声检查。常规横切、纵切扫查甲状腺,记录甲状腺结节的数量、位置、肿瘤直径、回声、形态和边界、是否存在微钙化、结节纵横比、结节内部及周边血流、被膜侵犯以及疑似转移性颈淋巴结的超声特征。超声声像图特征由2位经验丰富的超声医师分析,并就诊断结果达成一致。转移性颈部淋巴结的超声声像图使用以下标准:淋巴结内微钙化(直径<1 mm的强回声);淋巴结中有液化或囊性变;淋巴结外周血供丰富;淋巴门结构不清或淋巴门消失;淋巴结内高回声;淋巴结长短径比<2;具有微钙化、液化或囊性变特征的淋巴结均可提示淋巴结转移,其余几项可疑征象有2个或2个以上时,综合判断该淋巴结是否转移。
回顾性评估两组患者的超声特征,如结节位置、数量、直径、回声、边界、微钙化、纵横比和血供。总结临床特征如下:患者术前血清促甲状腺激素浓度、年龄、性别、合并桥本甲状腺炎情况。
1.3 统计学分析
本研究使用SPSS 19.0 统计软件进行分析,计数资料以n(%)表示,组间比较采用方检验或Fisher检验;计量资料以均数±标准差表示,采用正态检验和方差齐性检验,组间比较采用独立样本t检验。以病理诊断LLNM为因变量,PTC患者的基本临床特征及超声声像图特征等因素为自变量,单因素分析P<0.05的指标,应用二分类Logistics 回归分析进行多变量分析,以进一步确定这些指标是否是与LLNM相关的独立因素。P<0.05为差异有统计学意义。应用ROC曲线计算分析患者肿瘤直径预测LLNM的最佳临界值。
2 结果
2.1 单因素分析
两组患者的年龄、合并桥本甲状腺炎、术前血清促甲状腺激素浓度、结节位置、回声、边界及结节血流差异无统计学意义(P>0.05)。性别、被膜侵犯、淋巴门、中央区淋巴结转移、肿瘤直径、微钙化及结节纵横比差异均具有统计学意义(P<0.05,表2、3)。
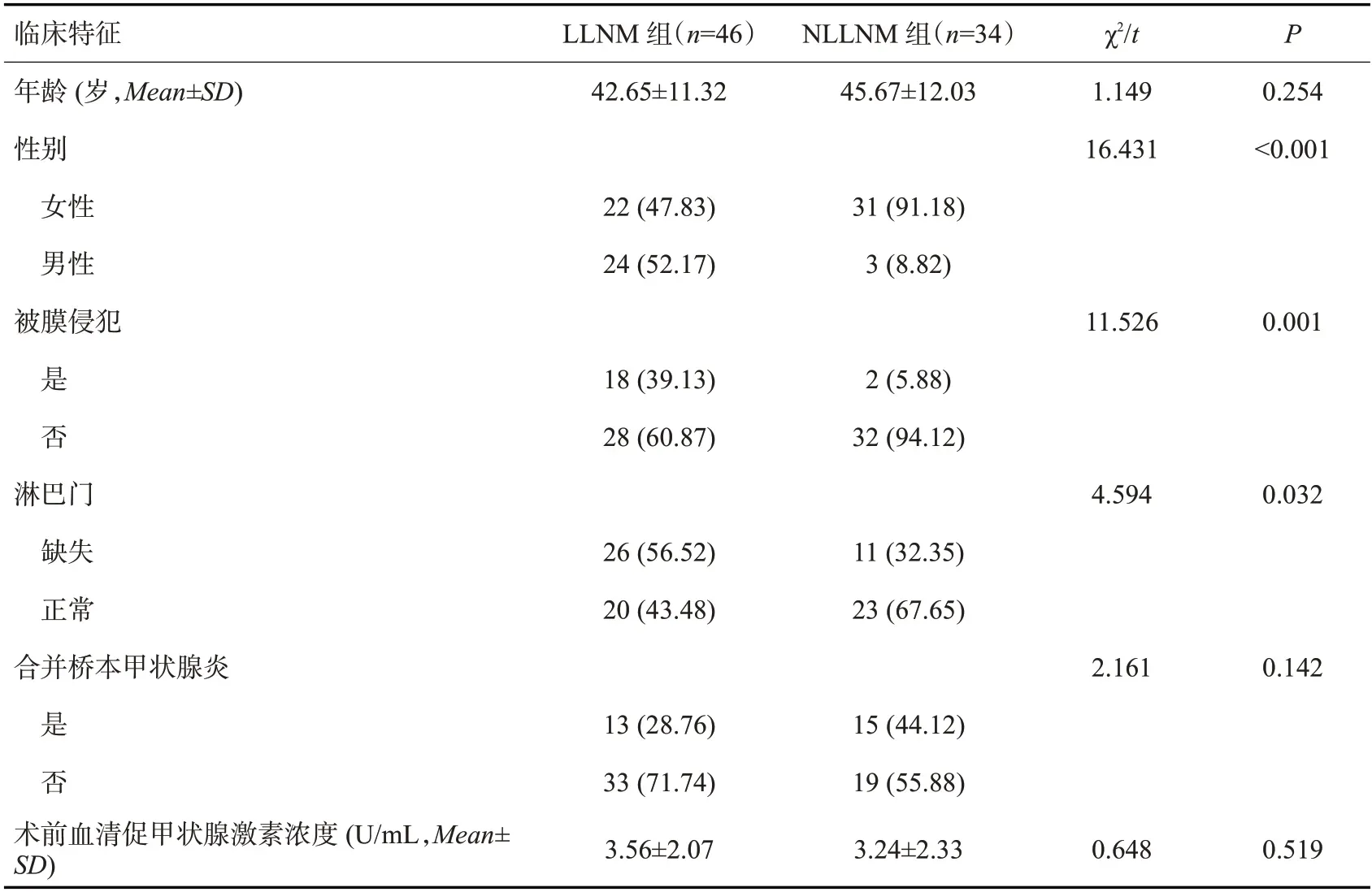
表2 PTC患者基本临床特征的单因素分析Tab.2 Univariate analysis of basic clinical characteristics of PTC patients[n(%)]
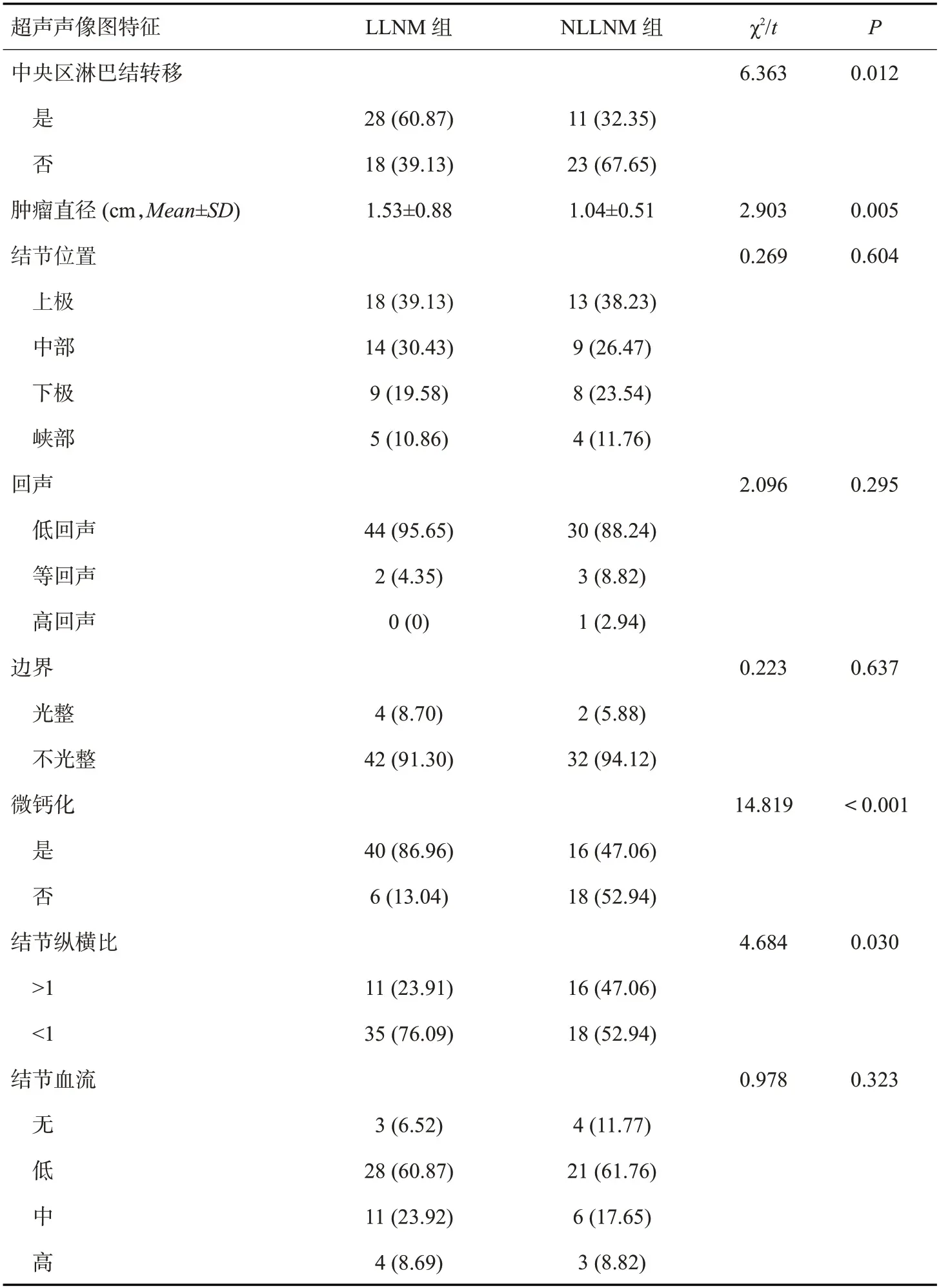
表3 PTC患者超声声像图特征的单因素分析Tab.3 Univariate analysis of ultrasonic image characteristics in patients with PTC[n(%)]
2.2 相关变量赋值
以病理诊断LLNM 为因变量,PTC 患者的基本临床特征及超声声像图特征等因素为自变量。对各变量进行赋值(表4),赋值后进行多因素Logistic回归分析。
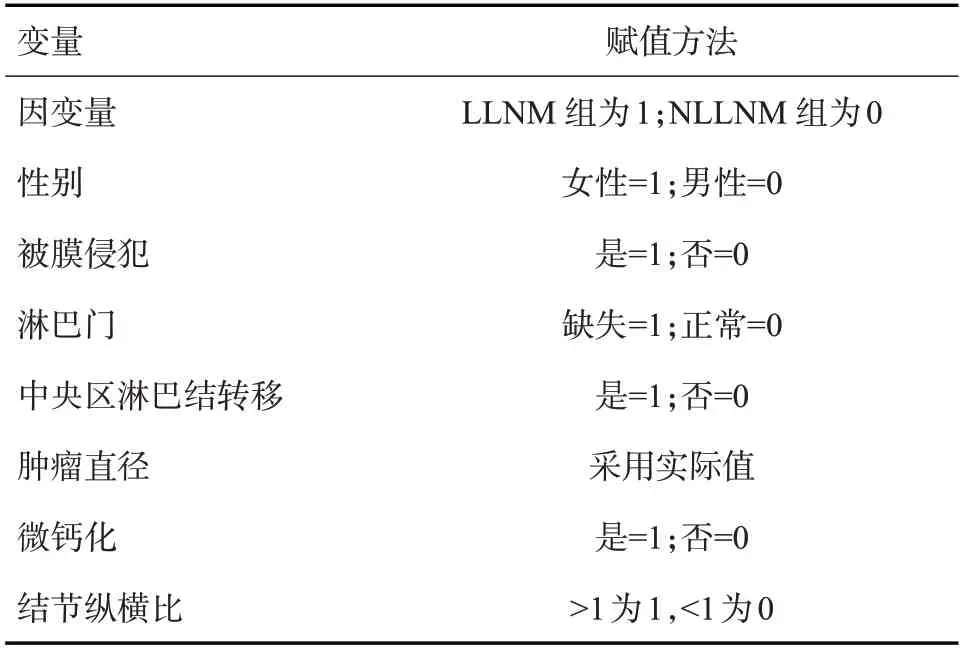
表4 相关变量赋值表Tab.4 Related variable assignment table
2.3 多因素分析
男性、发生被膜侵犯、中央区淋巴结转移、肿瘤直径、结节微钙化均是与LLNM相关的独立危险因素(表5)。

表5 PTC患者LLNM的多因素分析Tab.5 Multivariate analysis of PTC patients
2.4 通过ROC曲线计算分析患者肿瘤直径预测LLNM的最佳临界值
患者肿瘤直径曲线截断点为1.404 cm,到达最佳临界值,对LLNM 诊断的敏感度为52.2%,特异性为88.2%,曲线下面积为0.709,标准误为0.057,其95%CI为0.596~0.821(P=0.001,图1)。
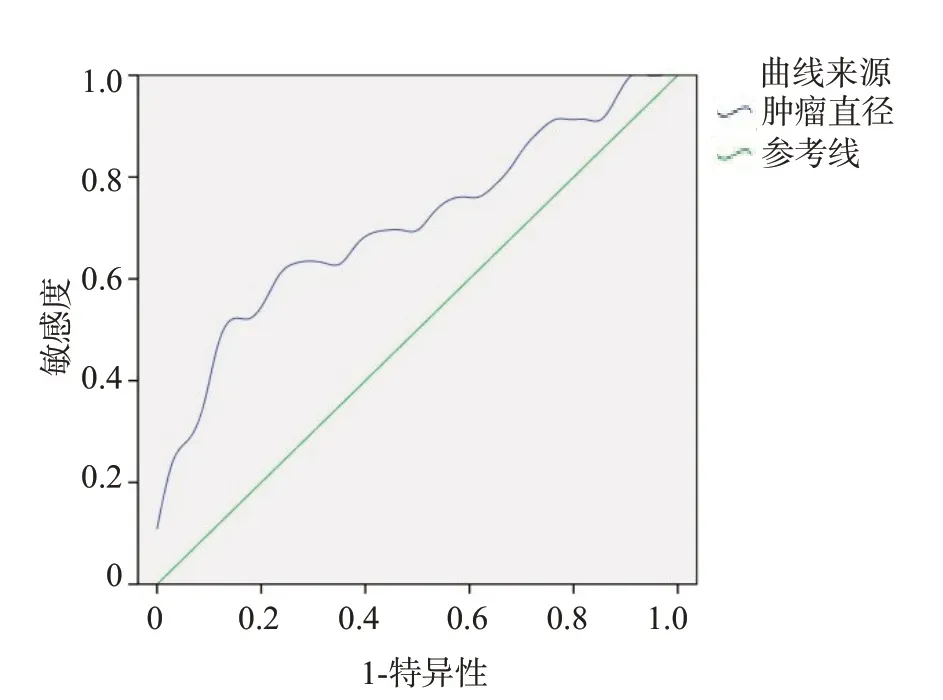
图1 肿瘤直径预测颈侧区淋巴结转移的ROC曲线Fig.1 ROC curve of tumor diameter predicting cervical lymph node metastasis.
3 讨论
PTC约占所有甲状腺癌患者的84%,它的10年生存率可达90%以上,被认为是一种惰性肿瘤[7]。临床对于LLNM治疗,以颈部淋巴结清扫术最为有效,并且需要加以组织学基础进行淋巴结清扫,否则便会在寻找肿瘤位置的过程浪费手术时间,增加并发症的发生几率。有研究亦表明,LLNM为PCT患者病症复发及存活率降低的危险因素[8]。术前探查可疑甲状腺乳头状癌颈侧区淋巴结转移能更好的确定手术范围,减少手术时间,降低患者损伤[9]。
在所有成像方法中,超声被认为是评估甲状腺结节和颈部淋巴结转移特征的最方便的方法,尤其是超声对浅表组织与器官具有较好的空间分辨率,使其作为甲状腺疾病诊治的基础检查手段[10]。也有研究通过荟萃分析证明了超声在预测LLNM方面的价值,其敏感度为71%,特异性为85%[11]。本研究通过患者的临床特征及超声声像图特征来分析可疑PTC发生颈侧区淋巴结转移的相关影响因素,以此提高LLNM的检出率。结果显示,肿瘤直径≥1.404 cm是LLNM相关的独立危险因素,且ROC曲线示患者肿瘤直径曲线截断点为1.404 cm,到达最佳临界值。有研究将2014例PTC患者分为颈侧区转移阳性组,肿瘤直径为1.30(0.80,2.00)cm,与颈侧区转移阴性组,肿瘤直径为0.7(0.50,1.00)cm,结果显示阳性组的颈侧区淋巴结的检出率较多,与本研究结果具有一致性[12]。另有研究也表明肿瘤大小是PTC颈部淋巴结转移的重要预测因素,并且颈部淋巴结转移与原发肿瘤的大小呈正相关,随着肿瘤大小的增加,颈部淋巴结转移的发生率也会增加[13]。此外,一项研究结果显示肿瘤大小>1.5 cm为LLNM的危险因素,这也与本研究结果相近[14]。因此,肿瘤直径≥1.404 cm可预测甲状腺乳头状癌发生颈侧区淋巴结转移。
在本研究中,男性的LLNM发生率显著高于女性,其原因可能是因为男性在日常生活及工作过程中压力较大,常吸烟、应酬喝酒,缺少锻炼,导致病情较女性更为严重。既往也有研究表明性别是LLNM发生的危险因子,可实施个体化的清扫,以减少颈侧区淋巴结转移[15]。本研究还发现被膜侵犯也与LLNM相关,甲状腺癌出现侵犯被膜时,说明已属于中晚期甲状腺癌,因为癌细胞已累及甲状腺癌细胞表面的被膜,易发生远处转移及复发,而这类甲状腺癌手术后的预后效果相对较差,因此也作为肿瘤复发风险群的评估指标[16]。有学者通过大量文献进行系统评价和荟萃分析将被膜侵犯定义为LLNM的重要危险因素[17]。本研究结果显示合并中央区淋巴结转移也是LLNM的影响因素。PTC发生颈部淋巴结转移主要以阶梯式出现,中央区为转移的第一站,随后才会到达颈侧区,因此在中央区发现淋巴结转移,提示LLNM可能性增加[18]。也有研究进一步证明了中央区淋巴结数目和淋巴结转移率增加与LLNM呈正相关;当淋巴结数目≥4或(和)淋巴结转移率≥20%时,LLNM的发生率明显增高[19]。此外,结节微钙化也是与LLNM相关的危险因素。作为甲状腺病变最常见的影像征象之一,在PTC中,甲状腺细胞代谢失衡,肿瘤组织中固态钙盐大量沉积导致结节钙化,其反映出肿瘤细胞的恶性程度,当患者的超声声像图上存在钙化征时,表明其恶性程度较高,易发生淋巴结转移。有研究表明原发灶内微钙化与淋巴结转移有明显相关性[20]。
综上所述,男性、发生被膜侵犯、中央区淋巴结转移、肿瘤直径≥1.404 cm、结节微钙化对甲状腺乳头状癌颈侧区淋巴结转移具有重要预测价值,建议采取更积极的手术策略,进行侧区淋巴结清扫。

