ICU重症颅脑损伤患者术后继发癫痫的危险因素分析
何茹
(南阳市第一人民医院重症医学科,河南 南阳 473000)
重症颅脑损伤(SBI)术中脑组织缺血、缺氧,可能会导致钠泵衰竭,造成钠离子内流、神经细胞过度除极化,影响神经元正常电活动,且脑外伤后机体强烈应激反应可能会导致糖代谢、酸碱失衡等,造成神经元异常放电,从而增加术后癫痫发生风险[1-2]。据报道,颅脑损伤后癫痫发生率4.4%~53.0%,而癫痫发生后可能会加重脑缺血、缺氧症状,导致脑水肿,还可能会增加脑疝发生风险,威胁患者生命安全[3]。因此,明确ICU SBI患者术后继发癫痫的危险因素,对临床早期针对性干预、预防癫痫发生有重要参考意义。武江等[4]研究指出,未应用抗癫痫药物、既往癫痫发作史等可能是SBI患者发生癫痫的影响因素。本文重点分析ICU SBI患者术后继发癫痫的危险因素,并构建相关因素的风险模型,检验ICU SBI患者术后继发癫痫风险模型的预测效能,报道如下。
1 资料与方法
1.1 一般资料
选择本院2018年4月至2020年5月接受手术治疗且完成1年随访的SBI患者118例,其中男89例,女29例;年龄19~63岁,平均(41.25±6.34)岁;受伤原因:坠落伤26例,交通伤64例,工伤事故伤28例。全部患者病例资料、相关检查资料、随访资料等均完整。
1.2 诊断标准
(1)SBI符合《颅脑损伤现代诊疗学》[5]中相关标准,且经头颅CT检查确诊;(2)伤后昏迷时间≥12h,意识障碍逐渐加重或再次昏迷;(3)有典型神经系统阳性体征;(4)体温、脉搏、血压等生命体征异常改变。
1.3 入选标准
(1)纳入标准:原发性、开放性颅脑损伤;首次受伤;接受大骨瓣减压术、开颅血肿清除术或颅骨缺损修补术等手术治疗;格拉斯哥昏迷指数(Glasgow coma scale,GCS)[6]<8分;术后生存期≥1年;获得随访。(2)排除标准:合并先天性心脏病、肝肾衰竭等重要脏器疾病;合并感染性疾病;合并其他部位损伤;术前伴有癫痫;合并恶性肿瘤。
1.4 方法
1.4.1 继发癫痫评估
统计患者术后随访1年癫痫发生情况,癫痫参照《临床诊疗指南:癫痫病分册》[7]相关标准,且经脑电图检查(检查可见尖波、棘波、多棘慢波等典型癫痫波,或伴有局灶高幅慢波等)证实。
1.4.2 基线资料收集
设计基线资料填写表,收集所需资料,内容包括:性别、年龄、受伤原因、损伤部位、颅内血肿、GCS评分(采用GCS量表评估患者昏迷程度,量表包括睁眼反应、语言反应、肢体运动3项,总分15分,得分越高表示患者意识越清楚)、硬脑膜破裂、凹陷性颅骨骨折、脑挫裂伤、空腹血糖(Fasting plasma glucose,FPG)、总胆固醇(Triglyceride,TG)、血钠、血同型半胱氨酸(Homocysteine,Hcy)水平。
1.5 统计学方法

2 结果
2.1 ICU SBI患者术后继发癫痫情况
118例SBI患者术后有36例继发癫痫,发生率为30.51%(36/118)。
2.2 发生、未发生癫痫SBI患者相关基线资料比较
发生癫痫SBI患者颅内血肿、硬脑膜破裂、脑挫裂伤、Hcy水平与未发生患者比较,差异有统计学意义(P<0.05);发生、未发生癫痫SBI患者其他基线资料比较差异无统计学意义(P>0.05)。见表1。
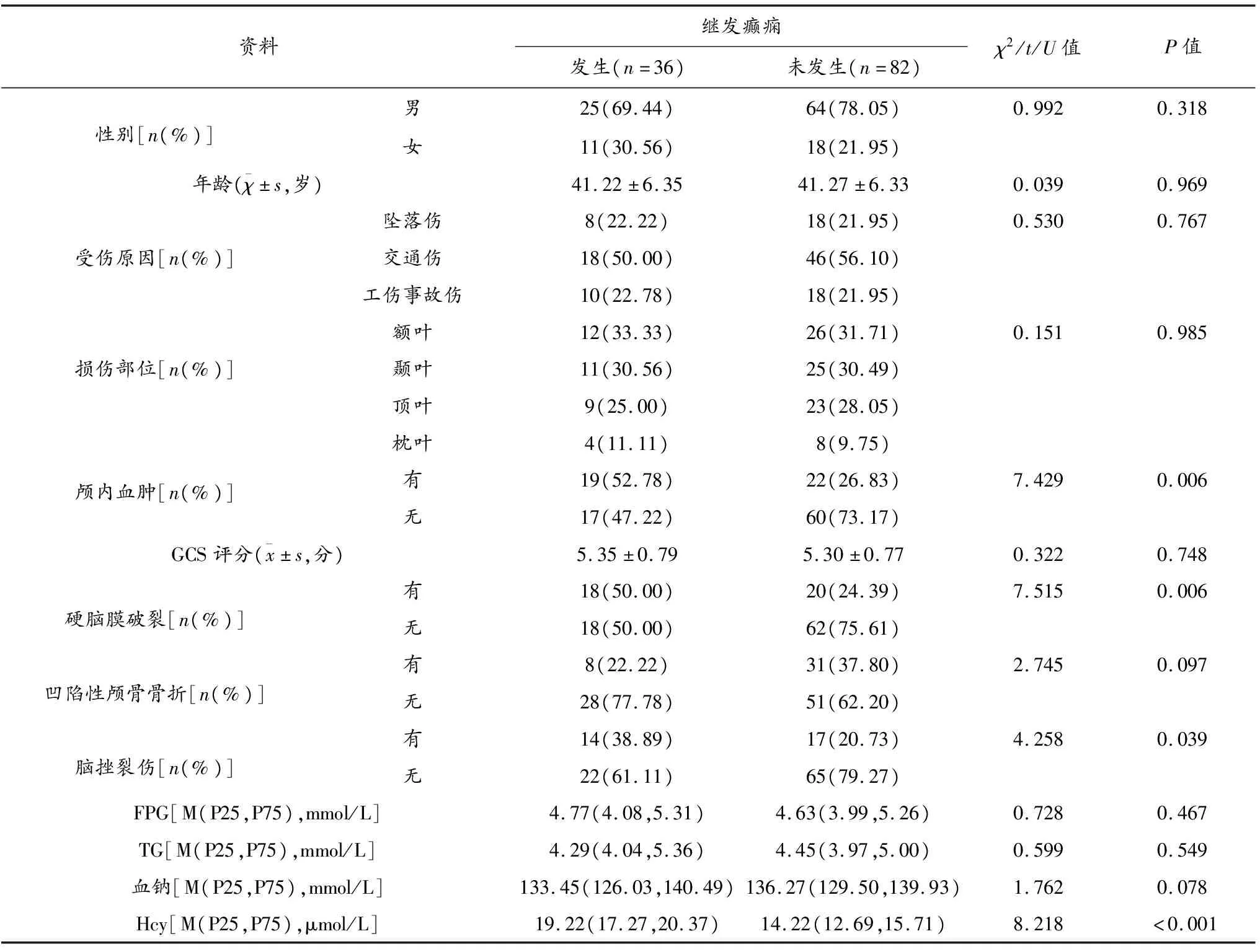
表1 发生、未发生癫痫SBI患者相关基线资料比较
2.3 ICU SBI患者术后继发癫痫的危险因素分析
将2.2中比较差异有意义的变量纳入作为自变量(变量说明与赋值见表2),将ICU SBI患者术后继发癫痫情况作为因变量(1=发生,0=未发生),经单项Logistic回归分析后,将P值放宽至<0.1,将符合条件的因素凹陷性颅骨骨折(有=“1”、无=“0”)、血钠(连续变量)同时纳入作为自变量,建立多元Logistic回归模型,结果显示,颅内血肿、硬脑膜破裂、脑挫裂伤、Hcy水平升高可能是ICU SBI患者术后继发癫痫的危险因素(OR>1,P<0.05)。见表3。

表2 自变量说明与赋值
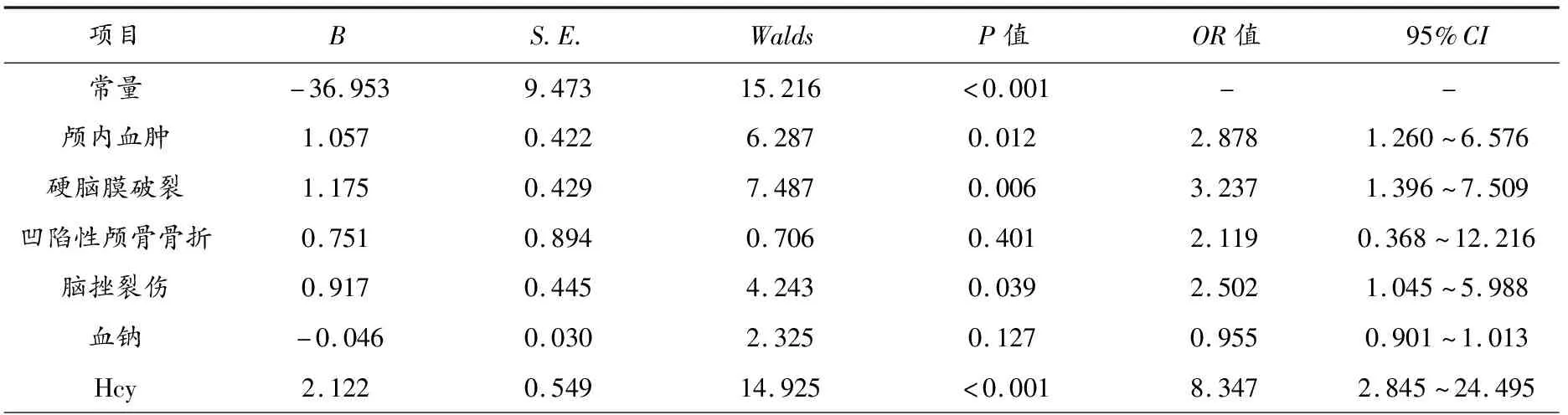
表3 ICU SBI患者术后继发癫痫的危险因素分析结果
2.4 ICU SBI患者术后继发癫痫危险因素风险模型的预测效能分析
根据2.3中Logistic回归分析结果,对证实为可能的影响因素进行风险赋分(赋分情况见表4),将各影响因素所得评分取整后计算风险模型总分;绘制ROC曲线(见图1)发现,构建的相关因素风险模型预测ICU SBI患者术后继发癫痫风险的AUC为0.838(95%CI:0.763~0.914),>0.80,有一定预测价值,cut-off值取1.595分时可获得最佳预测效能,此时特异性、敏感度、约登指数分别为0.610、0.889、0.499。

表4 ICU SBI患者术后继发癫痫的危险因素风险赋分
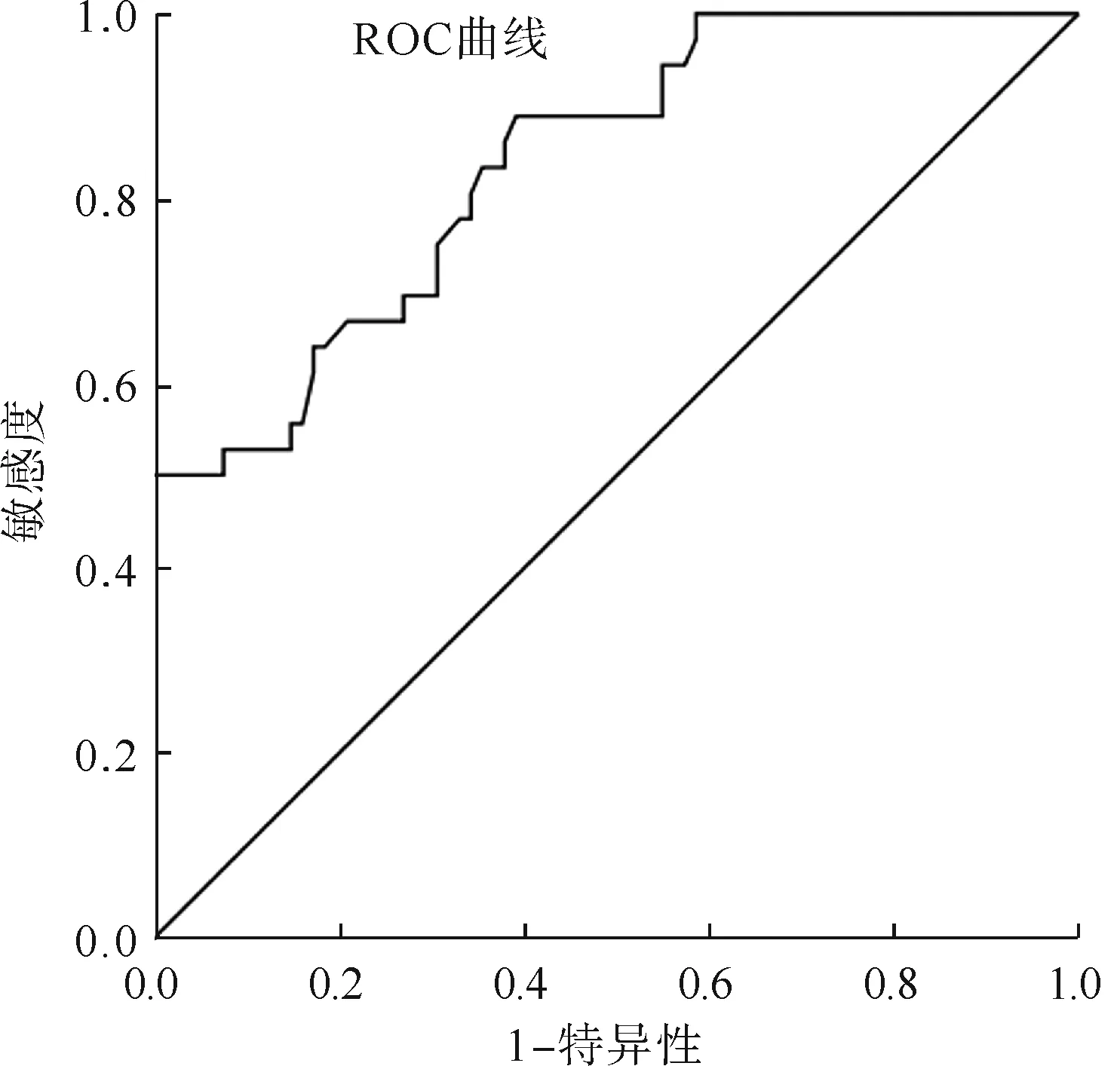
图1 风险模型预测ICU SBI患者术后继发癫痫风险效能的ROC曲线图
2.5 ICU SBI患者术后继发癫痫危险因素风险模型的拟合程度检验分析
在原有研究人群的基础上采用Bootstrap法重采样100次,获得内部验证人群,将建立的ICU SBI患者术后继发癫痫危险因素风险模型对内部验证人群进行风险评估,结果提示,Hosmer-Lemeshow拟合优度检验χ2=11.022,P=0.200,>0.05,拟合差异无统计学意义,拟合满意。
3 讨论
癫痫作为SBI常见并发症之一,多因脑实质或脑血管损伤导致的局部脑萎缩、瘢痕病灶等引发,而癫痫反复发作不仅会加重原病情,还可能会导致认知功能障碍,降低患者生活质量[8]。俞学斌等[9]研究显示,颅脑损伤术后癫痫发生率为35.7%。本文结果显示,118例SBI患者术后有30.51%的患者继发癫痫,略低于上述研究,这一结果差异可能与手术方式不同有关,但临床仍应高度重视。
本文结果显示,颅内血肿、硬脑膜破裂、脑挫裂伤、Hcy水平升高可能是ICU SBI患者术后继发癫痫的危险因素。可能原因为:(1)颅内血肿。SBI患者多伴有颅内血肿,肿块压迫脑组织,导致神经元异常放电,血肿消失后,脑部瘢痕病灶可能会引发癫痫[10]。术中分解颅内血肿时,肿块释放大量有害物质,损伤神经细胞,导致神经周围环境紊乱,造成神经细胞电活动异常,增加癫痫发生风险[11]。(2)硬脑膜破裂。硬脑膜破裂是颅脑损伤患者颅内血肿、颅内感染发生的重要原因,血肿压迫、刺激脑皮质,感染早期脑毛细血管微血栓、病原菌代谢产物打破神经细胞膜离子稳定性,导致脑神经异常放电,引发癫痫[12-13]。同时,颅脑感染后受损脑皮质与脑膜间形成瘢痕病灶,刺激癫痫发生[14]。(3)脑挫裂伤。颅脑损伤患者脑挫裂伤后红细胞外渗至神经纤维网内,影响神经元细胞电活动,红细胞溶解产物含铁血黄色物质损伤神经细胞,导致癫痫发生[15]。研究指出,有脑挫裂伤的颅脑损伤患者,大量钙离子进入细胞内,促使兴奋性氨基酸释放,且生化物质、无机离子进入脑实质,会促进自由基生成,氧化受损神经元膜脂,造成细胞膜电活动改变,引发癫痫[16]。此外,脑挫裂伤愈合后形成的脑部瘢痕导致神经元突触异常连接,造成脑内生理状况异常,增加癫痫发生风险[17]。(4)Hcy水平升高。Hcy是一种含硫蛋氨酸代谢中间产物,在机体内主要经转硫途经代谢,其水平升高可能参与神经毒性过程[18]。研究显示,Hcy异常升高激活N-甲基-D天门冬氨酸受体,导致神经兴奋性损伤[19]。同时,过表达的Hcy还可降低血管内皮细胞一氧化氮活性,促进氧自由基与过氧化氢生成,加重脑血管内皮细胞及神经细胞损伤,引发癫痫[20]。
本文发现,构建的风险模型预测ICU SBI患者术后继发癫痫风险有理想的价值,拟合程度良好,说明综合多个影响因素,可预测ICU SBI患者术后继发癫痫风险。针对此结果提出建议,对于颅内血肿、硬脑膜破裂、脑挫裂伤、Hcy水平升高的SBI患者,术中需彻底清除血肿,完整缝合硬脑膜,早期予以抗感染、抗癫痫、叶酸等药物应用,以预防术后癫痫发生。此外,岑庆君等[21]研究发现,颅骨凹陷性骨折也可能与颅脑损伤患者术后继发癫痫有关,但本研究经多元Logistic回归检验发现,颅骨凹陷性骨折对ICU SBI患者术后继发癫痫无影响,这一结果可能与骨折凹陷深度有关,未来仍需展开前瞻性研究加以验证。
综上所述,ICU SBI患者术后继发癫痫可能受颅内血肿、硬脑膜破裂、脑挫裂伤、Hcy水平升高影响,构建的风险模型预测ICU SBI患者术后继发癫痫准确度好,临床可据此提出针对性干预方案,可能对预防ICU SBI患者术后继发癫痫有积极意义。

