嵌合抗原受体T细胞免疫疗法治疗胰腺癌的研究进展
田静 张之勇 白天凯 闫滨
1山东中医药大学(济南 250355);2山东第一医科大学(济南 250013)
据每年全球癌症调查数据发现,胰腺癌患病人数在世界各地都有增高的趋势[1]。全球每年大约有40 万人患有胰腺癌,331 000 多人因患胰腺癌死亡,5年存活率小于6%,尤其是在人类发展指数(HDI)高的国家,胰腺癌的发病率、流行率和病死率都比较高[2]。由于许多患者对传统的治疗方法产生了抗药性,因此迫切需要开发新的有效安全的胰腺癌治疗手段。近年来,嵌合抗原受体T细胞免疫疗法(chimeric antigen receptor T⁃cell im⁃munotherapy,CAR⁃T)在治疗恶性肿瘤中显示出独特的优势[3],大量临床试验数据表明该技术在改善恶性肿瘤患者生存质量以及延长患者生存期方面取得了巨大的成功[4-6]。据不完全统计,国内已有20 余项CAR⁃T 治疗产品正在临床试验中,这标志肿瘤治疗已进入新时代,CAR⁃T 免疫疗法有望能够治疗癌症并提高患者生存率。CAR⁃T 疗法是通过提取患者本身T 细胞,在体外进行基因修饰与改造后静脉输回患者体内的治疗方法。此方法应用患者自体T 细胞,减少了异体免疫攻击的同时也面临着T 细胞质量不佳的问题。本文就CAR⁃T 的基本组成、胰腺癌的热门靶点及面临的主要挑战和进展进行综述。
1 CAR⁃T 的基本组成
CAR⁃T 的核心部件是嵌合抗原受体(CARs),包括肿瘤相关抗原结合区(ScFv 片段)、跨膜区和胞内信号转导区。其中ScFv 决定CAR 的特异性,胞内信号区域关系着T 细胞活化增殖能力。当ScFv 片段与肿瘤抗原特异性结合时就会刺激胞内信号区域转导信号从而激活CAR⁃T 细胞活化增殖并释放颗粒素、颗粒素酶及IL⁃2、IL⁃10 等细胞因子杀伤肿瘤(图1)。同时钙依赖性Fas、FasL 杀伤也是T 细胞裂解靶细胞的主要通路[7]。后来研究者们为了提高嵌合抗原分子传递信号的强度和持续时间,对CARs 胞内信号区进行改造,包括加入CD28、4⁃1BB 等共刺激结构域,或添加编码基因使T 细胞表面表达额外的细胞因子等,CAR⁃T 从第一代变迁到第四代(图2),成为了肿瘤免疫治疗研究的新热点。
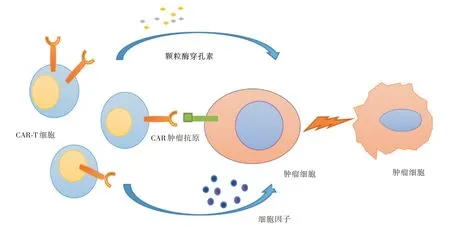
图1 CAR⁃T 细胞杀伤肿瘤细胞的主要机制Fig.1 The main mechanism of CAR T cells killing tumor cell
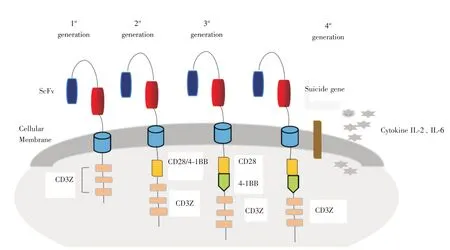
图2 CAR⁃T 的演化Fig.2 The evolution of CAR⁃T
2 CAR⁃T 治疗胰腺癌的目标抗原
经过研究发现,CAR⁃T 疗法经过近几年的迭代虽然增强了CAR⁃T 细胞的增殖能力及杀伤性,但治疗效果依然有限。因为CAR⁃T 细胞并不依赖于树突状细胞抗原的处理和递呈来激活,而是直接与肿瘤细胞表面抗原特异性结合杀灭肿瘤,所以肿瘤特异性抗原靶点的发现是治疗癌症的关键[8]。目前上市的5 款CAR⁃T 产品都是针对血液瘤靶点,其中4 个靶向CD19,一个靶向BCMA。但近几年学者也探索到了实体瘤的一些相关肿瘤抗原,并在实验或临床研究中取得了一定的成果。如胰腺癌细胞表面的间皮素、CD47、EGFR 等抗原表位,为CAR⁃T 治疗胰腺癌提供更多的靶点选择。
2.1 间皮素(mesothelin)间皮素是通过磷脂酰肌醇区(GPI)锚定在细胞质膜上的糖蛋白。由于其在正常组织中的分布有限而在某些肿瘤组织高度表达,因此有望用于肿瘤的特异性治疗[9]。所以研究者们设计了多种靶向间皮素抗原的治疗手段如抗毒素、抗体、肿瘤疫苗及过继性T 细胞等治疗,并在临床前及临床实验表现出良好的抗肿瘤效果,显示了间皮素作为靶点的潜力[10]。宾夕法尼亚大学和诺华公司开发了以间皮素为靶点的CAR⁃T 疗法,在临床试验中取得了有效的治疗效果。HE 等[11]也构建了靶向间皮素的嵌合抗原受体T 细胞,体外实验表明,meso⁃CAR⁃T 细胞对高表达间皮素和高产IFN⁃γ 的ASPC1 细胞表现出快速强大的杀伤作用。另外,一项临床治疗也表明间皮素可作为治疗胰腺癌的潜在靶点[12]。该治疗中心纳入3 例胰腺癌患者,在经过静脉输入meso⁃CAR⁃T 细胞治疗后,1 例患者病情稳定且中位生存期延长。
2.2 CD47除了间皮素抗原靶点,有研究发现[13]CD47 是胰腺癌的另一靶点。CD47 是免疫球蛋白超家族的糖蛋白,常在不同类型的血液和实体肿瘤中过表达,在阻断吞噬、增加肿瘤生存、转移和血管生成等方面发挥重要作用。CD47 除了作为免疫检查点抑制剂使用,还有研究[14]成功构建了CD47 CAR⁃T 细胞,结果显示在NSG 小鼠肿瘤内注射CD47⁃CAR⁃T 细胞后可以显著抑制BxPC3 胰腺异种移植瘤的生长。人源化CD47⁃CAR⁃T细胞还能特异性杀死卵巢、胰腺和宫颈癌细胞系,并产生与CD47表达相关的IL⁃2因子。因此CD47⁃CAR⁃T细胞可以作为一种新型的细胞治疗剂用于治疗胰腺癌。
2.3 EGFR对于转移性胰腺癌更难找到合适的靶点,增加了治疗的困难性。LIU 等[15]提到在胰腺癌中检测到了表皮生长因子受体(epidermal growth factor receptor,EGFR)并评估了自体抗EGFR⁃CAR⁃T 细胞治疗转移性胰腺癌患者的安全性和有效性并表明EGFR 是一个合理的靶点。一项16 例患者入组的临床实验,免疫组化检测肿瘤细胞中EGFR的表达水平在50%以上后,6 个月内接受1~3 个周期的EGFR⁃CAR⁃T 细胞输注,结果表明肿瘤细胞上EGFR 表达降低且患者病情稳定,转移性病灶缩小。总之EGFR⁃CAR⁃T 细胞治疗转移性胰腺癌是安全有效的。
2.4 其他靶点除了上述研究较多的靶点外,CEA、CEACAM7、MUC1、αvβ6、HER⁃2/CD24、B7⁃H3 也具有治疗胰腺癌的潜力(表1),为CAR⁃T 治疗胰腺癌提供更多的选择。但这些胰腺癌表面抗原多数是肿瘤相关抗原,这类抗原在其他正常组织中也可能表达,即在CAR⁃T 免疫治疗过程中会出现“抗原逃逸”等风险,因此寻找新型肿瘤特异性抗原十分重要。有研究表明除了肿瘤表面抗原,胞内也存在许多特异性抗原,开发胞内抗原为减少“脱靶”现象提供了研究方向。另外,在输注CAR⁃T 细胞治疗前,采用单克隆抗体预先封闭正常组织低表达的靶抗原,也能减少后续治疗中的脱靶现象及细胞毒性[22]。因此,双靶点或多靶点也是CAR⁃T进化的重要方向。
3 CAR⁃T 治疗胰腺癌存在的挑战
CAR⁃T 作为跨时代的治疗手段,具有强大的肿瘤杀伤活性,安全性问题一直是关注的焦点。除了“抗原逃逸”等风险,肿瘤微环境的抑制、细胞因子释放综合征及CAR⁃T 细胞衰竭等挑战也阻碍其治疗的有效性。针对这些问题,各界学者们都在努力寻找可行的解决策略。
3.1 肿瘤微环境的抑制及解决策略实体瘤基质细胞中含有大量的肿瘤相关成纤维细胞,这些细胞通过分泌胶原蛋白,形成致密的肿瘤组织,导致肿瘤内间质压异常升高,形成阻挡CAR⁃T 细胞浸润的物理屏障[23],另外实体瘤分泌的一些趋化因子如CXCL12 和CXCL5 也会阻碍CAR⁃T 细胞杀灭肿瘤。因此可通过改善CAR⁃T 细胞浸润来逆转免疫微环境抑制,提高CAR⁃T 免疫疗法在实体瘤中的疗效[24]。在提高CAR⁃T 细胞浸润方面,一研究团队[25]在CAR⁃T 细胞中加入了一个基因开关,将这些基因改造过的T 细胞精确地送入肿瘤微环境中,然后在小鼠肿瘤的部位用激光脉冲照射,提高温度到40~42 ℃激活基因开关,增加抗癌蛋白质表达。这突破了肿瘤微环境的抑制并预防肿瘤复发。KAVANAGH 团队[26]利用可逆渗透技术实现细胞内物质的快速递送,该技术通过精确控制目标细胞与含有目的物质的溶液接触,实现细胞内输送和随后的细胞通透性逆转。另外,Y⁃mAbs 公司研发一种靶向GD2 抗原的人源化单克隆抗体naxitamab,它可通过与肿瘤表面的GD2 抗原结合,触发抗体介导的细胞毒性反应并激活免疫系统中的补体系统,临床前数据显示它有助于CAR⁃T 逆转细胞肿瘤微环境的免疫抑制。这些数据都显示通过辅助手段可增加CAR⁃T 细胞与肿瘤细胞表面抗原的结合,减免微环境抑制。但是控制肿瘤增长的蛋白大多数在细胞核内,探索胞内特异性抗原仍是一个巨大的挑战。
3.2 细胞因子释放综合征(CRS)及解决策略CRS是在CAR⁃T 治疗过程中,T 细胞活化产生的多种细胞因子,如IL⁃6、IL⁃10 等瞬间大量释放所引起的免疫刺激和炎症反应[27]。目前靶向CD19、BCMA 和CD22 的CAR⁃T 细胞疗法都出现过严重的CRS[28]。对此在CAR⁃T 基因中插入一个“可控基因”则可有效避免细胞因子风暴的发生。目前胰腺癌治疗仍处于临床前或临床初期实验中,在经CAR⁃T 治疗后如何避免细胞因子风暴仍是极大的挑战。
3.3 CAR⁃T 细胞衰竭及解决策略CAR⁃T 在血液瘤中取得了一系列突破性进展,但对实体瘤始终存在瓶颈。非抗原依赖性的激活为CAR⁃T 衰竭的主要原因,这也成为CAR⁃T 攻克胰腺癌的主要优化方向。如有研究者构建双链嵌合受体STAR,其整合了CAR⁃T 的抗原识别与TCR 活化通路,比CAR⁃T 细胞具有更高的抗原敏感性,改善了T 细胞的持久性从而有望治疗胰腺癌[29]。另外WEBER团队[30]发现可以通过表观遗传重塑让衰竭CAR⁃T细胞重获其功能。
4 创新CAR⁃T 联合疗法
面对CAR⁃T 治疗存在的众多阻碍,除针对CAR⁃T 本身进行优化外,还可通过CAR⁃T 疗法联合其他药物或方法来增强杀灭胰腺癌的能力。
4.1 CAR⁃T 可与免疫检查点抑制剂联合治疗早期治疗胰腺癌时,学者们都只是一味增强T 细胞活性,80年代后期研究者们才逐渐认识到T 细胞抑制性通路在T 细胞活化的同时也同样被激活。而免疫检查点抑制剂能以单克隆抗体抑制剂的形式来阻断这些抑制性信号通路,激活全身免疫、增强T 细胞活性,从而抑制肿瘤生长,最终达到消灭肿瘤的目的[31]。因此检查点抑制剂能够阻断抑制信号通路、活化CAR⁃T 细胞的增殖能力,进而发挥协同作用避免抗原逃逸,增强CAR⁃T 细胞的靶向性及杀灭肿瘤的活性。如YANG 团队[32]利用嵌合抗原受体T 细胞联合免疫检查点抑制剂PD⁃1/PD⁃L1 治疗胰腺癌,结果显示在体外能有效识别和清除80%的过表达PD⁃L1 的肿瘤细胞。CHONG 等[33]也曾报道一例难治性弥漫性B 大细胞淋巴瘤在经CD19⁃CAR T 治疗后无反应,但在联合派姆单抗治疗后CAR⁃T 细胞活性大大增强且患者症状得到缓解。美国癌症协会也曾提出,CAR⁃T 细胞治疗与免疫检查点阻断疗法联合使用可有效治疗实体肿瘤,同时GROSSER 等[34]指出目前单独使用免疫检查点阻断疗法治疗胰腺癌等间皮瘤均效果不佳。这些结果均为CAR⁃T 细胞疗法与检查点免疫抑制剂结合使用提供理论依据。
4.2 CAR⁃T 与溶瘤病毒联合治疗溶瘤病毒(on⁃colytic viruses,OVs)可选择性地感染肿瘤细胞,并在细胞内大量复制并最终裂解细胞且能扩大免疫细胞在肿瘤组织内的浸润空间[35],这为OVs 联合CAR⁃T 疗法突破胰腺癌免疫微环境提供了后续研究思路。经过基因改造后的OVs 在进入肿瘤细胞后,可进一步分泌细胞免疫因子,激活机体自身免疫系统,靶向杀伤肿瘤细胞。如呼肠弧病毒、HSV病毒、溶瘤腺病毒等都能作为携带编码的基因片段的载体伴随CAR⁃T 进入肿瘤细胞中,以此裂解胰腺癌细胞的细胞外基质,改善胰腺癌的免疫微环境,增加肿瘤细胞暴露被杀伤的概率且对胰腺癌的转移有一定的抑制作用。与其他病毒载体相比,溶瘤病毒具有宿主范围广、与人类基因同源、不致插入宿主基因突变的优点,亦可作为构建CAR⁃T 时的病毒载体。其中一研究团队[36]发现一种溶瘤病毒OV19t 和CD19⁃CAR⁃T 产生强大的协同效应,广泛杀死癌细胞。因此,弱致病性病毒的使用或许可改善CAR⁃T 治疗胰腺癌的肿瘤微环境,为研究者们提供更多的思路。
4.3 CAR⁃T 与其他药物联合治疗一些常见中药或单体如人参皂苷、香菇多糖、灵芝多糖、猪苓多糖等可通过调节细胞因子或直接阻断、下调PD⁃1/PDL1机制来抑制肿瘤细胞增殖与迁移侵袭,CAR⁃T疗法与抗肿瘤药物联合使用可增强免疫细胞与肿瘤细胞表面的特异性抗原或相关抗原结合的能力,甚至完全浸润到肿瘤内部治疗癌症。另外一些抗肿瘤药物或化疗药物可辅助CAR⁃T 疗法治疗胰腺癌[37]。治疗性癌症疫苗也可通过特异性诱导T 细胞杀灭肿瘤,成为癌症治疗中的关键突破。一些研究发现[38],针对肿瘤的双特异性CAR⁃T 细胞和针对强免疫原性的内源性T 细胞受体,在用免疫原性疫苗免疫后显示出强大的扩增能力和抗肿瘤活性,如基于巨细胞病毒(CMV)疫苗与CAR⁃T细胞相结合可协同促进肿瘤清除。在多种小鼠模型实验中接种表达gp100 的病毒疫苗可增强T 细胞扩增和肿瘤消退。
5 展望
除了CAR⁃T 治疗方法外,有研究表明TCR⁃T和CAR⁃NK 在癌症中取得了实质性突破,认为TCR和CAR⁃NK 能够识别更大范围的潜在肿瘤特异性抗原或能增强杀灭肿瘤效果[39]。大量实验表明在提供相同数量的细胞时,TCR⁃T 细胞和CAR⁃NK 细胞杀灭肿瘤的作用更强。因此使用TCR⁃T、CAR⁃NK 细胞或许可解决CAR⁃T 疗法面临的部分困难。另外鉴于目前CAR⁃T 细胞治疗的成功和CAR⁃NK细胞疗法的潜力,研究人员又把目标放在了具有吞噬外源微生物的单核巨噬细胞上,前期实验表明CAR 巨噬细胞(CAR⁃M)在治疗实体瘤上具有极大的研究潜力。目前已有两个基于CAR⁃M 策略的临床试验已获得FDA 的批准,这为胰腺癌的治疗提供了另一种研究思路。相信随着一代又一代CAR 的改良,胰腺癌等实体瘤的根除指日可待。

