深度水解配方奶对早产极低出生体质量儿肠内营养建立的影响
早产儿的营养问题是早产儿重症监护及管理的一个重要内容,对提高早产儿的存活率及生存质量有重要影响。尽管肠外营养几乎已经常规用于早产儿的初始营养支持,但肠内途径仍然是早产儿营养的优先选择。因早产儿胃肠道各种消化酶、血中胃肠道激素水平相对低下,胃肠道功能相对足月儿不成熟,容易出现喂养不耐受,严重可出现坏死性小肠结肠炎(necrotizing enterocolitis,NEC),影响早产儿肠内营养的建立。国内深度水解配方奶(extensively hydrolyzed protein formula,EHF)喂养的时间为14 d,早产极低出生体质量儿生理性体质量降低明显,且恢复到出生体质量的时间有时长达16 d,延长EHF的喂养时间是否安全、是否有利早产儿的生长发育。本研究通过比较两种配方奶在早产极低出生体质量儿生后3周喂养对早产儿胃肠耐受性、生长发育、是否合并NEC及代谢紊乱的影响,探讨适宜的早产儿早期院内肠内营养方式,促进早产儿的生长发育。
1 资料与方法
1.1 一般资料
收集2013年7月—2016年7月于笔者所在医院出生并在出生后1 h内入住儿科NICU的满足胎龄<32周且出生体质量<1 500 g的早产儿为研究对象。入住NICU时由护理人员根据随机数表选定为EHF喂养组(观察组),或为标准早产儿配方奶(standard preterm formula,SPF)喂养组(对照组)。观察组早产儿用EHF喂养至生后21 d转为SPF喂养至出院,对照组早产儿从出生后喂养SPF至出院。本研究经医院医学伦理委员会审查批准,入组早产儿喂养配方奶方告知家属并签署知情同意书。排除及退出标准:(1)先天性消化道畸形、遗传代谢性疾病、染色体异常疾病及其他严重的先天性疾病;(2)开奶前发生坏死性小肠结肠炎及严重感染;(3)住院时间<28 d;(4)出生21 d之内混合母乳喂养或更改配方奶。
1.2 研究方法
喂养方法:所有入组早产儿喂养开始均采用6 F胃管经鼻或经口插入胃内管饲喂养,开始喂养时间根据病情决定,争取生后12~48 h内开奶,起始奶量10 mL·kg-1·d-1,每3小时喂奶1次;根据早产儿喂养耐受情况个体化逐日增加奶量;纠正胎龄≥32周后,根据吸吮、吞咽和呼吸功能协调逐步过渡到经口喂养。奶量未达150 mL·kg-1·d-1前,经胃肠道摄入不能达到所需总热卡者参照2013中国新生儿营养支持临床应用指南要求,予以部分肠外营养(partial parenteral nutrition,PPN)。每次喂奶前用5 mL注射器回抽胃内容物,发现胃残留奶汁,回抽计算奶量后再经胃管注回胃内。若残余奶量少于前次喂奶量的30%,将残余奶量回注后,再将预定奶量减去残余奶量后的余量注入;残余奶量为前次奶量的30%~50%,则喂奶量减少一半;残余奶量超过50%或两次喂奶之间发生呕吐、腹胀则停喂奶1次;1天内呕吐或胃潴留≥3次,第2日不增加奶量;可疑或符合NEC临床诊断时[1],禁食。本研究使用的EHF每100 mL奶液的能量为67 kcal,含蛋白质1.9 g(基于乳清蛋白的深度水解蛋白,含80%短肽和20%游离氨基酸),碳水化合物7.3 g,脂肪3.4 g,渗透压185 mOsm/L。使用的SPF每100 mL奶液的能量为82 kcal,含蛋白质2.2 g,碳水化合物8.4 g,脂肪4.4 g,渗透压272 mOsm/L。
1.3 观察指标
入院登记每例早产儿的胎龄、性别、体质量、身长及头围,随后记录每例早产儿每天的体质量,精确到10 g;每周测量头围及身长,精确到0.1 cm。记录喂养及加奶情况,喂养不耐受标准参照Moore和Wilson提出的概念[2]:胃残余量超过了上一次喂养量的50%,腹胀或呕吐,或两者皆有,导致肠内喂养计划中断。本临床观察中同时把NEC病例计入喂养不耐受病例数。记录胆汁淤积症、头颅MR检查发现的早产儿颅内出血、氧依赖(FiO2>21%)超过28 d的早产儿支气管肺发育不良(bronchopulmonary dysplasia,BPD)、贫血并输注悬浮红细胞的病例。统计恢复出生体质量的时间、达完全肠内营养时间(奶量达150 mL·kg-1·d-1,停止PPN时)、出院体质量,住院时间及住院费用。出院时以纠正胎龄评估体质量在相应宫内生长的期望值,在第10百分位以下为宫外生长迟缓(extrauterine growth restriction,EUGR),生长指标的百分位数参照Fenton早产儿不同胎龄的生长曲线[3]。胆汁淤积症的诊断标准:血清总胆红素≤85.5μmol/L时,结合胆红素>17.1μmol/L;或总胆红素>85.5μmol/L时,结合胆红素占总胆红素的比例>20%,患儿出现胆汁酸及胆红素的增高,严重患儿出现大便颜色变浅[4]。
1.4 统计学处理
采用SPSS 13.0软件进行统计学分析,计量资料以(±s)表示,组间比较采用t检验,不符合正态分布的数据表示为 [M(P25,P75)],采用秩和检验;计数资料用(n,%)表示,组间比较采用χ2检验,P<0.05为差异有统计学意义。
2 结果
2.1 一般资料
3年中共有114例早产儿进入临床研究,入选观察组48例,入选对照组66例。最后,选取观察组及对照组各30例,共60例完成临床研究。各组完成临床研究的早产儿出生的胎龄、体质量、身长、入院生后时间、出生后开奶时间及性别、胎儿宫内窘迫、小于胎龄儿(small for gestational age,SGA)、合并呼吸窘迫综合征(respiratory distress syndrome,RDS)并使用nCPAP机械通气比较,差异无统计学意义(P>0.05),见表1。

表1 (续)

表1 两组早产儿一般资料比较
2.2 喂养不耐受、NEC及主要并发症的发生
观察组早产儿喂养不耐受、NEC及胆汁淤积症的发生率较对照组低,差异有统计学意义(P<0.05);颅内出血、BPD及贫血并输注悬浮红细胞的发生率比较差异无统计学意义(P>0.05),见表2。

表2 两组早产儿主要并发症比较 [例(%)]
2.3 出生后7 d、14 d、21 d及28 d体格生长指标情况
两组早产儿每周体质量、身长、头围测量值比较见表3。两组早产儿体质量增加比较差异无统计学意义(P>0.05);观察组早产儿生后7 d的身长大于对照组,但以后的3周节点两组早产儿的身长比较差异无统计学意义(P>0.05)。但头围增长方面,观察组头围大于对照组,差异有统计学意义(P<0.05),且生后14 d、21 d及28 d的头围比较差异有统计学意义(P<0.001)。
表3 两组早产儿每周体格生长指标比较 (±s)

表3 两组早产儿每周体格生长指标比较 (±s)
组别 生后7 d 生后14 d 生后21 d 生后28 d对照组(n=30)m体质量(g) 1 363.0±135.0 1 489.0±159.0 1 666.0±153.0 1 840.0±160.0 h身长(cm) 40.4±0.7 41.4±0.5 42.2±0.9 43.5±1.1 l头围(cm) 27.6±0.6 28.1±0.7 28.7±0.8 29.8±1.0观察组(n=30)m体质量(g) 1 397.0±141.0 1 530.0±198.0 1 696.0±195.0 1 855.0±193.0 h身长(cm) 41.0±1.2 41.9±1.4 42.8±1.5 43.9±1.6 l头围(cm) 28.0±0.7 29.0±0.9 29.9±0.9 30.9±0.9 t体质量值 0.953 0.887 0.664 0.328 P体质量值 >0.05 >0.05 >0.05 >0.05 t身长值 2.369 1.859 1.816 1.056 P身长值 <0.05 >0.05 >0.05 >0.05 t头围值 2.233 4.074 5.173 4.224 P头围值 <0.05 <0.001 <0.001 <0.001
2.4 恢复出生体质量时间、达完全肠内营养时间、出院时基本情况及住院费用
两组早产儿恢复出生体质量时间、住院时间、出院体质量、出院时EUGR发生率及住院费用方面比较差异无统计学意义(P>0.05),但对照组更快达完全肠内营养,两者差异有统计学意义(P<0.001),见表4。
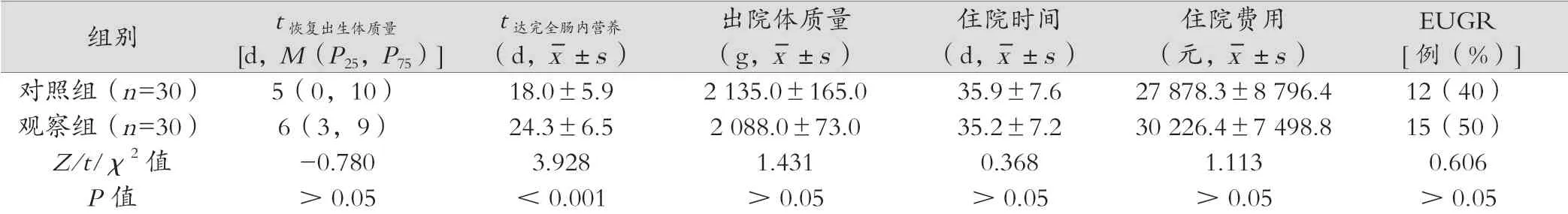
表4 两组早产儿恢复出生体质量、达完全肠内营养时间和出院时情况比较
3 讨论
母乳喂养能对新生儿肠道起保护性作用并降低NEC发生率的观点已被普遍认可,在早产儿喂养中具有无法替代的优势[5-6]。但在我国,许多住院早产儿没有条件进行母乳或捐赠人乳喂养[7],或存在禁忌证。对这部分早产儿早期喂养的乳类选择目前尚有争议。
本临床研究显示,EHF在早产极低出生体质量儿的早期3周的肠内营养应用是安全的,体质量和身长增长、恢复出生体质量时间、住院时间以及颅内出血、BPD、贫血需要输注悬浮红细胞、出院时EUGR的发生率和对照组比较差异无统计学意义(P>0.05)。但观察组早产儿的喂养不耐受、NEC及胆汁淤积症的发生率低于对照组,与大多数临床研究的结论相一致[8-10]。本研究中观察组无1例NEC发生,尤其值得关注,使用的EHF渗透压185 mOsm/L,SPF渗透压272 mOsm/L,故EHF喂养可降低肠道渗透压,减少NEC的发生风险。EHF是将牛奶蛋白通过酶切水解、加热、超滤等工艺处理,使其形成二肽、三肽及少量氨基酸(80%短肽+20%氨基酸),短肽及氨基酸减轻了胃蛋白酶及肠肽酶消化负荷并能促进肠道免疫系统成熟,减少感染与过敏性疾病的发生率;EHF分子量小,更利于蛋白质吸收,同时能提高胃动素水平,促进胃肠蠕动,加快胃肠排空;基于乳清蛋白的EHF减少了酪蛋白在被消化吸收过程中释放的阿片受体激动剂对胃肠排空的延缓作用,EHF较整蛋白及部分水解蛋白更适合早产儿不成熟的消化系统,减少早产儿喂养不耐受与NEC的发生[11]。
本研究结果显示,对照组更快达完全肠内营养,与国内多数的临床研究结论不一致[10-12],可能与两组早产儿在研究过程中未达完全肠内营养时均给予部分肠外营养补充能量,而早产儿喂养不耐受及NEC基本在生后10 d内、恢复出生体质量前发病,经调整喂养计划(包括减少奶量、禁食)等管理后肠道功能恢复,肠内喂养不再中断后奶量逐日增加,与SPF提供的能量及宏量营养素(糖、蛋白质和脂肪)比EHF高有关,同时不完全排除本研究的结论受样本数限制的影响。国外有相似结论的研究发现,EHF胃排空明显比整蛋白配方奶(intact protein premature formula,IPF)快,但早产儿整蛋白配方奶喂养比深度水解蛋白配方奶喂养更快达到完全肠内营养[13]。观察组达完全肠内营养的时间较长但胆汁淤积症发生率更低,可能与观察组早期喂养不耐受发生率低、早期接受更多的微量肠道喂养相关。EHF的配方特点可帮助早产儿较早建立肠道正常菌群、减少肠肝循环、增加胆汁代谢、促进肠道良性的免疫应答、减少细菌易位,是减少早产儿胆汁淤积的另一重要方法。
两组早产儿在体质量和身长增长方面比较没有差异,但在头围增长上观察组大于对照组。关于头围与神经发育水平的关系,国外学者研究显示,头围大小与认知发展及学习行为表现存在相关性[14-15]。国内的研究结果显示,早期头围增长速率高者,脑性瘫痪等神经损伤性疾病的发生率相对较低,头围偏小儿童的发育筛查异常比例显著高于头围正常儿童儿童[16]。本研究中的EHF 100 mL奶液的能量为67 kcal,含蛋白质1.9 g;SPF 100 mL奶液的能量为82 kcal,含蛋白质2.2 g,EFH的能量和蛋白质均比SPF低,早产极低出生体质量儿消化道在生后早期缺乏足够的能力来应对高能量和高蛋白的营养物质摄入[17],喂养不耐受在生后一周内发病率高,EHF配方特点更能适应早产极低出生体质量儿生后早期的肠道特点,观察组早期喂养不耐受发生率低,肠内喂养计划中断更少、接受更多的肠道微量喂养,帮助早产儿较早建立肠道正常菌群。肠道正常的菌群是脑-肠轴(brain-gut axis)的重要媒介,由肠道菌群产生的肠道分子信号对脑功能的发育完善有重要作用。
综上所述,在无法获得母乳喂养时,深度水解蛋白配方奶早期3周运用在早产儿极低出生体质量儿上是安全的,不增加EUGR的发生,不增加住院时间及住院费用,可减少喂养不耐受、NEC及胆汁淤积的发生。3周的EHF肠内营养配合肠外营养未引起早期的体质量及身长生长不良,有利头围的增长,且成本低,易操作,在早产儿早期院内喂养方式选择上具有一定的优势。

