国考背景下咸宁市某三甲医院控费提质的探索与实践
田犁,杨岳利
(咸宁市中心医院/湖北科技学院附属第一医院,湖北省咸宁市 437100)
2017年《关于全面推开公立医院综合改革工作的通知》明确指出,“全国公立医院医疗费用评价增长幅度必须控制在10%以下”,国务院办公厅于2019年1月印发《国务院办公厅关于加强三级公立医院绩效考核工作的意见》(以下简称《意见》)[1-2],要求加强和完善公立医院管理,坚持公益性,加强医院运营管理,医疗机构均次费用增长幅度有了明确的“红线”及“导向”。2020年7月,国家卫健委对2018年国家监测指标考核结果进行了通报;2021年3月,国家卫健委对2019年国家监测指标考核结果进行了通报。咸宁市某三甲医院结合国家卫健委反馈结果进行了控费提质的探索与实践,取得一定成效。
1 基本情况
2020年4月湖北省卫生健康委向各医疗机构公布及反馈考核结果。咸宁市某三甲综合医院在2018年湖北省绩效综合排名为第36位,其中费用控制情况在同级别医疗机构中排名较差;2020年7月,国家卫健委对2018年全国三级综合医院国家监测指标考核结果进行了反馈,咸宁市某三甲综合医院评价结果为B,住院次均费用增幅12.16%,全国中位数3.38%,住院次均药品费用增幅5.77%,全国中位数-5.21%;门诊次均费用增幅6.30%,全国中位数5.03%,门诊次均药品费用增幅14.16%,全国中位数1.78%,费用增幅与全国中位数相差较大;为加强国家三级公立医院绩效考核,医院以运营效率维度的费用控制为切入点,采取了如“加强对次均药费、次均耗材费、抗菌药物使用强度单项考核”费用管控措施,在2021年3月国家卫健委反馈医院2019年监测指标中,费用控制指标较2018出现明显下降,2019年门诊次均费用增幅、门诊次均药品费用增幅、住院次均费用增幅较2018年分别下降1.24%、1.68%、1.70%。
2 存在的问题与难点
2.1 学科发展与费用控制的矛盾
学科的发展与进步离不开新技术的推广与使用,新技术在临床的广泛应用,在提高人民群众的健康水平和促进现代医学的快速发展等方面发挥了重要作用[3-6]。在新技术的推广与使用过程中,新的诊疗项目、药品和耗材应运而生,增加疾病的诊治成本,导致患者住院费用增加。如果再加上人为因素诱导病人的医疗需求,将会进一步导致医疗费用增长。
2.2 转科患者的费用管理
目前医院统计报表中存在着将出院人数、患者住院总费用及转科病人的人数全部计入出院科室的情况,不能科学、客观、公正地反映临床科室的医疗服务产出。尤其是将住院患者次均费用作为绩效考核指标用于科室目标值管理时,势必影响临床科室接受转科患者的积极性及造成不必要的纠纷与矛盾,甚至影响患者的治疗效果[7-8]。如何解决转科患者的费用分割将是科学和客观评价科室次均医药费用的先决条件。
2.3 临床科室控费缺乏主动性
按项目付费的医保支付方式下的弊端之一就是不能对医疗服务供给方提供的医疗行为进行较好的事前监督与控制,事后很难界定医疗服务项目供给的必要性。医疗机构在为患者提供医疗服务时,需要兼顾治疗效果和经济效益,在均次费用控制的初期,对医院经济效益会造成一定影响。尤其是在各项医疗服务项目收费价格没有合理上涨,体现医务人员劳动和技术价值的收入没有提高的情况下,对药品、耗材和检查收入进行精准控制,可能会出现医院经济收入和医务人员收入双下降的局面,临床医务人员缺少积极主动开展控费管理的动力[9]。
2.4 药占比和耗占比居高不下
医院在进行次均医药费用精细化管控时,以药占比和耗占比的目标值管理为突破,以期达到有效控制次均费用过快增长的目标。但随着医疗技术水平的发展和人民群众生活水平的提高,新特药、进口药和高值耗材受到许多患者的青睐,医院药占比和百元医疗收入耗材支出居高不下。
3 对策与措施
3.1 加强单病种质量管理
通过对单病种实施标准化的管控,不仅能提高医院医疗质量,同时能促进医疗资源合理利用。通过国家2018年反馈数据可见,该三甲医院住院次均费用呈上升趋势的有急性心肌梗死、心力衰竭、肺炎(住院、成人)、肺炎(住院、儿童)、脑梗死、髋关节置换术;其中上升明显的为心力衰竭、脑梗死、肺炎(住院、儿童)、髋关节置换术。因此,该院于2019年通过上线单病种质量管理系统加强对重点监测病种的监控,做好单病种费用分析,抽选高年资医师评价医师诊疗行为,加强合理用药和处方点评管理,使医疗质量评价落实到每一位医师,以缩短平均住院日,降低患者医疗费用,持续改进医院医疗质量。
3.2 扩大临床路径的病种范围
临床路径这种先进的住院病人管理模式在许多发达国家得到很好的开展与证实。鼓励和开展临床路径工作不仅是公立医院改革的重要内容,同时也对提高医疗技术与水平,规范医务人员诊疗行为,改善医疗服务质量和降低均次费用不合理增长有重要意义。为鼓励医务人员临床路径和单病种管理,该院采取奖励措施。
3.3 鼓励开展日间手术
2018年之前,该院一直未开展日间手术,2019年6月正式启动日间手术,同时实行奖励。针对日间手术,该院制定了《咸宁市中心医院日间手术实施方案》,确立了日间手术三年任务与目标,同时成立了日间手术管理委员会,制定了《日间手术准入制度》《日间手术评估及随访制度》《日间手术执行流程》,确定了日间手术病种、术式并将第一批进入日间手术的病种纳入了临床路径管理,同时制定了日间手术日常监控指标,计算机中心将日间手术相关病历模板及统计监测指标及时信息化,并指派专人对日间手术进行管理。
截至2019年12月31日,该院共开展696台日间手术,占同期择期手术的11.78%(696/5 909),达到了该院2019年日间手术年手术量目标。通过日间手术的稳步开展,医院的服务流程得到进一步优化,服务效率得到有效提高,缩短患者等待住院和等待手术时间,医疗费用增长趋势得到遏制,提高了医院的医疗服务效率。
3.4 基于DRGs精准控费
基于疾病诊断相关分组(DRGs)数据重点监控临床科室高费用消耗指数情况,通过根因分析法,追踪病组费用消耗指数高的根本原因,使费用控制落到实处。如图1所示,心血管内科想分析科室均次费用增长的关键在哪,通过对心血管内科2019年全年病案首页数据进行DRGs分组分析,发现费用消耗指数高且病组例数较多的病组前三位依次是FS25、FQ13、FS23,可以确定这三个病组可以作为心血管内科控制费用过快增长的重点监控病组,如具备条件可与同级别医院同专科DRGs病组费用进行横向对比[10]。
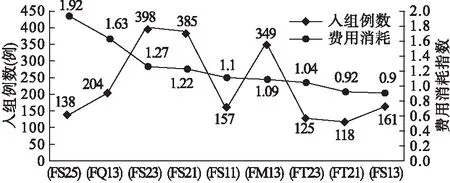
图1 咸宁市某三甲综合医院心血管内科2018年DRGs病组结构及费用消耗指数图
医院及科室针对重点DRG病种费用结构进行监控,同比分析,有重点地关注药占比、耗占比、治疗占比等,使费用控制更加精准,靶向性更强(见表1)。
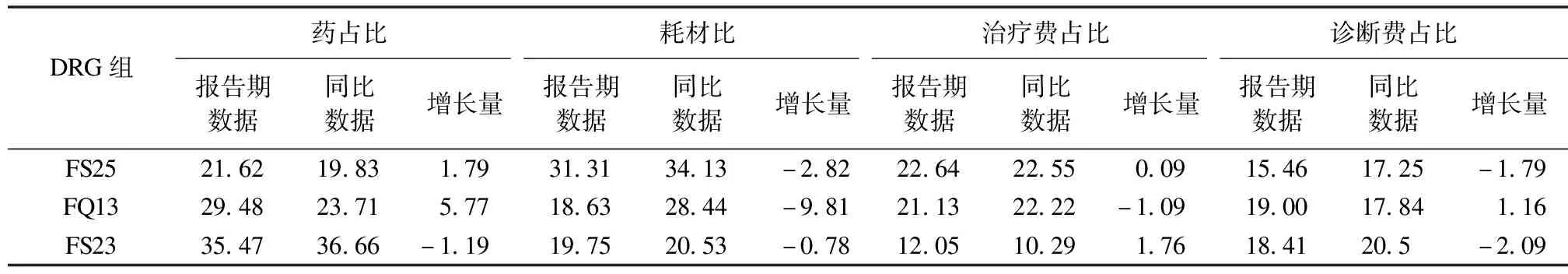
表1 咸宁市某三甲综合医院心血管内科2018年DRGs病组费用结构(%)
3.5 加强药占比和耗占比的目标值管理
目标管理被应用于医院药占比和耗占比的管控中有利于优化医院收支结构,促进医院可持续健康发展,抑制次均医药费用不合理增长。该院自2018年9月开始,将目标值管理运用于全院药占比和耗占比的管控,以药占比目标值管理为例,全院37个临床科室在医院出台控制药占比目标值管理政策与措施后,全院药占比下降3.61个百分点,20个临床科室药占比下降,17个上升(见表2)。通过药占比的目标值管理能降低药占比,控制均次费用不合理增长。同时,对临床上申请的高值药品和耗材实行准入制度,鼓励优先使用国产药品和耗材,有效控制高值药品和耗材的不合理使用[11-13]。

表2 咸宁市某三甲综合医院目标值管理前后各科室药占比情况
3.6 以信息化建设为契机,拆分转科患者住院费用
现有的统计报表中的出院患者次均费用是将转科患者的总费用直接纳入出院科室,用科室总的住院收入/科室出院人数,没有将患者转入之前的费用拆分给转出科室,不能科学、准确地评价科室的真实次均费用。因此,医院以信息化建设为契机,在医院信息系统公司的配合下,在护士工作站增加病人入科、转入时费用字段及节点,将转科病人的费用按不同时间节点、科室、医师、诊断进行拆分统计,汇总并计算转科前后科室的实际发生费用(出院人数=科室实际费用/患者本次住院费用)。某科室患者次均费用=(无转科患者费用总和+转科患者拆分后实际费用)/(无转科患者人数+转科患者拆分后实际费用/患者本次住院费用)。
4 成效分析
4.1 费用控制更加精准
通过信息系统将转科患者住院医疗费用进行科学拆分后,基于科室住院患者次均费用绩效考核更加准确、科学,有效化解临床科室对次均费用计算方法的顾虑,提高临床科室将该指标纳入绩效考核的认可度,为医院控制次均医疗费用不合理增长创造条件。
4.2 日间手术台次数逐年增加
2019年6月该院开始开展日间手术,6月至12月共开展日间手术台数696台,占择期手术例数的11.78%,日间手术例数从无到有,日间手术台次的不断增加,充分说明了该院内部管理的加强,就诊流程的优化,医疗资源的可及性和利用率得到提高,能有效降低医院均次费用。
4.3 药占比和耗占比目标值管理初显成效
医院药占比从2018年34.82%下降至2019年31.21%,下降3.61个百分点。住院患者基本药物使用率从2018年92.52%上升至2019年94.30%,上升1.78个百分点;门诊患者基本药物处方占比从2018年44.04%上升至2019年50.06%,上升6.02个百分点;门诊次均费用增幅从2018年6.3%下降至2019年5.06%,下降1.24个百分点;门诊次均药品费用增幅从2018年14.16%下降至2019年12.48%,下降1.68个百分点;住院次均费用增幅从2018年12.16%下降至2019年10.46%,下降1.70个百分点,医院主动控费意识及控费成效明显,人民群众就医负担有效缓解。
4.4 医疗质量和效率得到显著提高
通过基于DRGs的病组结构费用分析,既提高了医疗资源的利用率,控制医疗费用不合理增长,又能对医疗质量进行全面合理的监测,促进医疗质量与水平的提高,DRG组数从2017年708组提高至754组,CMI值从2017年0.92提升至1.02(见表3),提高了医院精细化管理水平[14]。

表3 2017—2019年咸宁市某三甲综合医院DRG主要指标情况
5 经验总结
5.1 充分发挥医院质量管理委员会的作用
院长为控制均次费用不合理增长的第一责任人,全院必须高度重视控制次均费用不合理增长的重要性与必要性。委员会下的各职能部门要定期沟通,加强医院整体运营及预算成本分析,重点关注基于DRGs的病组费用与结构的管理,解决医院增收、学科发展与合理控费的瓶颈矛盾。
5.2 控费的关键是抓好药品和耗材的管控
为确保目标值管理的考核制度得到有效落实,职能部门在科学确定各科室目标值之后应与临床科室进行充分沟通,给临床科室配置相应权限实时查询药占比和耗占比使用情况,通过逐级数据钻取,追根溯源,进行科室精细化管理。同时,职能部门可加强药占比和耗占比的信息化监督与反馈机制。每月10日、20日和30日分三次对各科室药占比和耗占比指标进行反馈,及时给予提醒。
5.3 利用信息化手段实行控费考核长效机制
公立医院的性质决定了公立医院必须将均次费用控制作为一项长期的关键绩效指标(KPI)来抓,质管部门根据KPI的完成情况对各临床科室进行考核评价,并将评价结果纳入科室奖励性绩效分配中,考核方案的配置应根据医院控费情况进行不断完善。
5.4 充分利用DRGs精细化控费工具
随着医保付费方式改革不断深入,DRG付费国家试点城市的公布,DRG付费制度改革被认为是医保支付方式改革的重点。基于DRGs的住院医疗费用管理,可以实现对各个DRG病组的次均费用及费用构成进行监控,将传统以往目标值管理均次费用的模式向以DRG病组费用控制为目标转移,控制费用的靶向性更强,精细化程度更高,效果更好。

