腰椎僵直对全髋关节置换术患者姿势性骨盆活动度的影响
李腾飞,王业华,王绍龙
(徐州医科大学附属医院骨科,江苏 徐州 221000)
随着老龄化人口的增加,脊柱畸形和髋关节疾病的患病率也在增加。一般认为,髋臼前倾角置于(15±10)°范围内时,术后髋关节脱位率较低。但是,髋关节脱位是全髋关节置换术(total hip arthroplasty,THA)后常见的并发症。因此,股骨和髋臼假体“安全区”在实践中的应用受到质疑,而脊柱-骨盆关系在THA不稳定病因中的作用越来越受到关注。骨盆倾斜角在THA后髋关节不稳定性活动中对髋臼假体功能性倾斜有着重要的作用[1-4]。此外,有研究表明,在站立位和坐位之间骨盆活动度较低的患者,由于代偿性骨盆后倾减少,发生股骨髋臼撞击的可能性较高,因而发生脱位和撞击的概率较高[5-6]。近年来,医师们在THA术前计划中对姿势性骨盆活动越来越重视,目的是通过观察骨盆活动度变化预测术中髋臼假体最佳放置角度。
术前更加全面的了解脊柱-骨盆运动学有利于THA后患者的功能恢复。先前的研究分析了各种脊柱骨盆参数[7],包括骨盆倾斜角、腰椎前凸和骶骨倾斜,以确定THA术后髋关节脱位的危险因素。这些研究的结果表明,当从站立位到坐位时,脊柱强直、骨盆倾斜变化较小,髋关节屈曲较大的患者更容易脱位。此外,我们了解到,髋关节脱位率较高的患者在姿势性活动时髋臼假体的活动范围增大[8],同时退变性脊柱侧凸畸形可引起冠状位骨盆倾斜角的增大[9]。
本研究旨在证明腰椎僵直畸形对不同体位间骨盆倾斜度变化的影响。在此过程中,我们将根据患者术前腰椎僵直情况对预行THA患者预测相关风险。
1 资料与方法
1.1 纳入及排除标准 纳入标准:(1)诊断为股骨头坏死患者;(2)接受初次THA的成人;(3)手术操作由本院同一组医护人员完成;(4)患者术前资料完整,包括术前仰卧位、坐位及站立位侧位X线片等。排除标准:(1)行全髋关节翻修术患者;(2)新鲜股骨颈骨折患者或者既往发生股骨颈骨折及病理性骨折患者;(3)有感染及肿瘤的患者。(4)术前资料不全患者;(5)髋关节屈曲严重限制患者。
1.2 一般资料 回顾性分析2018年10月至2021年10月因股骨头坏死于徐州医科大学附属医院行THA患者临床资料,共纳入45例患者。根据术前骨盆入射角(pelvic incidence,PI)与腰椎前凸(lumbar lordosis,LL)之间的差值PI-LL(≤10°或>10°)将患者分为两组。腰椎僵直组定义为PI-LL>10°,非腰椎僵直定义为PI-LL≤10°。本研究共纳入45例患者,男性为20例,女性25例;年龄55~78岁,平均年龄为(65.7±6.3)岁。女性比例约占总人数的55.5%,腰椎僵直组平均年龄为(66.7±9.4)岁,非腰椎僵直组平均年龄为(62.3±4.2)岁,腰椎僵直组患者明显比非腰椎僵直组患者稍年长。两组性别分布和PI比较,差异无统计学意义(见表1)。
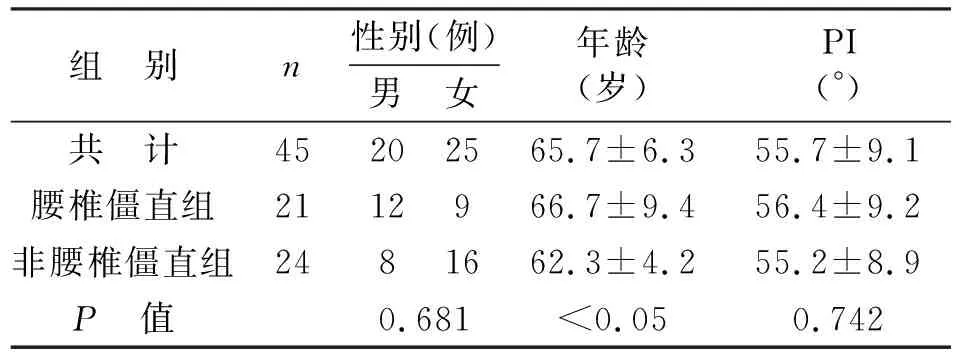
表1 两组患者一般资料比较
1.3 观察指标 所有患者术前均有以下体位骨盆和腰椎正侧位X线片:仰卧位、站立位、坐位。根据患者在每种姿势下的侧位X线片来测量骨盆倾斜角(pelvic tilt,PT)。PT是指垂线与双股骨轴到骶骨终板中间线之间的夹角。PI:从站立位侧位X线片测量的角度,定义为垂直于骶骨终板的线与从双股骨轴到骶骨终板中间线之间形成的角度;LL:从站立位侧位X线片测量的角度,定义为L1~5终板之间的角度;根据PI和LL之间的差值来计算PI-LL[10-12]。骨盆活动度(ΔPT)是通过从站立姿势转换为坐姿、仰卧时SPT的变化来评估的。在矢状面,PT变化的负值表示骨盆前倾;正值表示骨盆后倾。对比腰椎僵直组与非腰椎僵直组PT及ΔPT。
2 结 果
2.1 两组不同姿势下PT比较 两组平均PT在站立姿势中最大(骨盆后倾增加),其次是坐姿和仰卧(见表2)。在对两组骨盆倾斜角对比发现,腰椎僵直组在仰卧位PT要明显大于非腰椎僵直组,两组差异有统计学意义(P<0.05);站立位腰椎僵直组PT与非腰椎僵直组比较,差异有统计学意义(P<0.05)。而坐位时两组PT比较,差异无统计学意义(P=0.44)。
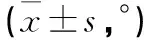
表2 两组不同姿势下PT的比较
2.2 两组不同姿势下ΔPT的比较 两组患者从站立位到坐位、站立位到仰卧时ΔPT的平均变化分别为(-4.90±12.42)°、(-4.46±4.86)°,见表3。从站立位变为坐位时腰椎僵直组骨盆明显前倾,而非腰椎僵直组骨盆前倾变化较小(P<0.05)。当从站立位变为仰卧位时,腰椎僵直组ΔPT与非腰椎僵直组比较,前倾明显(P<0.05)。
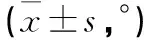
表3 两组不同姿势下ΔPT的比较
2.3 典型病例 66岁女性患者,因“双髋疼痛伴活动受限15年,加重半年”入院,双髋关节正位X线片示双髋关节退行性改变,右侧股骨头无菌性坏死。既往L4~5曾行腰椎融合术。入院后查仰卧位、站立位及坐位侧位X线片,测得PI-LL为34.8°,仰卧位PT=17.2°,站立位PT=22.8°,坐位PT=18.3°。站立-仰卧位ΔPT=-5.6°,站立-坐位ΔPT=-4.5°,影像学资料见图1~3。
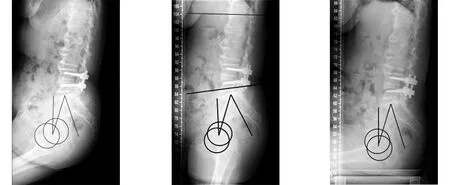
图1 术前仰卧位侧位X线片示PT为17.2° 图2 术前站立位侧位X线片示PT为22.8° 图3 术前坐位侧位X线片示PT为18.3°
3 讨 论
本研究的结果进一步表明了预行THA术前对存在腰椎僵直患者评估的重要性。一般认为,脊柱的矢状面形态和骨盆倾斜相协调,以保持四肢的平衡和应力传递[13-16]。据报道,脊柱矢状面畸形通常需要通过改变骨盆倾斜度来补偿,以实现新的机械平衡[17-18]。因此,各种脊柱疾病与THA后髋关节不稳相关。Esposito等[6]证实,退行性椎间盘疾病患者从坐位到站立位时,腰椎屈曲受限,因此骨盆前倾更多,导致股骨髋臼假体撞击,易发生关节脱位。刘少强等[19]的研究结果表明较大的PI更易导致患者腰椎间盘突出症的发生,随着年龄增长腰椎退变患者腰椎前凸逐渐减小。腰椎间盘退变位置受脊柱骨盆矢状面形态的影响,小PI人群倾向于L4~5、L5S1椎间盘的退变,大PI人群更倾向于L3~4、L4~5椎间盘的退变[20]。Buckland等[4]在一项多中心数据库的回顾性研究中进一步证明,髋臼前倾的改变与脊柱畸形矫正导致的PT改变密切相关。Ueno等[21]发现当骨盆向后倾斜时,髋臼假体错位更为严重。此外,骨盆后倾和较大的髋臼前倾角是髋臼假体错位的影响因素。当骨盆后倾达到20°时,髋臼假体错位的风险明显增加。此外,多项研究证实腰椎融合术可增加THA脱位和脱位翻修的风险[4,22-25]。Delsole等[1]也证实了腰椎平背畸形患者THA脱位和翻修的风险较高。近些年,Ike等[26]讨论了骨盆活动度和脱位之间的关系,并根据对PI和LL的独立分析推荐了理想的髋臼杯位置。Day等[27]的研究同样评估了我们研究中讨论的脊柱骨盆参数,专门评估轻度髋关节骨关节炎患者与严重髋关节骨关节炎患者站立位PT的差异。本研究分析了术前THA患者中3个不同体位活动时僵直的腰椎畸形与PT之间的关系,动态了解不同的脊柱畸形情况对骨盆活动度的影响,并对术前进一步了解合适的髋臼杯位置提供指导。我们根据PI-LL对患者进行分组的研究结果提示,与非腰椎僵直组相比,腰椎僵直组患者在站立位和坐位的骨盆后倾更多。这些结果与Buckland等的研究结果类似,他们的结果表明,矢状面脊柱畸形患者有更大的PT[4]。
大多数外科医生在THA中确定髋臼前倾角时并未充分考虑骨盆活动度及脊柱畸形的影响。已有研究表明,强直性脊柱炎患者在THA术后发生前脱位的概率很高。由于过度的胸椎后凸和LL的减小,患者通过后倾骨盆以保持姿势稳定,这导致髋臼假体前倾增加,可能导致前脱位风险增加[28]。Wang等[29]的研究显示强直性脊柱炎患者站立位PT增加,骨盆后倾,THA后髋臼假体19.2%的前倾角和11.5%的外展角在“安全区”范围之外;然而,这些随访病例并没有出现术后脱位。Kobayashi等[30]报道3例髋关节脱位,所有患者均因胸腰椎后凸及站立时骨盆过度后倾导致髋臼前倾增加。这是由于术后患者从仰卧位到站立位,骨盆严重后倾,髋臼前倾增加,导致髋关节前脱位。髋臼前倾角随着骨盆倾斜度的变化而变化的现象,对传统的“安全区”概念提出了新的挑战。Lazennec等[31-32]推测髋臼假体的“安全区”是在仰卧位确定的;然而,大多数术后脱位病例发生在站立和坐姿时,使得假体在功能位置下的稳定性至关重要。Delsole等[1]进一步探讨了THA后持续脱位患者的PT和PI-LL失配显著升高的特点。Riviere等[33]的系统评价,概括了12篇文章,证明高骨盆活动度是THA后假体撞击和脱位迹象的危险因素。骨盆的高活动度会导致从仰卧位到站立位或坐位的髋臼前倾角增加。此外,衬垫磨损增加,还会发生假体的前脱位。本研究发现腰椎僵直患者由于骨盆代偿,患者姿势性骨盆活动度增加,这将明显增加患者术后假体脱位风险。
综上所述,与非腰椎僵直的患者相比,腰椎僵直患者在改变姿势时骨盆活动度明显更高。这意味着姿势性骨盆活动期间髋臼位置的变化更大,并且该患者群体中THA后假体脱位风险增加。因此,术前拍摄患者仰卧位、站立位及坐位侧位X线片,以评估患者脊柱不平衡对骨盆活动度影响是很有必要的,这能指导术者在术中及时调整髋臼假体角度,有利于患者预后。本研究为回顾性研究,且具有样本小的局限性,腰椎僵直对THA术患者姿势性骨盆活动度的影响还需后期前瞻性、大样本、多中心进行进一步探讨。

