配戴角膜塑形镜后调节幅度的改变及其控制近视进展的临床观察
朱梦钧,丁 莉,李珊珊,何鲜桂,杜林琳,邹海东,邹月兰
0引言
角膜塑形镜主要是通过其逆转几何设计,通过角膜旁中央区曲率的改变,使近视患者的周边视网膜呈现近视离焦状态,从而达到其控制近视进展的作用。近视的发生与发展往往由多种因素影响[1-2],例如调节功能在近视的发生与发展中就起着至关重要的作用。因为调节功能具有一定的可变性[3],所以不同程度的近视以及不同的近视矫正方式都可能对调节功能产生影响。调节幅度作为人眼调节反应的范围和能力,已经成为研究调节功能的基本参数。目前已有文献报道准分子激光原位角膜磨镶术(laser-assistedinsitukeratomileusis,LASIK),飞秒激光小切口角膜微透镜取出术(small incision lenticule extracion,SMILE)以及经角膜上皮的全准分子激光角膜切削术(transepithelial photorefractive keratectomy,TransPRK)术后调节幅度的变化[4],但对于配戴角膜塑形镜后调节幅度(amplitude of accommodation, AA)的变化及变化规律的研究相对较少。本研究主要对配戴角膜塑形镜后患者单眼调节幅度及眼轴的变化进行观察,旨在从调节的角度对角膜塑形镜控制近视进展的现象加以解释。
1对象和方法
1.1对象前瞻性临床研究。纳入2018-05/2019-08至我院治疗的中低度青少年近视患者215例。纳入标准:(1)年龄7~14岁;(2)除屈光不正外,排除其他眼病,角膜地形图排除圆锥角膜病变;(3)眼压<21mmHg;(4)屈光度-1.00~-5.75D,柱镜度数<1.50D。排除标准:排除眼部急慢性炎症、干眼和其他接触镜配戴禁忌证,询问家族史,排除家族性遗传性疾病及全身性疾病。本研究遵守《赫尔辛基宣言》,并通过了上海市第一人民医院伦理委员会审核{No.【2018】09号}。所有青少年及其监护人在获得充分解释后签署知情同意书。
1.2方法
1.2.1常规检查戴镜前进行眼前后节检查及泪膜破裂时间(tear break-up time,TBUT),所有患者均进行裸眼视力、电脑验光、主觉验光、角膜曲率、眼压、角膜厚度及眼轴测量。角膜塑形镜治疗患者还需进行角膜地形图及角膜内皮镜检查。
1.2.2镜片验配框架眼镜组全部受试者均经托吡卡胺睫状肌麻痹验光,随后在正常生理状态下进行主觉验光后确定配镜度数,配戴普通树脂单光镜片。角膜塑形镜组同样根据睫状肌麻痹及生理状态下主觉验光结果确定目标塑形量,根据受试者的角膜曲率等参数,选择合适的试戴片进行试戴,评估镜片配适情况,达到理想配适后定制角膜塑型镜。采用四弧反几何设计的硬性夜戴型角膜塑形镜,透氧系数为120×10-11(cm2·mLO2)/(s·mL·mmHg),直径10.6~11.0mm,光学中心厚度0.21~0.23mm,湿润角36°,内表面四弧五段式设计。镜片为过夜配戴方式,配戴时间为7~8h以上。对患者进行镜片配戴及护理方法的宣教,制定随访计划,并嘱咐患者按时复诊。
1.2.3单眼调节幅度的测定使用综合验光仪调节尺移近法测量患者主观调节幅度。标准照度下被测眼单侧视孔置入远矫正处方,遮盖对侧眼(避免融像性集合的干扰)。选择最佳近视力上一行的视标,不断移近视标,以视标第一次出现持续性模糊为调节近点判断点,记录此时视标离眼镜平面的距离,测量3次,取平均值。本研究取调节幅度的屈光度数值。调节幅度计算公式:单眼调节幅度=1/近点距离(cm)。该检查均由同一个医师完成。
1.2.4复诊情况角膜塑形镜组:所有患者在第一次夜戴后第1d,1wk,1、3、6、9mo和1a复诊,如有不适症状则随时就诊。常规复诊项目包括:裸眼视力、电脑验光、眼压及角膜地形图测量。戴镜后的1、3、6、9mo和1a进行调节幅度的测量,并且戴镜后1a进行眼轴的测量。所有检查项目均在晨起取下塑形镜后2~3h内完成。框架眼镜组:戴镜后6mo和1a进行随访,6mo随访指标为戴镜视力、托吡卡胺睫状肌麻痹电脑验光与主觉验光。若近视度数变化超过0.5D则予以重新配镜。戴镜1a时除随访上述指标外,还需进行眼轴的测量。
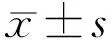
2结果
2.1两组患者戴镜前一般资料比较本研究共纳入中低度青少年近视患者215例。行全面眼科检查后,根据检查结果、患者及家长依从性等综合评估,其中113例患者配戴角膜塑形镜,102例患者配戴框架眼镜,随访1a后,角膜塑形镜组共100例100眼完成随访,13例13眼失访。框架眼镜组共77例77眼完成随访,25例25眼失访。两组分别按照屈光度分为低、中度近视两个亚组(低度近视:-1.00D≤屈光度<-3.00D;中度近视组:-3.00D≤屈光度≤-5.75D)。双眼治疗选取右眼作为试验眼,若单眼接受治疗,则选取该眼作为试验眼。两组不同程度近视患者戴镜前一般资料比较,差异均无统计学意义(P>0.05,见表1、2)。

表1 两组低度近视患者戴镜前一般资料比较

表2 两组中度近视患者戴镜前一般资料比较
2.2角膜塑形镜组患者配戴角膜塑形镜后单眼调节幅度变化情况角膜塑形镜组患者配戴角膜塑形镜后单眼调节幅度的变化差异有统计学意义(F=44.86,P<0.001)。进一步Bonferroni检验发现,戴镜1、3、6mo和1a的调节幅度分别为14.80±2.32,15.16±2.24,15.74±2.32,15.44±2.35D,均较戴镜前(13.57±2.47D)显著提高,差异均有统计学意义(t=-5.45、-6.90、-8.66、-7.20,均P<0.005),调节幅度在戴镜6mo时达到峰值,戴镜1a较戴镜6mo略有下降,但仍高于戴镜1mo时调节幅度,戴镜1mo与戴镜3、6mo,1a;戴镜3mo与戴镜6mo;戴镜6mo与戴镜1a比较差异均有统计学意义(t戴镜1mo vs 戴镜3mo=-3.63,P戴镜1mo vs 戴镜3mo<0.005;t戴镜1mo vs 戴镜6mo=-5.88,P戴镜1mo vs 戴镜6mo<0.005;t戴镜1mo vs 戴镜1a=-3.62,P戴镜1mo vs 戴镜1a<0.005;t戴镜3mo vs 戴镜6mo=-7.56,P戴镜3mo vs 戴镜6mo<0.005;t戴镜6mo vs 戴镜1a=6.41,P戴镜6mo vs 戴镜1a<0.005);戴镜3mo与戴镜1a单眼调节幅度比较无统计学意义(t戴镜3mo vs 戴镜1a=-3.20,P戴镜3mo vs 戴镜1a>0.005)。
将角膜塑形镜组分为低度近视和中度近视组两个亚组,两组调节幅度组间和交互比较差异均无统计学意义(F组间=0.258,P组间=0.613;F组间×时间=2.665,P组间×时间=0.08),时间比较差异有统计学意义(F时间=47.59,P时间<0.001)。进一步Bonferroni检验发现,两个亚组戴镜后调节幅度均较戴镜前显著提高,差异均有统计学意义(低度近视:t=-4.11、-5.06、-6.31、-5.52,均P<0.005;中度近视:t=-3.71、-4.86、-6.21、-4.95,均P<0.005),调节幅度在戴镜6mo达到峰值,戴镜1a较戴镜6mo略有下降,两个亚组患者戴镜1、3mo,1a与戴镜6mo比较差异均有统计学意义(低度近视:t戴镜1mo vs 戴镜6mo=-3.94,P戴镜1mo vs 戴镜6mo<0.005,t戴镜3mo vs 戴镜6mo=-4.83,P戴镜3mo vs 戴镜6mo<0.005,t戴镜6mo vs 戴镜1a=4.49,P戴镜6mo vs 戴镜1a<0.005;中度近视:t戴镜1mo vs 戴镜6mo=-4.41,P戴镜1mo vs 戴镜6mo<0.005,t戴镜3mo vs 戴镜6mo=-5.80,P戴镜3mo vs 戴镜6mo<0.005,t戴镜6mo vs 戴镜1a=4.65,P戴镜6mo vs 戴镜1a<0.005),戴镜1mo和戴镜3mo,1a,戴镜3mo和1a比较差异均无统计学意义(低度近视:t戴镜1mo vs 戴镜3mo=-2.49,P戴镜1mo vs 戴镜3mo>0.005,t戴镜1mo vs 戴镜1a=-2.47,P戴镜1mo vs 戴镜1a>0.005,t戴镜3mo vs 戴镜1a=-2.11,P戴镜3mo vs 戴镜1a>0.005;中度近视:t戴镜1mo vs 戴镜3mo=-2.70,P戴镜1mo vs 戴镜3mo>0.005,t戴镜1mo vs 戴镜1a=-2.72,P戴镜1mo vs 戴镜1a>0.005,t戴镜3mo vs 戴镜1a=-2.45,P戴镜3mo vs 戴镜1a>0.005),见表3。

表3 不同程度近视患者配戴角膜塑形镜后单眼调节幅度变化情况
2.3两组患者戴镜前后眼轴长度比较两组患者戴镜1a后眼轴均较戴镜前显著增长,差异均有统计学意义(均P<0.001)。角膜塑形镜组戴镜1a眼轴变化量小于框架眼镜组,差异有统计学意义(P<0.001)。角膜塑形镜组1a的眼轴增长为框架眼镜组的26%(角膜塑形镜组1a眼轴改变量/框架眼镜组1a眼轴改变量=0.13mm/0.50mm×100%=26%),按照近视程度分为低度和中度近视,框架眼镜组不同近视程度患者眼轴增长均高于角膜塑形镜组,差异均有统计学意义(均P<0.0001),见表4~6。

表4 角膜塑形镜组患者戴镜前后眼轴长度比较

表5 框架眼镜组患者戴镜前后眼轴长度比较

表6 两组患者戴镜1a后眼轴改变量比较
2.4角膜塑形镜组患者戴镜1a后裸眼视力及并发症情况角膜塑形镜组戴镜1a后,中度近视组与低度近视组患者裸眼视力见表7。随访1a内未出现明显的角结膜并发症,偶有出现结膜充血或角膜上皮脱落,但皆为轻度,不影响患者持续戴镜。

表7 角膜塑形镜组不同程度近视患者戴镜1a后裸眼视力情况 眼(%)
3讨论
角膜塑形镜属于中效的光学近视干预手段,近年来备受关注。Cho等[5]通过2a的研究发现,角膜塑形镜组的眼轴长度每年增长0.14mm,而框架眼镜组每年增长0.27mm,说明配戴角膜塑形镜可以显著减缓近视增加。近年来的多项研究亦得到了相似的研究结果[6-8],其中一项严格临床随机对照研究显示配戴角膜塑形镜1a后眼轴增长为0.13mm,而对照组的眼轴增长为0.20mm[9]。本研究中角膜塑形镜组每年的眼轴增长为0.13±0.15mm,与上述研究结果吻合。对于不同程度近视患者,框架眼镜组的眼轴增长均显著快于角膜塑形镜组,所以认为角膜塑形镜可以有效地延缓青少年近视的发展。
周边屈光度的概念近年来一直受到广泛关注。动物实验与流行病学调查都发现,周边视网膜的屈光状态调控着整个眼球的正视化过程,其重要性甚至超过中心视网膜[10-11]。周边视网膜的离焦状态与视网膜的形态以及眼各屈光介质的形态有关。角膜塑形镜使中央角膜区变平,旁中央区变陡峭的逆转几何改变,恰恰符合了这种设计思路,诱导出周边视网膜的近视离焦,进而可能是其可以延缓青少年近视进展的原因之一。目前已有一些模拟角膜塑形镜光学设计思路的周边离焦软镜及框架眼镜的应用报告,对眼周边近视离焦的量以及离焦范围进行多种尝试,都获得了不同程度的近视控制效果[12-14]。当然周边离焦与近视增长的因果关系目前仍不清楚,而且该理论存在争议[15],有研究就显示眼轴增长与周边屈光度无关。也有学者认为可能是扁长形的眼球形状,玻璃体腔的压力以及眼内外肌共同的生物力学作用造成了近视的发展,而并非一定有光学原因的参与[16]。近年来人们更多关注各眼内因素对角膜塑形镜近视控制效果的影响。朱梦钧等[17]及Chen等[18]研究均发现,瞳孔直径大的青少年配戴角膜塑形镜后眼轴发展较慢。Santodomingo-Rubido等[19]通过单因素与多因素分析发现,近视发生早,配戴角膜塑形镜前近视进展较慢,初始屈光度较低,前房深度较大,角膜曲率较高,虹膜及瞳孔直径较大的女生在配戴角膜塑形镜后往往可以获得更好地近视控制效果。
本研究发现配戴角膜塑形镜后,无论低度或中度近视,调节幅度均较戴镜前明显提高,Yang等[20]研究结果与本研究一致。该研究对8~15岁配戴角膜塑形镜青少年1a内的调节幅度进行观察,发现配戴角膜塑形镜1mo后,调节幅度即开始增加,戴镜后6mo变化达到峰值。这可能是由于角膜塑形镜是在角膜平面对近视进行矫正,减少了镜眼距的影响,配戴角膜塑形镜后的调节需求增加[3,21];持续适量的调节需求的增加相当于对眼的调节系统进行了训练,使调节力增加。当然配戴角膜塑形镜后调节幅度的变化仍有争议,Felipe-Marquez等[22]观察了18~30岁成人配戴角膜镜后3mo的调节幅度变化,发现戴镜3mo后调节幅度并无显著改变。而Song等[23]对63名8~14岁青少年进行了为期1a的观察发现,配戴角膜塑形镜后调节幅度呈显著下降,戴镜6mo时调节幅度下降达到峰值,由戴镜前的16.03±2.77D下降至14.48±3.28D,此后调节幅度变化趋于稳定。出现这些差异的原因可能与所纳入受试人群的屈光度及年龄不同有关。因此,配戴角膜塑形镜后调节幅度的变化特征还有待进一步的研究与证实。
一直以来,调节与近视的因果关系始终未罹清。近视通常伴随着一系列调节功能的下降。而调节功能的异常又可能是引起近视快速增长的潜在危险因素[24]。如果能够人为地提高近视眼的调节功能,也许可以有效地缓解甚至阻止近视眼的发展。近期的研究结果表明,初始调节幅度较低的青少年在配戴角膜塑形镜后调节幅度显著提高,并且拥有更好的近视控制效果[25],而本研究中也发现,配戴角膜塑形镜后,调节幅度出现显著提高,提示调节功能的改善可能是角膜塑形镜延缓近视眼进展的原因之一。吴从霞等[26]研究发现,配戴角膜塑形镜后调节误差指数(accommodative error index,AEI)明显小于框架眼镜组。AEI是精确评估静态调节反应的指标,其值越小,代表调节准确性越高,也从调节的角度为角膜塑形镜的近视控制机制提供了一定依据。当然,眼调节功能的参数非常多,包括正相对调节、负相对调节、调节滞后、以及集合/调节比率(AC/A)等,本研究仅对调节幅度一个指标进行观察,并不能反映戴镜后眼整体调节功能的变化情况。因此,配戴角膜塑形镜后全面的眼调节功能变化及其与近视发展之间的内在联系还有待进一步的研究与证实。
综上所述,我们明确了近视患者在配戴角膜塑形镜后伴有调节幅度的提高,同时角膜塑形镜可以延缓青少年近视的进展。由于近视的形成往往由多种因素共同参与,包括遗传以及环境因素,同时也伴有眼内功能的异常与不协调。所以只有兼顾到各种功能之间的平衡,才是一种成熟的治疗方式。角膜塑形镜不仅改善了患者的中心视力和调节幅度,同时兼顾了周边屈光度以及各眼动参数之间的协调发展,是目前较为理想和有效的近视控制手段。

