神经重症患者直型鼻肠管置管影响因素分析
景新华,翁亚娟,王德生,虞 杨,季春燕
颅脑损伤患者由于进食障碍,高能量消耗,胃肠耐受性差等特点[1-2],更易存在营养不良的风险,指南建议对入住重症加强护理病房(Intensive Care Unit,ICU)患者需尽早启动肠内营养[3-5],而对于返流、误吸高风险患者应采取幽门后喂养途径[3,6]。直型鼻肠管代替螺旋型鼻肠管运用弯曲上举法置入空肠,无需借助任何设备及转运患者,可在床旁实施,且引起管径较粗,置入后不发生堵管,在临床中得到推广和应用[7-8]。本研究旨在探究运用弯曲上举法置入直型鼻肠管,置管的成功率及影响因素,从而为临床工作提供直型鼻肠管早期置管的客观理论依据。
1 资料与方法
1.1 研究对象本研究为前瞻性、观察性研究,收集2018-01至2020-12神经外科监护室行床旁盲插直型鼻肠管,行肠内营养的神经重症患者。纳入标准:(1)年龄≥18周岁。(2)格拉斯哥(GCS)评分3~8分。(3)符合肠内营养治疗适应症。(4)获得家属的知情同意。排除标准:存在鼻肠管插管禁忌症(胃出血、胃穿孔、上消化道梗阻、食管静脉曲张或狭窄、外科术后胃肠道解剖结构改变)。符合纳入的患者一共120例,其中脑外伤患者39例,脑出血患者40例,脑梗死患者25例,动脉瘤患者12例,颅内肿瘤患者4例。
1.2 置管方法置管材料为复尔凯鼻胃管CH14型,长度110 cm,外径4.52~4.72 mm,内径3.15~3.30 mm,有引导钢丝,再加同型号已经过灭菌处理管道导丝1根,将此胃管采用弯曲上举法置入空肠作为鼻肠管使用。患者取右侧卧位,抬高床头30~45°,操作者站在患者右侧,取无菌石蜡油润滑鼻肠管,以常规方法置入胃内,当深度55~60 cm两种方法确认管道是否在胃内;取另一灭菌导丝缓缓置入管道,操作者一手于鼻肠管距鼻腔10~15 cm将鼻肠管上举,使鼻肠管末端形成90°的弧形弯曲,另一手食指轻压鼻肠管使管道在患者鼻腔正中,随着患者每次的呼吸运动,鼻肠管在置入过程中会出现一进一停的节奏,依据节奏置管时缓慢送管,停的时候给予轻微的阻力,当鼻肠管送至85~95 cm时,可放开管道,不做固定,管道不自行退出,撤除导丝,经X线检查判断管道末端位置。
1.3 资料收集统计一次性置管成功率,本研究中一次性置管成功率指鼻肠管置入后立即经X线检查判断管道末端位置,而不采用初步判断方法(负压试验+引流液性状观察)判断是否成功。为探究鼻肠管置管成功的影响因素,收集以下资料:(1)一般资料调查表,包括患者年龄、性别、诊断。(2)病情情况,包括GCS计分、血钾。(3)治疗措施,包括手术、机械通气、亚低温治疗、镇痛镇静药物、儿茶酚胺药物、胃复安。
1.4 统计方法采用SPSS 22.0进行数据录入和分析。按是否一次性置管成功分为成功组和失败组。计量资料采用±s表示,行独立样本t检验或者非参数秩和检验;计数资料采用卡方检验。将单因素分析中P<0.05的变量应用Logistic多元逐步回归法(后向)进行多因素分析,确定独立影响因素。
2 结 果
2.1 一次性置管成功率本研究共纳入120例患者,其中一次性置管成功的患者为99例,置管失败的患者为21例,一次性置管成功率为82.5%(95%CI: 0.756~0.894)。置管一次失败的患者予重新二次置管,10例患者补救置管成功。
2.2 两组患者临床指标的比较两组患者在GCS评分、机械通气、儿茶酚胺药物、亚低温治疗、血钾、镇静镇痛药物方面存在统计学差异(P<0.05),见表1。在胃复安促进胃肠动力药、手术方面无统计学差异(P>0.05)。见表1。
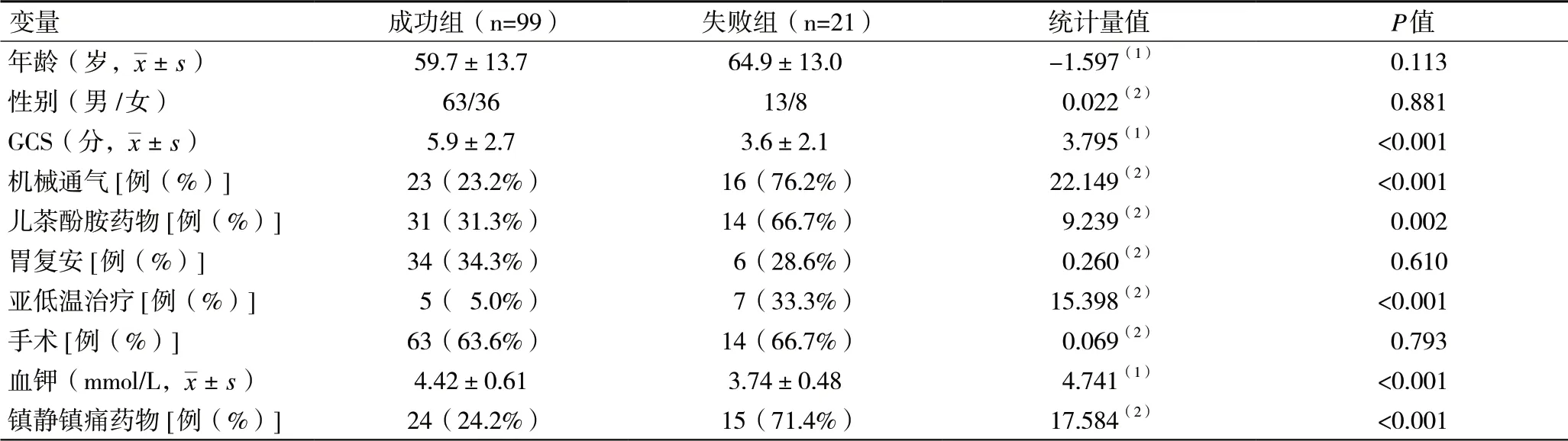
表1 两组临床资料比较(n=120)
2.3 一次性置管成功多因素Logstic回归分析以一次性置管是否成功为因变量,以GCS评分、血钾、使用亚低温治疗、机械通气、血管活性药物、使用镇痛镇静药物为自变量,采用逐步后向法进行Logstic多元回归分析,纳入方程水准为0.05,剔除水准为0.10,结果表明:GCS评分、亚低温治疗以及血钾是一次性置管是否成功的独立影响因素,见表2。
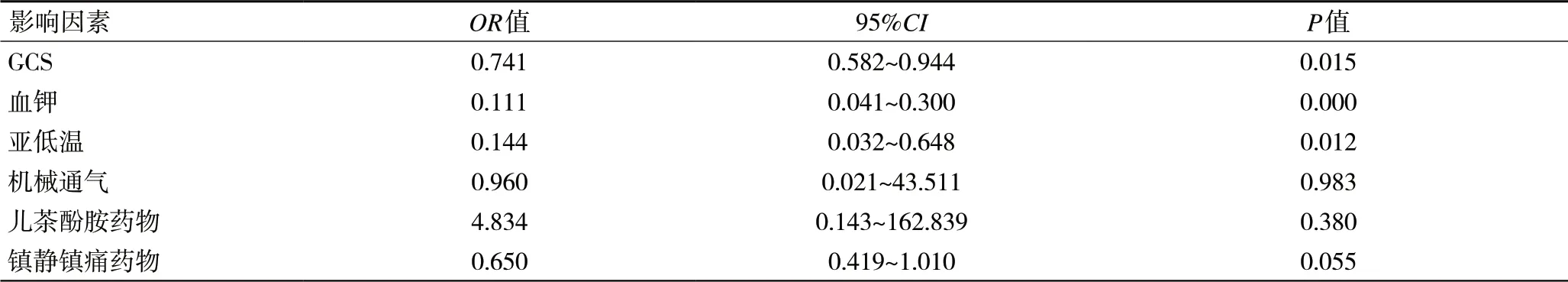
表2 影响鼻肠管置管成功率的Logstic回归分析
3 讨 论
3.1 直型鼻肠管弯曲上举法一次性置管成功率较高且安全本研究采用弯曲上举法对神经外科重症患者置入直型鼻肠管,统计其一次性置管成功率,其成功率为82.5%,略低于以往的研究[7-9],原因为本次置入后未经初步判断,即负压试验+引流液性状观察,而是直接行X线检查,对经X线检查未置入成功的患者进行二次置管,有10例患者置入成功,说明初次置管后先行初步判断,对初步判断未成功的患者再次置管可以提高成功率。神经重症患者经鼻肠管行肠内营养,既能满足患者代谢需要和营养需求,又在避免返流、误吸方面起着重要的作用[10]。此方法在床旁即可完成,且无需借助设备和转运患者,在临床中广泛应用。本研究采用的直型鼻肠管与螺旋形鼻肠管材质相同,同为聚氨酯材料,但其管径较粗,降低了堵管风险且无不良反应。改良的弯曲上举法在采用双导丝后增加了管道的硬度,从而使其更容易通过幽门,缩短了置管时间,置管成功率得到提升,但仍有置管失败[7-8]。有研究表明:螺旋形鼻肠管在自行进入小肠时需要借助胃的蠕动和排空,而重型颅脑损伤患者GCS评分低、手术、机械通气、α受体阻滞剂、镇静剂等的使用导致患者的胃排空障碍,故而影响置管的成功率[11]。直型鼻肠管置入空肠时,其管道为直管,置入时操作者将管道弯曲上举依据患者胃肠道的蠕动送管,在置入过程亦受到各因素的影响。
3.2 GCS评分是置管能否成功的独立影响因素神经重型患者中GCS评分客观反应颅脑损伤的严重程度和判断预后,GCS评分越低,患者的病死率升高,研究发现GCS 3~5分患者置管成功率明显下降,此类患者置管过程中,在送管阶段,观察到患者的管道前进节奏极其缓慢,如让管道随着患者每次的呼吸运动,顺应胃肠道的蠕动缓慢送入,管道完全不能前进,此时操作者将管道上举的曲度改变,以增加其送管的力度,管道可缓慢前进,但送至目标距离后,失败例数较多,仅成功2例。操作者通过将鼻肠管末端上举作为置管的主动力量,并与患者的胃肠道蠕动两者相结合,作为置管是否成功的主要影响因素,当患者的GCS评分较低,中枢植物神经系统受到抑制,更易发生为潴留,有研究发现GCS评分低是肠内营养期间发生胃潴留的独立影响因素[12-13],而胃潴留患者胃肠道蠕动功能较差,从而增加置管难度。
3.3 血钾是置管能否成功的独立影响因素神经重症患者由于脑组织的应激反应,导致机体内更多的释放肾上腺素,钾离子被肝脏及骨骼肌细胞摄取,从而导致血钾降低。低血钾时,胃肠道平滑肌细胞内外离子浓度差发生变化,引起肌膜电位的超极化,造成神经-平滑肌之间的传递受阻,导致胃肠蠕动功能受到影响。本研究中低血钾的患者在送管过程中随胃肠蠕动的节奏极其不明显。对于直型鼻肠管的置入,当患者的胃肠蠕动绝大部分消失时,因受影响置管成功率会下降。
3.4 行亚低温治疗是置管能否成功的独立影响因素低体温时患者机体血流量会减少,为了确保心、脑重要器官有充足的血供,会适当减少胃肠道血供,胃肠道黏膜功能会随之受到损害,影响胃肠动力,且行亚低温治疗时患者同时使用机械通气和镇静、冬眠药物治疗导致患者的胃肠蠕动极差,本研究表明该类患者直型鼻肠管置入难以成功。
3.5 药物对直型鼻肠管置入的影响神经重症患者的用药多且复杂,镇静镇痛药和儿茶酚胺类药物可对胃肠道功能有所损害,有研究表明:使用螺旋形鼻肠管进行置管时,若患者使用过镇静镇痛药和儿茶酚胺类药物,其置管成功率会明显下降。本研究的结果表明,儿茶酚胺类药物对患者的胃肠道蠕动有影响,降低置管的成功率。研究表明促胃动力药物的使用螺旋形鼻肠管的置管成功率明显提高[14]。本研究结果显示胃复安的使用与不使用结果无差异,其原因可能与直型鼻肠管的送管是依据管道末端上举作为管道送入的主动力量,并与患者的胃肠道蠕动两者相结合,当胃肠道蠕动部分存在时,胃复安的使用对直型鼻肠管的主动置入影响不明显,故在本研究中无明显差异,但其他促胃动力药物能否影响置管成功率还有待进一步研究。
3.6 人工气道和机械通气对置管的影响神经重症患者大多数有人工气道和机械通气,研究表明:人工气道和机械通气对螺旋型鼻肠管的置管成功率有明显影响[14]。本研究结果表明:机械通气是直型鼻肠管置管成功的独立影响因素,人工气道对置管成功与否并无影响。直型鼻肠管的主动置管是送管过程中需随着患者每次的呼吸运动送管,而机械通气的使用对患者的呼吸节律有影响,同时改变患者的膈肌的运动,对患者的胃肠道蠕动也有一定影响,以致影响管道通过幽门,故使用机械通气的患者直型鼻肠管的置管成功率下降。人工气道的患者呼吸肌和呼吸的节律无明显改变,故在本研究中无明显差异。
综上所述,直型鼻肠管弯曲上举方法置入空肠,是通过将管道末端上举作为管道送入的主动力量与患者的胃肠道蠕动两者相结合,GCS评分<5分、亚低温、低血钾,胃肠蠕动大部分消失时可降低直型鼻肠管主动置入的成功率。临床置管中应选择置管时机,在亚低温治疗前置管,低血钾患者可在纠正血钾水平后再行置管,而对于GCS评分<5分者,可寻求其他方法置入鼻肠管,如内镜下置管,提高置管成功率。

