探讨影响疤痕子宫再次经阴道分娩的危险因素及对妊娠结局影响
陈美娜
厦门市第三医院产科,福建厦门 361100
有统计资料表明,近年来我国剖宫产率逐年升高。部分发达地区的剖宫产率超过60%[1]。虽然再次剖宫产可以有效降低母儿某些并发症的发病率,例如子宫破裂、新生儿缺血缺氧性脑病。但是随着剖宫产的比例上升,产妇的并发症率也随之不断提高,再次剖宫产可增加近期产后出血、脏器损伤、羊水栓塞、肠梗阻,产褥期感染等并发症风险,远期可出现早期瘢痕妊娠、子宫内膜异位症、盆腔粘连、前置胎盘、胎盘植入等风险,新生儿易出现呼吸窘迫综合征等风险,剖宫产术后再次妊娠的分娩方式成为产科常见热点问题之一[2-3]。瘢痕子宫再次妊娠后实施阴道分娩在一定程度上可减少剖宫产,降低母婴并发症的发生率。但其并非适用于全部产妇,因此做好剖宫产后疤痕子宫再次妊娠孕妇接受阴道试产成功的影响因素分析显示尤为重要[4-5]。该次研究就回顾性分析2019年1月—2020年12月该院收治的86例疤痕子宫再次妊娠拟接受阴道试产孕妇的临床资料,探讨影响疤痕子宫再次经阴道分娩的危险因素及对妊娠结局的影响。现报道如下。
1 资料与方法
1.1 一般资料
回顾性分析该院收治的86例疤痕子宫再次妊娠拟接受阴道试产孕妇的临床资料。纳入标准:不存在阴道分娩禁忌证;单胎妊娠产妇;仅有1次剖宫产史,且为子宫下段横切口;距上次剖宫产时间达到18个月;无子宫破裂及子宫切口延裂;自愿接受阴道试产。排除标准:剖宫产后出现明显并发症的产妇;不同意接受阴道试产的产妇。
1.2 方法
全部产妇均接受阴道试产,若产妇不具备引产指征,则等待自然临产,若产妇的宫颈Bishop评分低于6分,则为其应用水囊进行引产。临产后加强对阴道试产的产妇的观察工作,为其实施持续胎心监护,并对静脉通路予以开放,同时做好剖宫产准备工作。若产妇引产不成功、产程出现异常、胎心率异常、胎儿窘迫、子宫疑似破裂或是家属要求剖宫产,则立即为产妇实施中转剖宫产处理。
1.3 观察指标
观察该组产妇的阴道试产成功率,并根据阴道试产结果分为成功组与失败组,比较两组基本资料,包括年龄、分娩孕周、文化程度、产前BMI、孕次、产次、阴道分娩史、原切口长度、是否合并妊娠期糖尿病、距上次剖宫产时间、子宫瘢痕厚度、胎儿体质量、宫颈成熟度评分(以Bishop评分评估,满分13分,≤3分引产失败[6])、存在焦虑抑郁情绪;并比较两组妊娠结局,包括产后出血、发热、产后住院时间、新生儿Apgar评分(共0~10分,<7分则提示存在窒息情况[7])。
1.4 统计方法
采用SPSS 22.0统计学软件处理数据,计量资料用(±s)表示,采用t检验;计数资料用[n(%)]表示,采用χ2检验;多因素分析应用Logistic回归分析,P<0.05为差异有统计学意义。
2 结果
2.1 两组临床资料比较
86例疤痕子宫再次妊娠拟接受阴道试产的孕妇中试产成功64例,失败22例;成功组年龄<35岁、产前BMI<30 kg/m2、距上次剖宫产时间≥3年、有阴道分娩史、子宫瘢痕厚度≥2 mm、胎儿体质量<3 500 g、宫颈成熟度≥3分、未合并妊娠期糖尿病、无焦虑抑郁情绪率均高于失败组,差异有统计学意义(P<0.05),见表1。
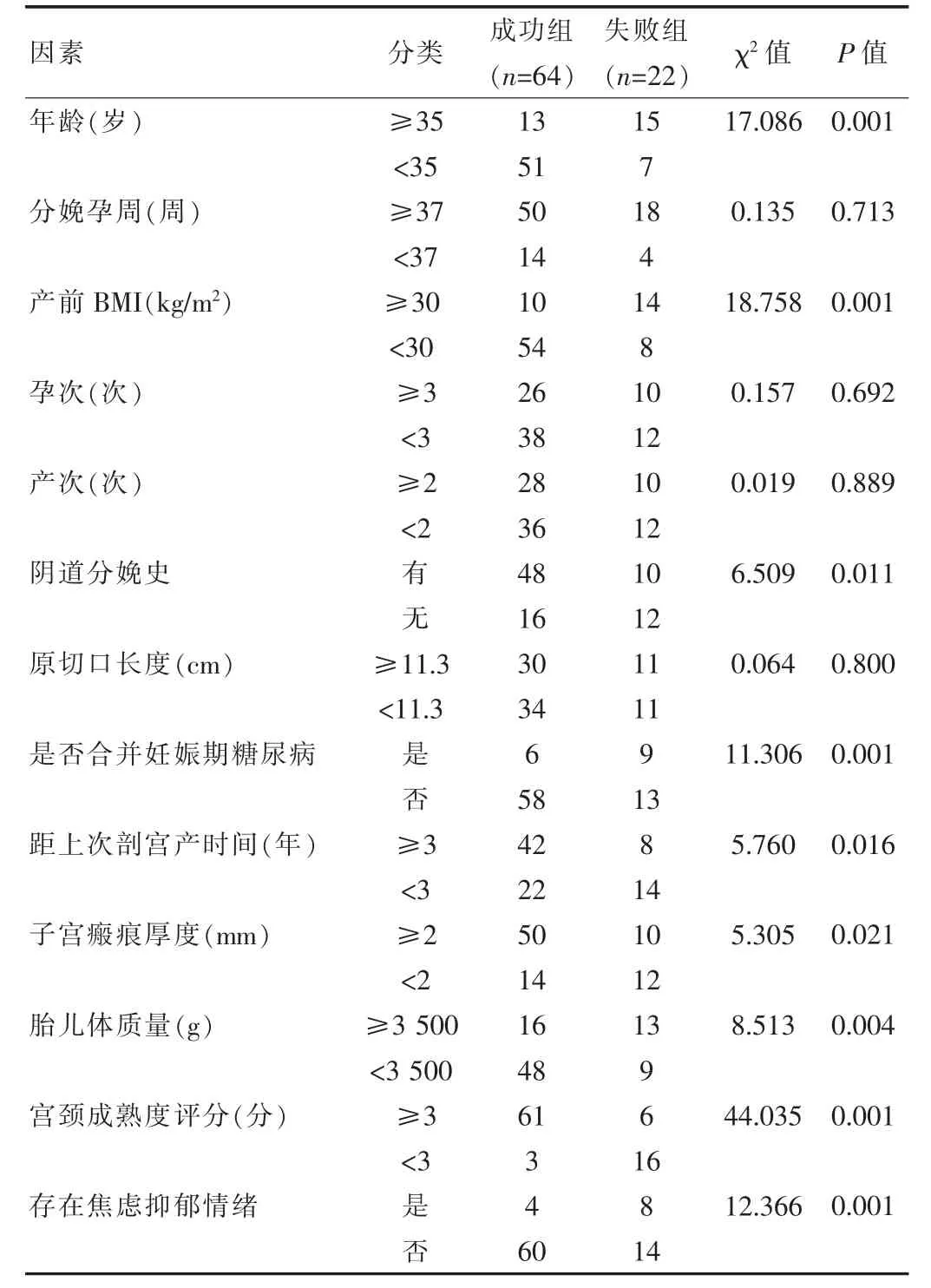
表1 两组临床资料比较
2.2 影响疤痕子宫再次经阴道分娩的多因素分析
多因素分析显示,产前BMI、距上次剖宫产时间、子宫瘢痕厚度、宫颈成熟度、胎儿体质量、焦虑抑郁情绪为影响疤痕子宫再次经阴道分娩的危险因素(P<0.05),见表2。
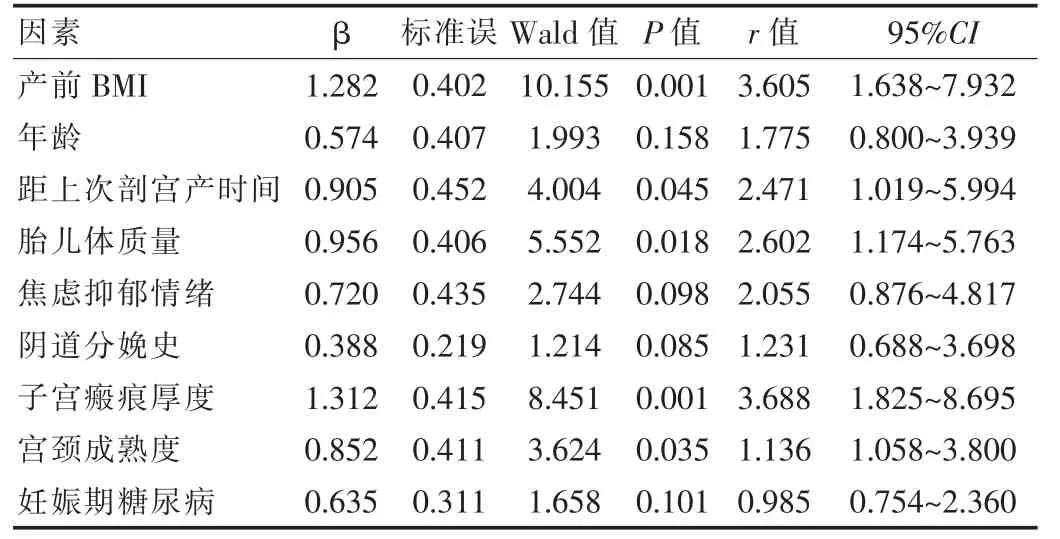
表2 影响疤痕子宫再次经阴道分娩的多因素分析
2.3 两组分娩结局比较
成功组产后出血与发热率均低于失败组,产后住院时间短于失败组,差异有统计学意义(P<0.05),见表3。
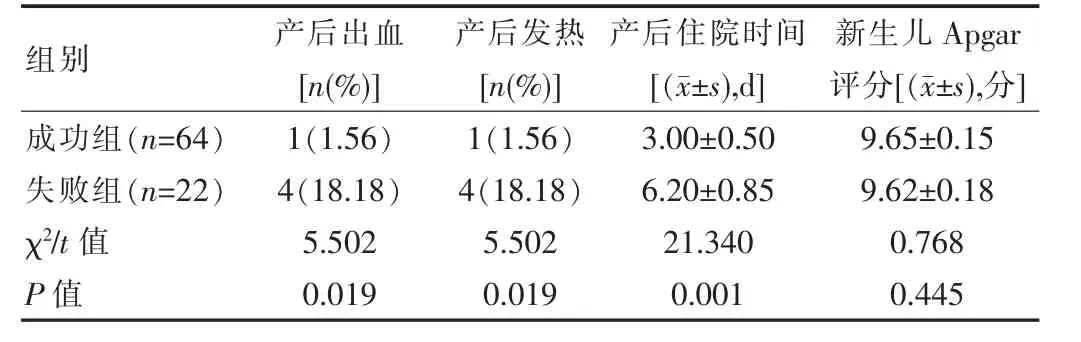
表3 两组分娩结局比较
3 讨论
剖宫产术作为产科常见的手术方式,发展成熟,临床应用率高,是解决难产和某些产科合并症的重要手段。有研究发现,随着人们生活质量的提升,无指征剖宫产率呈逐年升高趋势[8]。但二次剖宫产会增加产妇与新生儿并发症的发生,包括产妇感染、大出血、切口不愈合等,新生儿呼吸窘迫综合征以及吸入性肺炎等[9-10]。有资料报道称,子宫下段剖宫产瘢痕子宫产妇再次妊娠后接受阴道试产,可减少剖宫产,降低母婴并发症的发生,产妇的子宫破裂率较低,仅为0.1%~1.2%,在国内外得到广泛应用,表明剖宫产后瘢痕子宫再次妊娠后接受阴道试产具备可行性[11]。
该次研究显示,产前BMI、距上次剖宫产时间、子宫瘢痕厚度、宫颈成熟度、胎儿体质量、焦虑抑郁情绪为影响疤痕子宫再次经阴道分娩的危险因素。有研究报道称,产前BMI(r=0.536)是影响瘢痕子宫再次分娩阴道试产成功率的主要因素[12]。产前BMI可对分娩过程中子宫压力水平予以反映,BMI值越高,则子宫承受的压力越大,发生子宫破裂的风险会明显提高,因此阴道分娩过程易中断,被迫中转开腹[13];随着上次剖宫产时间的延长,子宫瘢痕的组织修复更为彻底,反之子宫瘢痕组织尚未得到彻底修复,易发生破裂。有资料显示,剖宫产手术后2~8年为再次妊娠的最佳时机,此时组织具备较高的肌肉化程度,可有效预防瘢痕撕裂;宫颈成熟度与是否自然临产是对阴道试产成功率产生影响的重要因素,宫颈成熟的产妇阴道试产成功率更高,且自然临产产妇较人工引产产妇具备更高的阴道试产成功率[14]。随着宫颈逐渐成熟,自然分娩成功率提高,更有利于阴道试产成功,而自然临产的出现则表明宫颈已较为成熟[15]。根据大量临床研究可知,产力、胎儿、产道与母体精神因素是影响阴道分娩的主要因素,当胎儿体质量较大,则会导致产程时间延长,从而提高滞产发生风险,除此之外,产程过长会延长胎头受到子宫下段压迫的时间,由此子宫下段瘢痕处易发生破裂,因此对于产程过长的产妇,需根据评估情况决定是否中转开腹分娩,从而降低阴道试产成功率[16-17]。产妇自身的情绪状态,会对其再次阴道试产的信心产生影响,若产妇存在焦虑、抑郁情绪,则其容易自行放弃阴道分娩。该次研究中,成功组产后出血率与发热率均为1.56%,产后住院时间为(3.00±0.50)d,均优于对照组的出血率与发热率18.18%及产后住院时间(6.20±0.85)d(P<0.05)。与相关研究报道:阴道分娩组产后出血率与发热率(2.00%与3.50%)均低于剖宫产组(16.00%与20.00%),且阴道分娩组产后住院时间(4.20±1.62)d短于剖宫产组(7.05±1.85)d基本相符[18]。剖宫产手术会对产妇机体造成明显创伤,术后易发生炎性反应,出现发热症状,且术后恢复速度慢,住院时间长于阴道分娩产妇。因此阴道分娩可有效改善疤痕子宫产妇的妊娠结局。
综上所述,影响疤痕子宫再次经阴道分娩的危险因素为产前BMI、距上次剖宫产时间、子宫瘢痕厚度、宫颈成熟度、胎儿体质量、焦虑抑郁情绪,阴道分娩成功有利于改善产妇妊娠结局。

