6例经支气管内单向活瓣支架治疗COPD的临床疗效回顾性分析
胡妙芬,林立,张良基,汪铁柱,李浩,叶煜铭
福建医科大学附属漳州市医院呼吸与危重症医学科,福建漳州 363000
晚期慢性阻塞性肺疾病 (chronic obstructive pul- monary disease,COPD)由于重度肺气肿导致肺功能严重下降,导致呼吸衰竭,反复肺部感染、气胸等原因导致COPD反复急性加重。虽然经戒烟、康复训练、感染控制、稳定期药物控制、氧疗、家庭呼吸机治疗等综合治疗后[1],患者的病情改善有限,且不能阻止肺功能进行性下降,对患者的生活质量造成很大影响[2-3]。COPD患者肺功能下降主要原因是小气道病变导致不可逆气流受限、肺泡破坏等引起肺过度充气状态,内镜下肺减容术(endoscopic lung volume reduction,ELVR)作为另一种补充治疗手段改善患者肺过度充气及周边正常组织的受压情况,进而改善患者肺功能、生活质量及活动耐量。该研究回顾性分析2018年4月—2021年4月于该院行支气管内单向瓣膜支架术的6例COPD患者的一般资料,现报道如下。
1 资料与方法
1.1 一般资料
回顾性分析该院行经电子支气管镜下单向活瓣支架置入术的COPD患者共6例,均为男性;年龄61~82岁,平均(69.38±7.87)岁;均有长期吸烟史,经过戒烟、康复训练、稳定期长期口服及吸入支气管扩张剂、家庭氧疗等治疗后,症状进行性加重。合并症:6例患者均合并肺大泡,1例合并肺结核,1例合并冠心病及颈动脉狭窄并均行相关支架置入术史,1例行肺大疱切除术史。所有患者均选取置入支气管内单向Zephyr活瓣支架(the one-way endobronchial Zephyr valves,EBV)。
纳入标准:确诊为终末期肺气肿,经过积极规范治疗后,症状仍进行性加重;肺功能检查提示FEV1pred%在15%~45%期间;残气容积(RV)>150%;肺总量(TLC)>100%;4周康复训练后,6 min步行距离(6 MWD)≥140 m;PaO2>45 mmHg;肺容积过度膨胀;高分辨胸部CT及肺灌注显示有通气血流不均区域(靶区)存在,即异质性肺气肿:肺气肿累及目标肺叶≥40%,且与同侧肺叶差异≥15%;戒烟>6个月;手术前4周内无肺部感染;术前通过高分辨胸部CT的三维重建,明确患者肺叶间裂完整性。所有患者在支架置入前术均行Chartis系统检测确认肺叶完整性,无存在旁路通气。该研究通过医学伦理委员会。
1.2 方法
所有纳入的患者术前根据入组标准完善肺功能检查、CAT评分、6 MWD、HRCT检查,术前通过Chartis系统检测放置球囊前后气流及压力情况,当气流逐渐减弱,提示肺叶完整,无存在旁路通气后,利用支架测量器测量靶区段支气管直径选择合适支架型号(4.0 mm或5.5 mm),经支气管镜下于靶区段支气管内置入相应型号的EBV。术后1个月、3个月、6个月、1年随访评价患者的肺功能、CAT评分、6 MWD、HRCT检查变化。
1.3 统计方法
采用SPSS 23.0统计学软件进行数据处理,计量资料以(±s)表示,计数资料采用[n(%)]表示。
2 结果
2.1 6例COPD患者置入支气管内单向活瓣支架情况
6例患者均置入EBV,支架位置2例于右上叶尖、前、后段,1例于左上叶尖、后、前支,1例左下叶内前基底段,1例左下叶外基底段,1例左下叶内前、外、后基底段,见表1。所有患者术后1周内再次复查气管镜提示瓣膜支架少量痰栓,经生理盐水灌洗支架吸引维护后瓣膜功能改善。采用全麻下软硬质支气管镜手术2例,局麻联合镇静2例,单纯局麻手术2例,其中1例患者选择“利多卡因”局部麻醉及“咪达唑仑”镇静气管镜检查过程中出现血氧饱和度下降至75%后停止操作,经过治疗稳定后改全麻硬质支气管镜联合软镜下顺利置入支架。

表1 6例COPD患者置入支气管内单向活瓣支架情况
2.2 患者术后并发症情况
截止2021年4月1日,4例已随访1年,1例随访已6个月,1例随访个1月。随访期间自发性气胸2例,均与支架同一侧胸腔,1例患者术后2 h突发同侧自发性气胸,血氧下降,经置管引流后氧合迅速改善,气胸好转拔管;另一例术后1个月余并发同侧气胸,经置管引流后好转拔管。支架取出3例,其中1例因支架远端阻塞性肺炎取出后,经抗感染控制1个月后重新置入1个,1年后再重新置入2个支架;1例因支架痰栓并开合不佳取出。发现支架周边肉芽组织1例。所有患者术后复查胸片或HRCT,发现肺气肿改善不明显,其中1例左上叶固有支置入3枚支架后,邻近肺叶即舌叶巨大肺大泡有所增大。医源性气胸1例,因术后气喘改善不明显,因靶肺叶巨大肺大泡,于巨大泡内置入引流管将大泡内气体引流后,并发支气管胸膜瘘及气胸,予以取出支架改支气管内硅胶封堵术,术后气胸好转拔除引流管,术后复查胸部CT,巨大肺大泡消失,患者术后6 MWD增加101 m。其中1例患者支架置入第2天自觉明显改善症状,3 d后6 MVD由132 m增加至356 m。所有6例患者均未出现肺不张,见图1,表2。

图1 序号6患者术前术后CT变化

表2 患者术后并发症情况
2.3 患者术前及术后肺功能、6 MWD、CAT评分、mMAC评分情况
术后1个月、3个月、6个月、1年进行随访评估,发现术后1个月、3个月内肺功能、6 MWD改善最为明显,6个月及1年后肺功能、6 MWD改善较差,甚至下降,见表3。
表3 患者术前及术后肺功能、6 MWD、CAT评分、mMAC评分情况(±s)
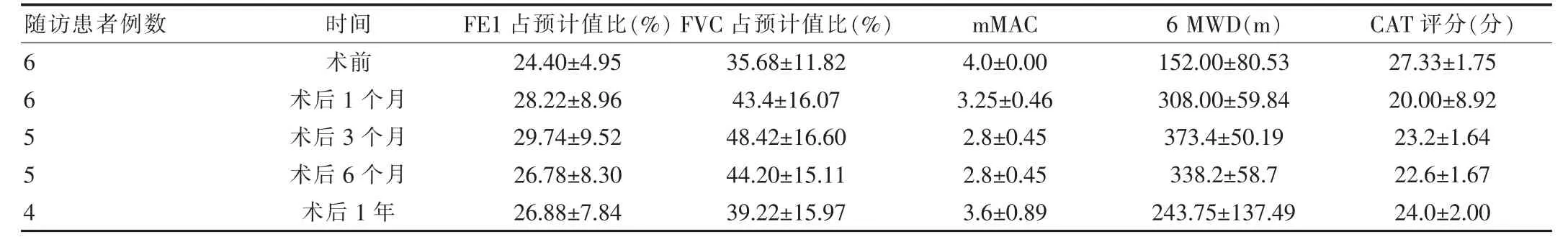
表3 患者术前及术后肺功能、6 MWD、CAT评分、mMAC评分情况(±s)
?
3 讨论
COPD发展到终末期,其严重肺气肿、过度肺充气状态导致患者的肺功能、活动耐量、生活质量明显受损,经过内科药物治疗、康复训练等规范治疗,患者的临床获益有限。由于肺气肿的生理病理特征是肺过度充气状态,早期提出外科肺减容术(lung volume reduction surgery,LVRS)[4],部分患者起到一定效果,但由于适应症窄、并发症多、病死率高、医疗费用高等因素,限制其发展。随诊支气管镜技术逐渐发展,人们开始探索内镜下各种肺减容术,并取得显著疗效。目前内镜下肺减容术主要有气道内单向阀技术(One-way endobronchial valves,EBV)、肺减容线圈 (Lung volume reduction coil,LVRC)[5]、人工支气管旁路术(Airway bypassstents,ABS)[6]、经支气管镜热蒸汽消融法(Bronchoscopic thermal vapor ablation,BTVA)[7]和生物凝胶支气管封堵(Polymericlung volume reduc-tion,PLVR)[8]。自2002年首次报道EBV在肺气肿减容中治疗后[9],被临床医师广泛应用及深入研究,具有创伤小、可逆性、并发症少、病死率低等优点,已作为肺气肿的另外一种治疗手段被慢性阻塞性肺疾病全球倡议指南所推荐。目前单向瓣膜支架有两种:即瑞士的EBV(Zyphyr)和日本的IBV(Olympus)。
2004年欧洲及美国联合的一项大型多中心、前瞻性研究VENT研究显示[10]:492例患者随访12月后,与内科保守治疗组比较,EBV组FEV1、6 MWD、mMRC均改善明显,同时显示临床疗效与肺减容有直接关系,并提出高度非均质性非手术的必备条件,完整肺间裂及靶肺区无旁路通气才是手术成功及效果显著的关键条件之一。GOLD[3]和UK/NICE(The National Institute for Health and Care Excellence (英国国家健康和保健医学研究所)[11]的指南建议以及支气管内瓣膜的获FDA批准后,ELVR疗法作为一种治疗选择越来越受到重视,作为晚期肺气肿患者的补充治疗极易被许多临床医师尝试并取得一定疗效。患有严重空气滞留和胸腔过度充气的患者似乎从ELVR中受益最多。2019年内镜减容术国外呼吸专家组建议[12]术前充分评估患者的肺功能、心肺运动测试、高分辨率计算机断层扫描、肺灌注扫描和超声心动图、6 MWD、CAT评分,相比2017年专家组建议[13]更新了关于患者选择和使用这些治疗晚期肺气肿患者的各种技术的最佳实践建议。可以通过高分辨CT三维重建可以预判断肺间裂的完整性,针对肺叶间裂完整性判定低于80%考虑存在旁路通气行瓣膜治疗有效性低,叶间裂完整性80%~95%之间推荐利用Chartis系统进一步确认无旁路通气,当高于95%是一般存在旁路通气可能性小,也可选择Chartis系统进一步确认[14]。基于以上研究理论,该文所入选的所有患者术前均HRCT检查后三维重建初步判定肺间裂的完整性后,于EBV术前采用Chartis系统进一步确认旁路通气的完整性。下面针对该文研究结果进一步讨论。
LIBERATE试验纳入190例患者,用于评价EBV肺减容的有效性及安全性,结果显示EBV组随访1年后相较于对照组残气量减少,FEV1、6 MWD增加。该文回顾分析6例EBV支架置入患者,结果显示术后1、3个月FEV1pred%、FVC%、6 MWD较术前均亦有显著提高,其中FEV1%pred均值较术前明显升高术后1个月(28.22±8.96)%,术后3月 (29.74±9.52)%VS术前(24.40±4.95)%,与Valipour A等[15]研究结果一致,后者EBV术后3个月,EBV组FEV1相对基线的改善为(13.7±28.2)%。6 MWD术前152 m,术后1个月后增加到308 m,术后3个月增加到373.4 m,步行距离明显提高。CAT评分及mMRC评分术后也相应改善,与VENT研究一致,提示EBV支架对于经过筛选的COPD患者短期内疗效佳,明显改善患者生活质量。患者术后6个月及术后1年的FEV1pred%、FVC%、6 MWD、CAT评分、mMAC相对术前虽仍改善,但相对于术后1月、3月有所下降,考虑与术后并发症有关,下面针对术后并发症进一步讨论。
EBV常见并发症可处理后可改善,未发现因支架置入导致严重并发症致死[16],主要为肺部感染、痰栓、咯血、移位、气胸、支架瓣膜开合不良、摘除或更换支架等,国外学者Daniel Franzen等[17]研究结果显示,最常见并发症为气胸,其中11名受试者(25.6%)发生了手术相关的气胸,主要是由于未治疗的同侧肺叶代偿性过度扩张所致。而该研究术中、术后随访中3例患者(50.0%)发生气胸,其中2例经置管引流后症状明显改善,另外1例存在巨大肺大泡置入EBV后出现气胸,经肺大泡内置管引流后肺大泡消失,达到肺减容作用,术后6 MWD明显改善。瓣膜治疗后的气胸是否应视为并发症或可称为治疗效果,仍有争议。有研究显示瓣膜支架术后卧床48 h及止咳治疗后,气胸发生率可从25%显着降低到5%[18]。该研究中6例均未出现与疗效相关的肺不张,但仍有疗效。EBV远期疗效可能与其常见并发症相关,支架置入术后,由于刺激周边炎症、肉芽、黏液高分泌物,导致瓣膜功能开合异常,影响远期疗效,且导致支架远端阻塞炎症风险提高,一项I期临床试验研究显示通过支架位置滴注骨髓间充质细胞,后者可抗炎、杀菌、抗纤维化等作用,从而减少炎症及肉芽形成[19]。
晚期肺气肿患者,经支气管内EBV置入能短期改善患者的肺功能、生活治疗及活动耐力,针对合并巨大肺大泡患者联合肺泡内置细管引流明显外科减容效果,术后出现气胸患者经引流后并不影响EBV的效果,甚至因为肺大泡缩小或消失,起到外科减容效果。由于病例数少,EBV长期效果需要大量样本进一步证实。
综上所述,针对重度肺气肿,经内科保守治疗后病情仍进行性加重时,经支气管EBV置入术可为患者提供另一个治疗选择,严格把握指征,提高手术效果及减少并发症是关键。

