腹腔镜子宫肌瘤剔除术治疗子宫肌瘤的效果及对卵巢功能的影响
许静 袁平
子宫肌瘤是临床上发生率较高的妇科疾病之一,可能会存在单发或多发性肌瘤,主要临床表现为不孕、流产、白带增多及异常性子宫出血等,且部分患者还会伴随出现一定程度的月经失调,严重影响患者生活质量[1-2]。以往多采用开腹手术治疗子宫肌瘤,但开腹手术对患者造成的创伤较大,并对患者预后产生不利影响[3]。近几年伴随着医疗技术及微创理念的逐渐完善,腹腔镜技术以其创伤性小、术后恢复快等优势在临床治疗中的应用愈发普遍[4]。本研究探讨腹腔镜子宫肌瘤剔除术治疗子宫肌瘤的效果及对卵巢功能的影响,现报道如下。
1 资料与方法
1.1 一般资料
选取2018年3月-2020年3月笔者所在医院收治的子宫肌瘤患者86例,纳入标准:符合手术治疗相关指征。排除标准:(1)精神状况异常,且认知功能存在明显障碍;(2)近期接受过介入或药物治疗;(3)严重生殖系统恶性肿瘤。将其随机分为两组,每组43例。对照组年龄25~43岁,平均(32.2±1.2)岁;病程2~8个月,平均(4.3±0.7)个月;肿瘤直径3.2~5.6 cm,平均(3.9±0.5)cm;单发29例,多发14例。研究组年龄26~42岁,平均(32.1±1.3)岁;病程3~7个月,平均(4.2±0.8)个月;肿瘤直径为3.3~5.5 cm,平均(3.8±0.6)cm;单发28例,多发15例。两组一般资料比较差异无统计学意义(P>0.05),有可比性。本研究经医院伦理委员会批准。患者及家属均对本次研究知情同意。
1.2 方法
1.2.1 对照组 给予开腹子宫肌瘤剔除术治疗,具体如下:采用硬膜外麻醉,患者取仰卧位,以下腹正中入路作为手术入路,纵向切开皮肤,逐层分离皮下组织,充分显露盆腔。于直视下对患者盆腔、子宫及其附件情况进行探查,分离存在粘连的组织。之后将子宫缓缓牵拉托出,置于腹腔,对子宫肌瘤的位置、大小及形态等进行仔细检查。然后切开子宫壁最肿胀处,彻底显露肌瘤,并通过钝性剥离法进行剥离,应用电凝刀止血。然后应用可吸收线缝合子宫肌层,子宫复位,逐层缝合。
1.2.2 研究组 给予腹腔镜子宫肌瘤剔除术治疗,具体如下:采用气管插静脉复合全麻,患者取膀胱截石位。于脐孔下缘作一1 cm左右的纵向切口,应用相应的套管针穿刺进入腹腔,建立CO2人工气腹。然后于左下腹作两个5 mm左右的操作孔,并于右下腹作一5 mm的操作孔为副操作孔。然后应用腹腔镜对患者腹腔进行仔细探查,明确患者子宫肌瘤位置、大小等情况。探查完成后应用电凝钩切开子宫肌瘤处表面包膜,可使用配套的抓钳先将瘤体夹持住,然后将瘤体与包膜分离,经操作孔将剥离后的瘤体取出,应用电凝刀对瘤腔底部进行止血。然后缝合子宫肌层,关闭瘤腔,缝合浆肌层,应用0.9%氯化钠注射液对手术区域进行冲洗,依次关闭主副操作孔,术后应用抗生素预防感染。
1.3 观察指标及评价标准
1.3.1 临床指标 包括手术时间、下床活动时间、住院时间、术中出血量、排气时间。
1.3.2 比较两组卵巢功能 分别于手术前后采集患者3 ml空腹肘静脉血,以 2 500 r/min 离心 10 min,分离上清液,放置于-20 ℃冰箱储存。应用酶联免疫吸附法测定促卵泡激素(FSH)、雌二醇(E2)及促黄体生成素(LH)水平[5]。
1.3.3 比较两组并发症发生率及复发率 并发症包括:肠梗阻、盆腔粘连、切口感染等。术后6个月,患者均进行门诊复查,经检查发现存在子宫肌瘤,则为复发。
1.4 统计学处理
本研究数据采用SPSS 22.0统计学软件进行分析和处理,计量资料以(±s)表示,采用t检验,计数资料以率(%)表示,采用χ2检验,P<0.05为差异有统计学意义。
2 结果
2.1 两组临床指标比较
研究组手术时间、排气时间、住院时间、下床活动时间及术中出血量均优于对照组,差异有统计学意义(P<0.05),见表 1。
表1 两组临床指标比较(±s)
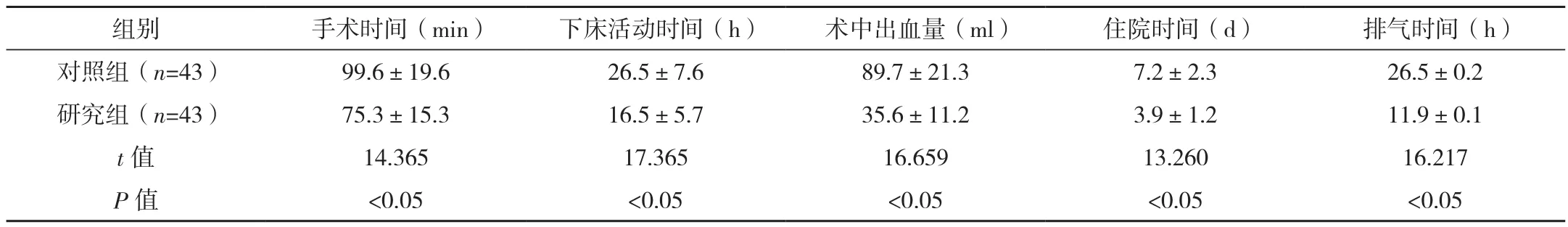
表1 两组临床指标比较(±s)
组别 手术时间(min) 下床活动时间(h) 术中出血量(ml) 住院时间(d) 排气时间(h)对照组(n=43) 99.6±19.6 26.5±7.6 89.7±21.3 7.2±2.3 26.5±0.2研究组(n=43) 75.3±15.3 16.5±5.7 35.6±11.2 3.9±1.2 11.9±0.1 t值 14.365 17.365 16.659 13.260 16.217 P 值 <0.05 <0.05 <0.05 <0.05 <0.05
2.2 两组卵巢功能比较
术前两组LH、FSH及E2水平比较差异均无统计学意义(P>0.05);术后,研究组LH、FSH水平均明显低于对照组,E2水平明显高于对照组,差异有统计学意义(P<0.05),见表 2。
表2 两组卵巢功能比较(±s)

表2 两组卵巢功能比较(±s)
组别 E2(pmol/L)LH(U/L)FSH(U/L)术前 术后 术前 术后 术前 术后对照组(n=43) 281.7±12.7 229.7±12.5 17.9±1.5 23.1±1.7 17.6±1.6 23.5±1.8研究组(n=43) 281.9±12.3 246.5±11.8 17.8±1.6 18.5±1.3 17.5±1.7 19.6±1.5 t值 1.023 16.917 1.142 16.205 1.652 16.953 P 值 >0.05 <0.05 >0.05 <0.05 >0.05 <0.05
2.3 两组并发症发生率及复发率比较
研究组并发症发生率及复发率均明显低于对照组,差异有统计学意义(P<0.05),见表3。
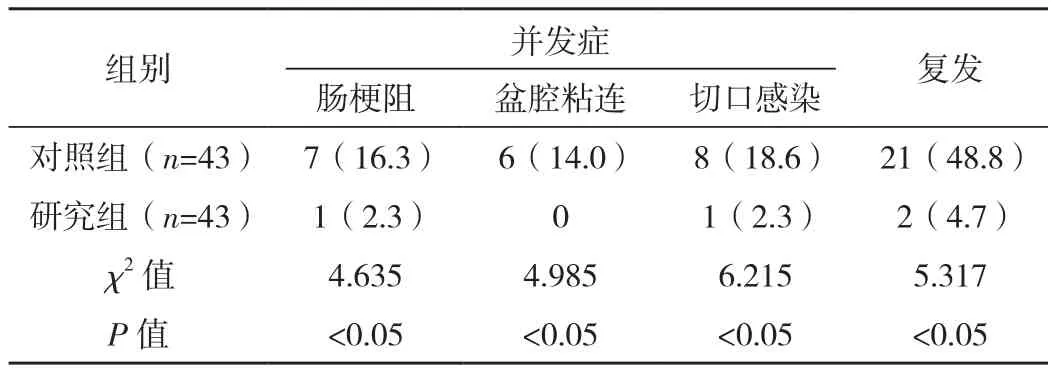
表3 两组并发症发生率及复发率比较[例(%)]
3 讨论
子宫肌瘤是女性生殖系统常见的良性肿瘤,主要临床表现为不孕、流产、白带增多及异常性子宫出血等[6]。当前,子宫肌瘤的发生率呈上升趋势。单纯应用药物治疗能使肌瘤面积在一定程度上得到缩减,但是药物治疗周期性较长,且停止用药后病情极易反复[7]。
开腹手术是临床上最早开始使用的有效切除子宫肌瘤的方式之一,对于大多数肌瘤数目较多、所处位置比较特殊及体积较大的患者来说,都需要接受传统开腹手术进行相应治疗[8]。但相关研究显示,传统开腹手术极易对患者身体造成较大创伤,且术后需要较长时间进行恢复,同时极易出现盆腔粘连及切口感染等多种严重并发症[9-10]。患者术中出血量相对较多,且极易损伤患者病灶附近的正常组织,进而严重影响患者的机体功能,进一步延缓患者的恢复速度[11]。此外,术后长时间卧床会降低患者肠胃的消化功能,明显增加肠梗阻发生率,因此在临床应用中具有一定的局限性[12]。近几年来伴随着医疗技术的逐渐完善,腹腔镜子宫肌瘤剔除术因具有并发症少、创伤小、治疗效果理想等优点而在临床中得到普遍应用[13]。本次研究显示,研究组手术时间、排气时间、住院时间、下床活动时间及术中出血量均优于对照组(P<0.05)。说明腹腔镜子宫肌瘤剔除术治疗子宫肌瘤可缩短手术时间、减少术中出血量,缩短患者下床活动时间及住院时间。
卵巢是女性非常重要的一个器官,具有生殖功能及内分泌调节功能[14]。E2、LH及FSH等指标水平变化情况能对患者雌性激素、内分泌情况及卵巢功能进行准确反映[15]。其中FSH是由垂体前叶嗜碱性细胞分泌而来,具有促进卵泡发育作用,其表达增加说明卵巢功能减低。本文研究结果显示,术前两组LH、FSH及E2水平比较差异均无统计学意义(P>0.05);术后,研究组LH、FSH水平均明显低于对照组,E2水平明显高于对照组,差异有统计学意义(P<0.05),说明腹腔镜子宫肌瘤剔除术治疗子宫肌瘤,对患者的卵巢功能影响更小。分析原因为:腔镜子宫肌瘤剔除术属于一种微创型手术方式,具有相对清晰的手术视野,能避免严重损伤周围正常组织,从而能减轻对卵巢功能的影响[16]。
与开腹子宫肌瘤剔除术相比,腹腔镜子宫肌瘤剔除术可通过腹腔镜辅助有效清除瘤体,具有出血量低及微创等优点,而且不容易出现感染、盆腔粘连等多种严重并发症[17]。此外,腹腔镜子宫肌瘤剔除术还具有较理想的病灶清除及预防预后复发等作用,因此已经被越来越多的人所认可[18]。本次研究显示,研究组并发症发生率及复发率均明显低于对照组(P<0.05)。说明腹腔镜子宫肌瘤剔除术治疗子宫肌瘤,可减少盆腔粘连及切口感染等并发症的发生,并降低复发率。分析原因为:腹腔镜子宫肌瘤剔除术并不需要对患者实施开腹措施,因此并不会带给腹腔过多干扰,在手术完成后患者腹腔相关内环境也较为稳定,在一定程度上可以减少并发症的发生。
综上所述,腹腔镜子宫肌瘤剔除术治疗子宫肌瘤,可缩短手术时间及住院时间,降低复发率及并发症发生率,且对患者卵巢功能的影响更小,可推广使用。

