医疗保险对慢性病患者就医方式及负担的影响
王淞,宋安琪,张杏妍
1.哈尔滨医科大学,黑龙江哈尔滨 150001;2.哈尔滨医科大学附属第二医院学生工作部,黑龙江哈尔滨 150001
慢性病是指不具有传染性,但是长期积累而形成疾病形态损害的一大类疾病的总称,常见的慢性病有心脑血管疾病、糖尿病、慢性呼吸系统疾病等。随着我国社会的快速发展,人口老龄化日益加重,影响人群健康的主要疾病已从传染性疾病及围生期疾病转为慢性病[1-2]。且由于慢性病具有长期、不稳定的特点,慢性病患者的诊断治疗及后续护理费用给个人、家庭乃至社会带来了巨大的经济及心理负担。医疗保险制度的改革和完善是关乎国计民生中的重要议题,是提高社会保障水平的重要组成部分[3-5]。该文通过健康与养老追踪调查(CHARLS)2018 年横截面数据,建立Logistic 模型,分析不同类型的医疗保险对慢性疾病人群的就医行为选择、医疗健康费用以及除医保外需个人额外承担的医疗健康费用的影响,为提高我国医疗保险总体规划水平、建设完善的医疗保险制度体系提供建议,现报道如下。
1 资料与方法
1.1 一般资料
该文数据均来源于“中国健康与养老追踪调查”数据库。筛选标准:(1)过去一年内因慢性病就医的患者。所选慢性疾病包括:①消化系统疾病;②“三高”患者;③呼吸系统疾病;④心脑血管疾病;⑤其他:如关节炎或风湿病、慢性肿瘤。(2)排除无效样本量,问卷中“您本人现阶段是否已投保下列保险类型?”为该次调查中的无效数据。有效样本量共1 528 人,其中女性836 人,男性692人;城镇154 人,农村1 374 人;心脑血管疾病患者428 人;呼吸系统疾病患者153 人;消化系统疾病患者341 人;“三高”患者319 人;其他疾病者287 人。
1.2 方法
该文的解释变量为慢性疾病人群是否可以在医疗机构就诊治疗及时以及当地基层的医疗机构是否为慢性疾病人群所选择进行诊断治疗的医疗机构,并控制人口学、经济、疾病、医保的特征。在此基础之上建立Logistic模型进行计算分析。
2 结果
2.1 医疗保险对慢性病患者就医行为的影响
经Logitstic 计算回归结果可得,人均年收入系数为0.000,可见人均年收入与慢性病慢性病患者的就医方式选择呈正相关,相关水平在10%以上呈显著状态,说明慢性病患者选择及时就医的倾向性随着人均年收入的升高而增大。以新农合保险相关系数为0 作为对照组,城镇职工、城镇居民基本医疗保险相关系数分别为0.018 和0.153,说明城镇职工、城镇居民基本医疗保险相比于新农合保险更加倾向于及时就医,商业保险及其他医疗保险的相关系数计算结果为负,表示商业保险等更倾向于不及时就诊。不同慢性疾病对就医行为的选择相关系数及Z 值、标准差相差较大表明慢性疾病人群在医疗行为的选择上与罹患的疾病关联度较高。患者就医行为的积极与否和医疗保险的存在现象关系较小而与平均每年每人收入、个人文化程度等个性特征关系较大,且这些因素促进慢性疾病人群就医现象十分明显。
2.2 研究慢性疾病人群就医时选择的医疗机构差异受医疗保险的影响
经由统计计算结果可得,城镇居民、城镇职工基本医保和商业保险的相关系数分别为0.753、1.002、0.161,表示与设置新农合保险=0 的对照组相比,城镇居民、城镇职工基本医疗保险及其他保险投保的慢性病患者更倾向于选择医院就诊。“三高”患者与呼吸系统慢性病患者的相关系数为-0.039 和-0.479,均为负值,说明此两类疾病患者更倾向于医院就诊,而所调查的其他疾病患者倾向于基层医疗机构治疗。人均年收入、受教育水平等个人特征的相关系数和Z 值等计算结果差异无统计学意义(P>0.05),可见个人特征对就医机构选择的影响不明显。住在城镇的患者往往在医院就诊,而住在农村地区的患者往往在初级医疗和保健机构这种基层医疗机构就诊(Z=3.29,P<0.05)。
2.3 医疗保险对医疗卫生总支出的影响
此部分研究选取医疗卫生自付支出的1 452 个对象,占比为95.28%。所解释的变量是保险外医疗和保健支出,并计算并分析了该变量的自然对数计算结果。得出城镇职工、城镇居民基本医保和商业保险的相关系数为0.426、0.506、-0.185(Z=1.91、2.78、-0.33,P<0.05),设置新农合保险=0 为对照,城镇居民、城镇职工基本医保的医疗卫生总支出较新农合医保高,城镇职工基本医疗保险在1%的水平上显著,城镇居民基本医疗保险的显著增强值为10%,而商业保险等其他保险类型的医疗卫生总支出比新农合保险低。相关系数分别为1.012、0.255、0.466 的呼吸系统、心脑血管疾病以及风湿病、关节炎患者可以总结出这些疾病慢性病患者的医疗卫生总支出均高于设置为0 的对照消化系统疾病患者。家庭人均年收入(Z=-1.77,P<0.001),性别因素(r=-0.015),不同受教育水平的各项统计指标差异有统计学意义(P<0.05),由此可见,个人特征对患者医疗卫生总支出的影响也较为显著。
2.4 医疗保险对医疗卫生自付支出的影响
城镇居民、城镇职工基本医保的医疗卫生自付支出比例较新农合医保更高。“三高”患者需个人承担的医疗健康费用比消化系统慢性疾病人群低,而需个人承担医疗健康费用支出较高的慢性疾病人群大多聚集在呼吸系统及心脑血管疾病中。家庭平均每年每人收入以及个人文化程度等个性特征也对需个人承担医疗健康费用这一研究变量具有较大程度的影响。见表1。
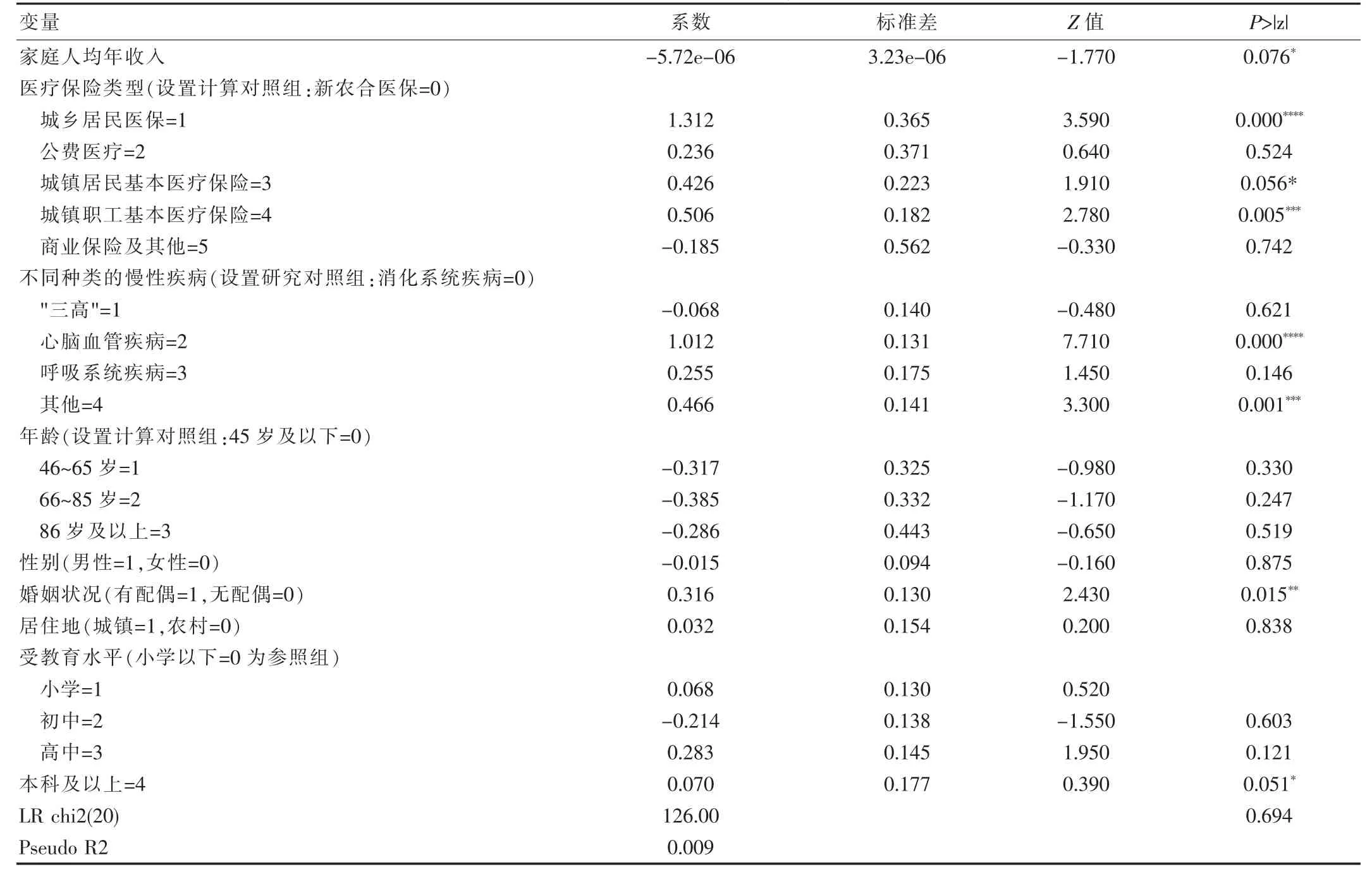
表1 慢性病患者医疗费用总支出Logitstic 回归结果
城镇居民基本医保自付比例比新农合保险高,城镇职工基本医保及其他保险类型比新农合保险自付比例低。与消化系统疾病相比较,“三高”疾病、心脑血管疾病等慢性病患者医疗卫生自付比例较低。性别、受教育水平等个人特征对医疗卫生自付比例的影响显著。见表2。
3 讨论
①慢性疾病人群能否及时选择就医受不同样的医疗保险的影响差异无统计学意义(P>0.05)。
②慢性疾病人群的就诊治疗所需承担的经济负担受是否投保医疗保险的影响。城镇居民、职工基本医保的就诊治疗卫生支出总额和个人承担费用均高于新农合医保。城镇居民基本医保个人承担费用占比高于新农合医保,城镇职工基本医保个人承担费用占比低于新农合医保。
③慢性疾病人群对医疗机构的选择受不同样的医疗保险的显著影响。新农合患者到当地基础医疗机构就诊的可能性较大,而作为城镇居民、职工基本医保中的慢性疾患者群投保人到医院治疗的可能性较大[6]。住在城镇的患者往往在医院就诊,而住在农村地区的患者往往在初级医疗和保健机构这种基层医疗机构就诊。
4 建议
4.1 提高医疗保险的总体规划水平
我国长期以来医疗卫生资源分布不均配置不合理[7],导致绝大部分的医疗资源由城市占据,而农村所得医疗资源占比较少。提升医保总体规划水平最终目的是为了参保者可以提供统一高效服务。同时适应医保统筹后的其他要求,更加重视社会管理系统建立[8]。增加政府和社会筹资,建设覆盖城乡居民的基本医疗保险和大病保险体系[9],提升医疗报销单位的工作效率,加大对医疗保险的投资力度,扩大医疗保险规模额度,提高医疗保险统筹层次,使投保人获得足够的医疗保障水平[10]。
4.2 控制不合理医疗费用增长
医保补偿结构的设计如设置不同起付线和共付额的主要目的就是要规避需方的道德风险,从而激励患者理性选择医疗机构和合理利用医疗服务。控费后,虽然政府财政补贴逐年增加,但仍有不足[11-13]。患者因医疗费用的不合理飞速增长而导致的“看病贵、看病难”的呼声越来越高,进而引起医患矛盾逐渐增多,患者对医疗机构的信任力度快速下降。在公立医院实施医疗卫生机制改革的过程中,必须要建立一个合理的、科学的补偿机制。公立医院定位具备公益性质,不以营利为目的,将为人们提供服务为主要宗旨[14-15]。各医疗监管单位应恪尽职守,保证监管力度,提升医疗资源的利用率,杜绝避免医疗耗材等资源过度浪费的现象。

