结合社会心理风险因素构建预测产后抑郁症的Nomogram模型
胡建梅,熊春红,林 颖,万 蕾,易 维,杨荣莉
1.南昌大学第三附属医院,江西 330008;2.南昌大学第二附属医院
产后抑郁症(postpartum depression,PPD)常见且具有破坏性,是当今世界许多孕产妇面临的一个重要健康问题。产后抑郁症病人经常表现出悲伤、失去兴趣和快乐、难以集中注意力和记忆、内疚和无助感、食欲降低和睡眠障碍等,会对孕产妇健康、养育子女以及随后儿童发展产生负面影响,甚至会增加企图自杀风险[1]。对于婴儿来说,产后抑郁症母亲可能会导致不安全的依恋、认知和情感发展受损,并带来可能延续一生的长期不良后果[2]。因此,明确产后抑郁症发生风险因素对于早期发现和预防产后抑郁症及其不良后果具有重大临床价值。早期有研究报告,产后抑郁症风险因素包括意外怀孕、剖宫产、早产等[3];此外,也有社会心理风险因素,包括经济地位低、与丈夫或婆婆关系不和谐、心理健康疾病、社交障碍、产前抑郁症病史、重大生活事件、缺乏社会支持等[4-5];而其他社会心理风险因素,如自尊、妊娠压力水平,与产后抑郁症间发生关系尚未明确。此外,由于缺乏可靠和实用统计学手段,难以将产后抑郁症发生风险进行整合。Nomogram模型被认为是可靠预测系统,通过建立简单直观的预测模型来量化临床不良事件风险。目前,汪立[6]已经整合部分风险因素构建预测初产妇产后抑郁症发生风险Nomogram模型。但该Nomogram模型并未将社会心理发生因素纳入其中。为此,本研究结合社会心理发生因素并整合常规风险因素构建产后抑郁症发生风险的预测系统。现报道如下。
1 对象与方法
1.1 研究对象 选取2017年6月—2020年7月在我院待产的孕妇。纳入标准:年龄>20岁的已婚孕产妇;晚期妊娠并入院待产的孕妇;单胎妊娠;产后3个月内无外出计划。排除标准:多胎妊娠孕妇;合并妊娠高血压孕妇;围生期发生死亡或死胎孕产妇;出现产后并发症(出血、产后感染、乳腺炎、血栓栓塞疾病等);合并梅毒或艾滋病;患其他严重慢性病,如肾衰竭、先天性心脏病等;认知或沟通障碍,无法填写或理解问卷。本研究经我院伦理委员会通过且获得批准,同时入组孕产妇或家属签署知情同意书。
1.2 数据收集 研究方案分为2个阶段。第1阶段为产前阶段(即妊娠晚期)完成人口统计数据调查和相关问卷调查;第2阶段开始于在产后6周,通过电话联系入组孕产妇,完成抑郁症状问卷调查。
1.2.1 第1阶段问卷调查
1.2.1.1 基本资料 包括年龄、教育程度、丈夫就业状况、妊娠前月收入、家庭类型、婚姻类型、居住地、初产妇、喂养方式、新生儿体重、分娩方式。
1.2.1.2 产前风险调查问卷(Antenatal Risk Questionnaire,ANRQ) ANRQ最初由Austin等[7]开发,包含9个条目,其中条目2、条目4又分别分为4个、2个亚条目。问卷内容主要包括心理健康史,病史、性与感情问题,家庭与社会支持水平,与母亲和伴侣关系等。总分0~67分,分数越高,孕产妇社会心理因素导致产后抑郁症发生风险越大。ANRQ预测产后抑郁症的临界值为22.5分,Cronbach'sα系数为0.783[8]。
1.2.1.3 孕妇生活事件量表(Life Events Scale for Pregnant Women,LESPW)LESPW是对妊娠期间的生活事件进行调查,该量表共53个项目,生活事件分 为 主 观(subjective events,SE)和 客 观(objective events,OE)两类事件。根据应激强度OE进一步划分三分量表(OE1、OE2、OE3)。总分0~2 099分,得分越高,意味着妊娠期间发生的生活事件越多。总分临界值为375分[9],Cronbach'sα系数为0.750[10]。
1.2.1.4 罗森伯格自尊量表(Rosenberg Self-Esteem Scale,RSES) RSES共有10个项目,总分0~30分,分值越高,自尊程度越高。RSES临界值为20分[11],Cronbach'sα系数>0.77[12]。
1.2.1.5 妊娠压力量表(Pregnancy Pressure Scale,PPS) 该量表用于评定孕妇及其配偶的妊娠压力水平[13],包括父母角色适应压力(15个项目)、母亲或婴儿安全或健康问题压力(8个项目)、体型变化和行为活动压力(8个项目)、其他压力(3个项目)。量表采用0~3级计分,PPS临界值为0分。>0分反映较高压力状态,总量表Cronbach'sα系数为0.937[14]。
1.2.1.6 社会支持评定量表(Social Support Rating Scale,SSRS) SSRS共有10个项目[15],量表包括客观支持(4项)、主观支持(3项)和对支持的利用度(3项)3个维度,总分0~66分,分数越高,社会支持水平越高,45~66分评定为高水平社会支持,23~44分评定为中水平社会支持,≤22分评定为低水平社会支持[16],总量表Cronbach'sα系数为0.896[17]。
1.2.2 第2阶段问卷调查 采用爱丁堡产后抑郁量表(Edinburgh Postnatal Depression Scale,EPDS)进行产后抑郁症调查。EPDS由Cox等[18]开发,包含10个项目,总分0~30分,得分越高表示产后抑郁越严重。产后抑郁症诊断分值≥12分,该临界值在不同国家(包括中国)研究中得到验证[19-21]。Cronbach'sα系数为0.79[23]。
1.3 统计学方法 数据采用SPSS 22.0和R语言软件分析。定性资料用率(%)表示,采用χ2检验。定量资料以均数±标准差(±s)表示,采用独立样本t检验。Nomogram模型绘制及内部验证均采用R3.5.2相关软件包分析,并计算一致性指数(C-index)。P<0.05表示差异具有统计学意义。
2 结果
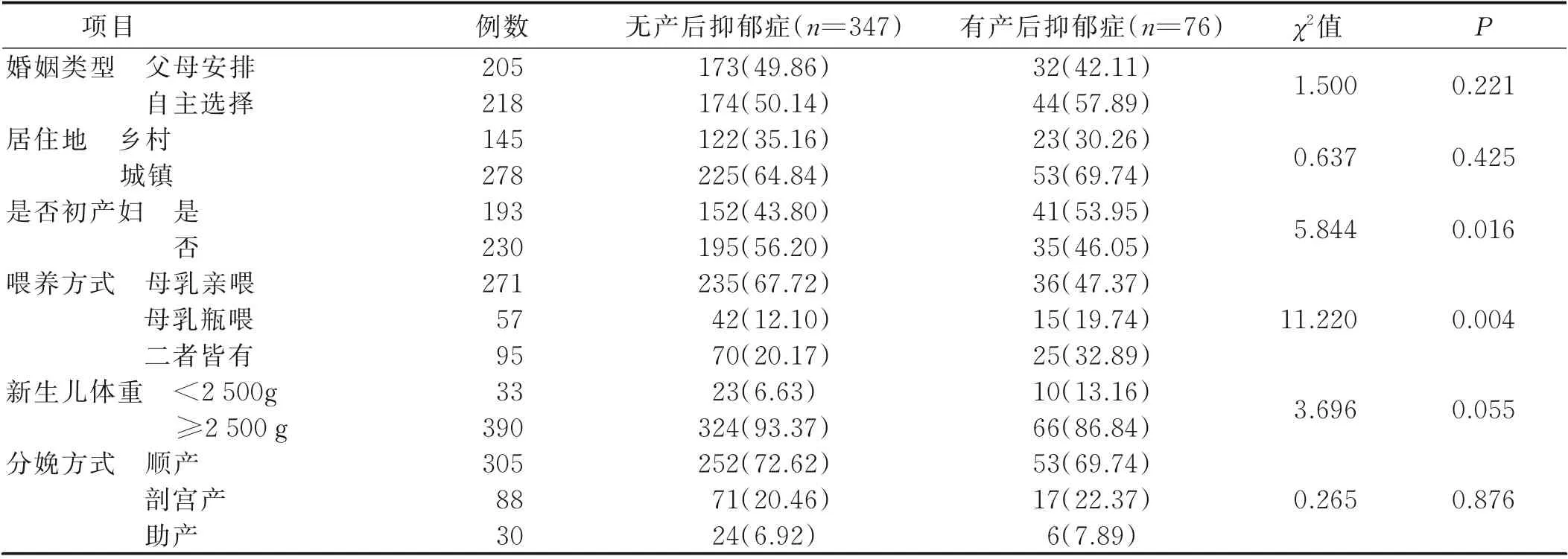
2.1 两组孕产妇临床资料比较 最终纳入423例妊娠晚期孕妇,其中76例(18.0%)诊断为产后抑郁症。产后抑郁症产妇年龄、妊娠前月收入、初产妇、喂养方式与无产后抑郁症孕产妇比较差异具有统计学意义(P<0.05),见表1。

表1 两组临床资料比较 单位:例(%)
(续表)
2.2 两组孕产妇相关问卷调查结果比较(见表2)
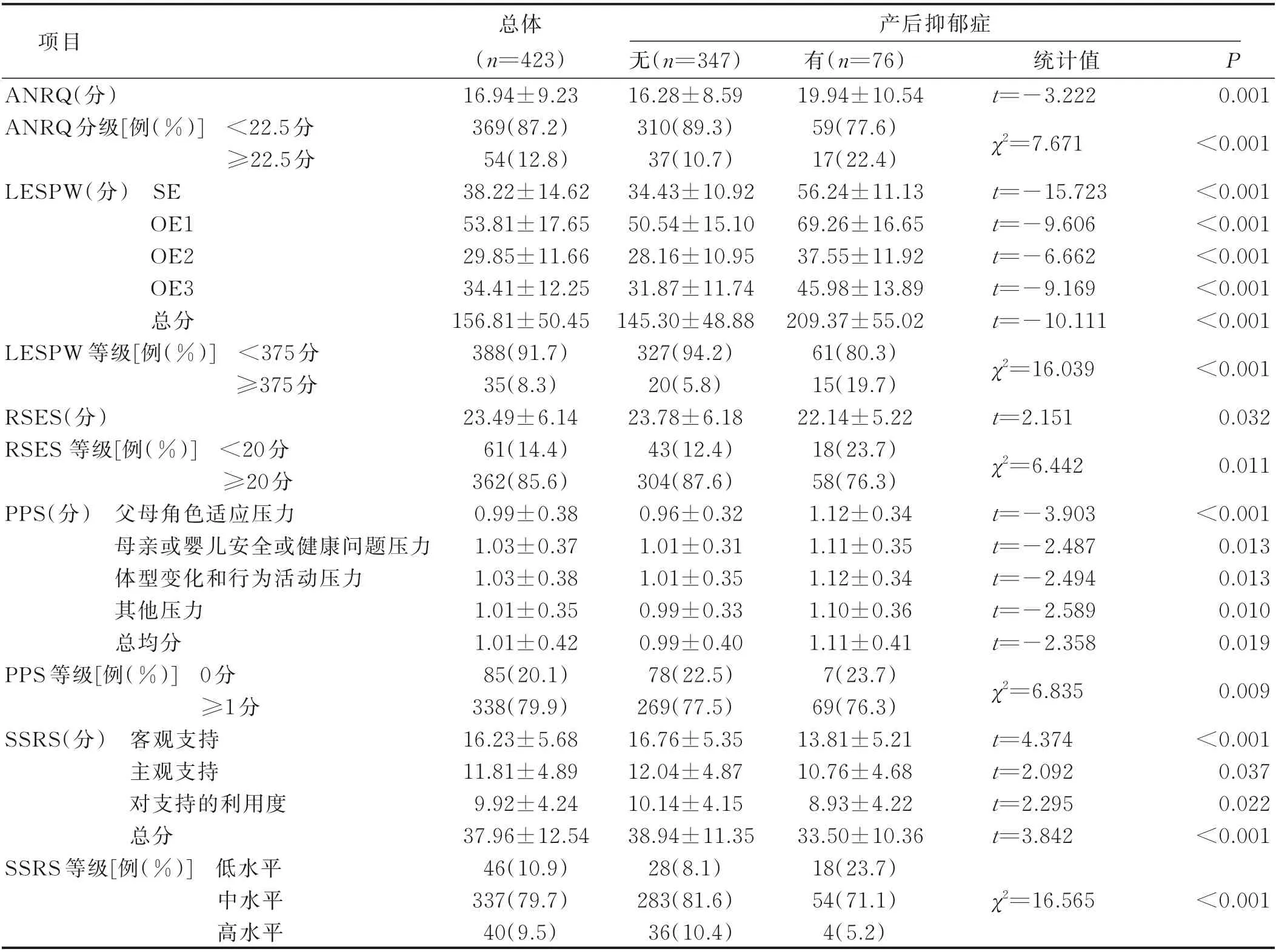
表2 两组孕产妇相关问卷调查结果比较
2.3 产后抑郁症发生影响因素的Logistic回归分析 将单因素分析有统计学意义的指标纳入多因素Logistic回归分析中,采用逐步回归法,结果显示,年龄(≤24岁或≥35岁)、初产妇、喂养方式(母乳瓶喂或母乳亲喂+母乳瓶喂)、ANRQ(≥22.5分)、PPS(≥1分)、SSRS(低水平)是促进产后抑郁症发生的因素(P<0.05);SSRS(高水平)是阻碍产后抑郁症发生的因素(P<0.05)。见表3。
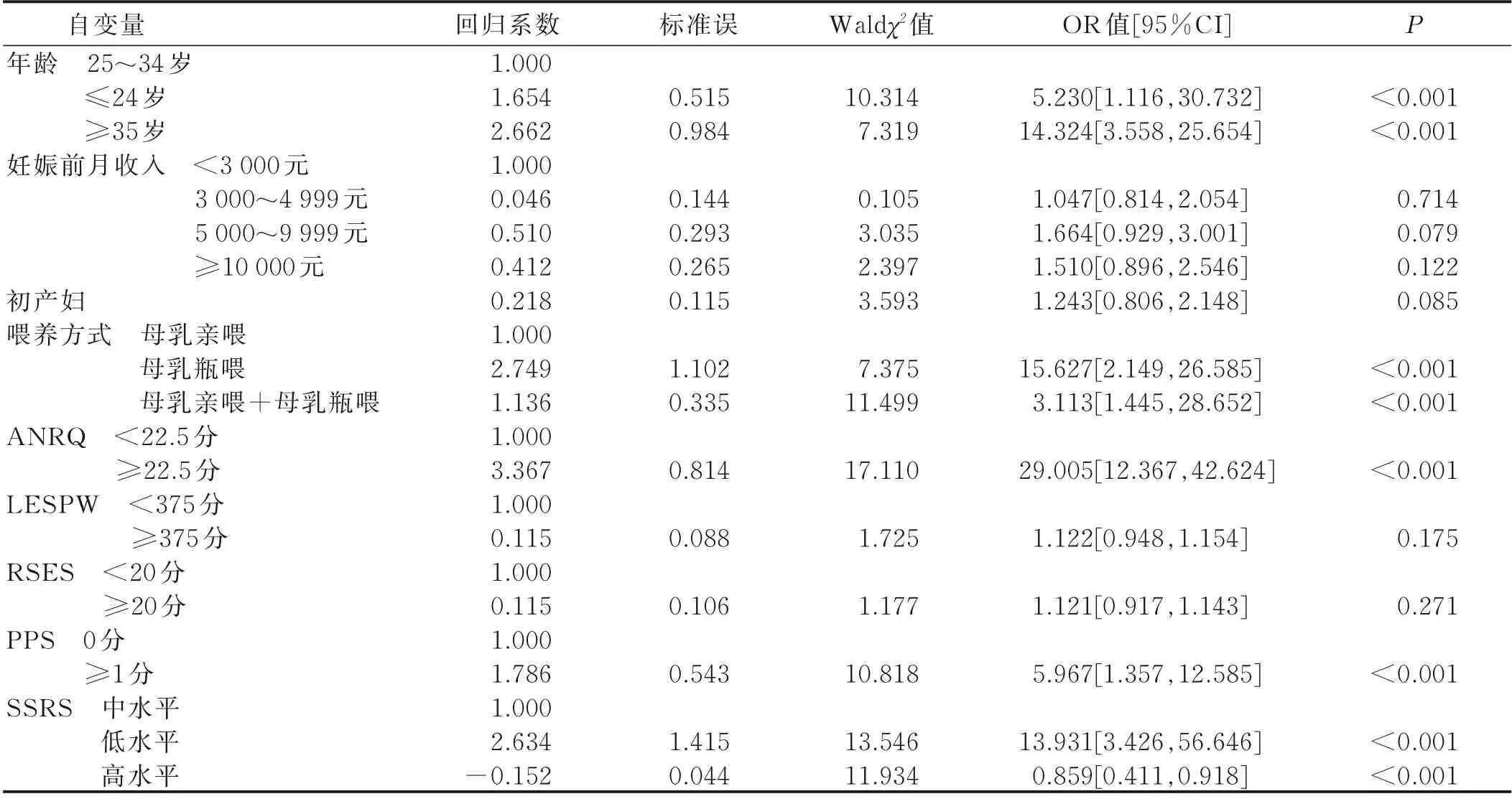
表3 产后抑郁症发生影响因素的Logistic回归分析结果
2.4 构建产后抑郁症发生的预测模型 将年龄、初产妇、喂养方式、ANRQ、PPS、SSRS作为构建预测产后抑郁症发生风险的Nomogram模型因子,见图1。内部验证结果显示,C-index为0.841,95%CI[0.771,0.898]。
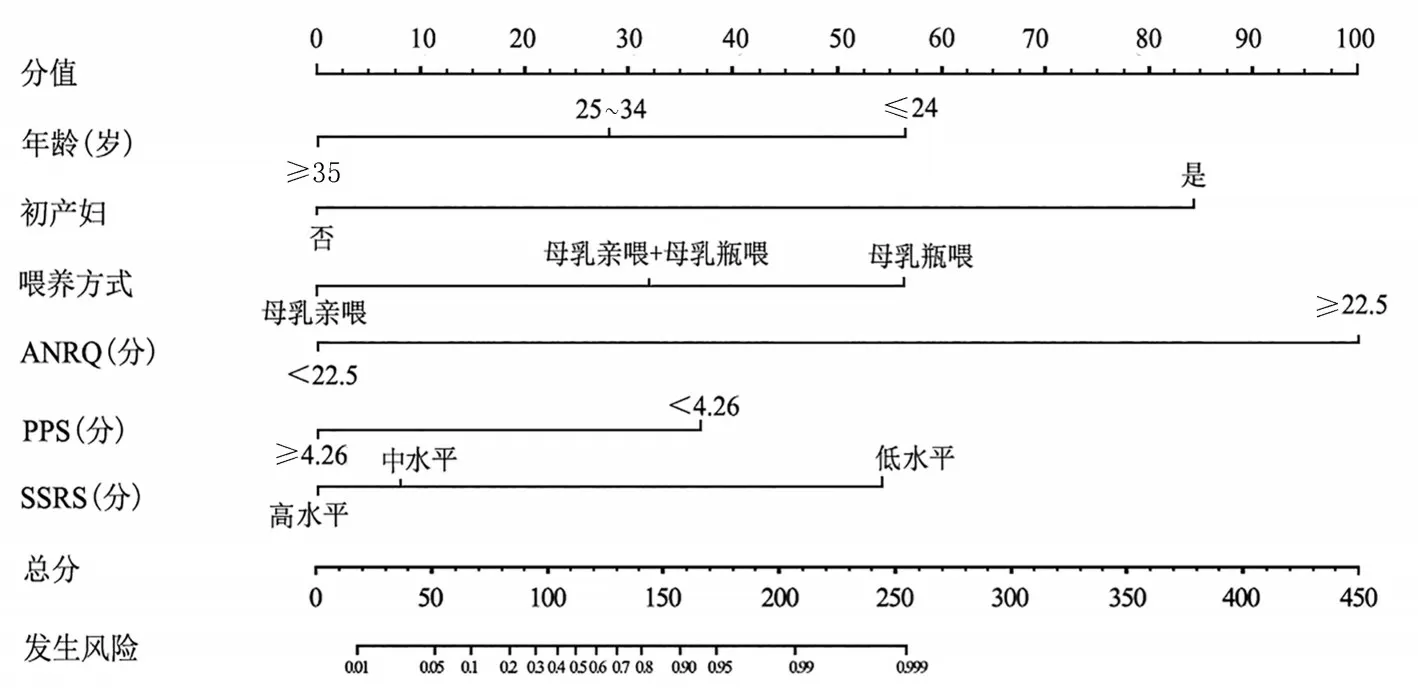
图1 产后抑郁症发生的预测模型
3 讨论
流行病学研究报告,世界范围内产后抑郁症发病率为10%~20%,在发展中国家较高[24]。本研究产后抑郁症发病率为18.0%,略低于上海地区(23.2%)[25]及广州地区(27.4%)[26]。随着社会经济发展、公众对孕产妇心理健康意识提高,专家对围生期心理健康常规筛查建议以及更多有效筛查工具使用,使得产后抑郁症诊断率显著增加。鉴于中国产后抑郁症的高发病率,需提高医疗机构和公众对这一问题的认识,以便实现早期发现和干预。而妊娠期为临床医生提供管理孕产妇心理健康的机会,特别是在分娩前后住院期间,以便能够实施二级预防干预措施。本研究发现,年龄(≤24岁和≥35岁)、初产妇、喂养方式(母乳瓶喂和母乳亲喂+母乳瓶喂)、ANRQ评分(≥22.5分)、PPS评分(>0分)、SSRS评分(低等水平)是促进产后抑郁症发生的因素,而SSRS(高等水平)是阻碍产后抑郁症发生的因素。这一证据支持一项以多种风险因素为目标的综合筛查计划,并进行个体化干预。此外,为了便于更好实现综合筛查计划,本研究将这些风险因素进行整合,构建了预测产后抑郁症发生风险的Nomogram模型。
本研究发现,年龄(≤24岁和≥35岁)是促进产后抑郁症发生的因素。这结果似乎表明年龄在促进产后抑郁症中呈现两极化现象。既往研究证实,年龄越小(<25岁),孕产妇发生产后抑郁症风险越高[27]。年轻孕产妇更容易出现心理问题,比如经济不稳定、教育水平低、婚姻状况不稳定[28]。35岁及以上孕产妇通常被视为高危妊娠(分娩)病人[29]。而高龄孕产妇在怀孕、分娩和产后面临的挑战与年轻孕产妇不同。无论婴儿是否健康,或在此期间是否得到他人支持,分娩后1个月内,产后疲劳和抑郁风险极高[30]。本研究证实,初产妇是促进产后抑郁症发生的因素。可能与难以适应母亲角色,包括产后压力大、缺乏自信、缺乏育儿经验、自我效能感低以及睡眠质量较差有关[31-32]。喂养方式(母乳瓶喂和母乳亲喂+母乳瓶喂)与产后抑郁症发生相关。推测母乳亲喂可能是阻碍产后抑郁症发生。母乳亲喂降低孕产妇焦虑、压力和消极情绪;此外,促进母婴互动,包括身体接触、凝视和母亲回应[33-34]。另一种解释是,喂养方式是产后抑郁症不良结果。此前研究报告显示产后抑郁症母亲停止母乳亲喂的时间较早[35]。外部压力和抑郁症状可能对哺乳和母亲的母乳亲喂自我效能感产生负面影响[36]。此外,联合喂养方式(母乳瓶喂和母乳亲喂)与夜间睡眠时间较短有关,这可能是由于在喂养过程中花费时间和负担较大以及较高程度疲劳相关[37]。
本研究对目前几个较为关注的社会心理风险因素进行分析,探讨其与产后抑郁症发生风险之间关系。最终证实,ANRQ(≥22.5分)、PPS(≥1分)、SSRS(低水平)是促进产后抑郁症发生的因素,而SSRS(高水平)是阻碍产后抑郁症发生的因素。ANRQ是一份结构化问卷,用于评估围生期早期抑郁相关的社会心理风险因素。在最近几项研究中证实ANRQ可以早期准确预测产后抑郁症[7-8,38]。妊娠压力作为孕产妇特有的一种压力性事件,反映孕产妇对身体、人际关系、胎儿健康以及抚养胎儿等问题的担忧。同样,在既往研究中证实妊娠压力是产后抑郁症发生的危险因素[39]。低水平社会支持表明可能与她们的伴侣、家庭和朋友关系不佳,可能与孤独感有关。另外,产后抑郁症可能会对人际关系感知产生负面影响,而导致患有产后抑郁症母亲可能会夸大社会支持缺乏。此外,与产后抑郁症发生相关因素最显著的是情感支持而不是其他方面,尤其来自丈夫和婆婆而不是她们母亲的支持[40]。正如本研究结果显示,低水平社会支持是促进产后抑郁症发生的因素,而高水平社会支持是阻碍产后抑郁症发生因素。
虽然在围生期对产后抑郁症危险因素和社会心理危险因素筛查越来越普遍,但现有工具预测能力还有限。此外,这些危险因素在临床中的使用还处于概念化状态,从而阻碍向临床实践转化。为此,本研究结合社会心理风险因素并整合孕产妇的基本特点构建预测产后抑郁症发生的Nomogram模型,使得孕产妇发生产后抑郁症风险可视化,以便在临床进一步运用。内部验证结果显示C-index为0.841,高于汪立[6]所报道的C-index为0.815。表明本次构建的Nomogram模型临床预测效果准确,可根据该模型预测结果指导临床医师在围生期对孕产妇进行早期诊断及干预。
4 本研究存在的局限性
首先,本研究虽然是属于大样本纵向研究,但在验证Nomogram模型预测能力时采用内部数据集验证,因此未来还仍需扩大样本量进行外部数据集验证;其次,社会心理风险因素中采用的筛查工具存在多样性,人群差异、研究方法差异以及使用截断值差异,尽管筛查工具截断值是根据量表本身定义或者基于我国研究所获得的,但是这种局限性难以避免;最后,本研究时间点是晚期妊娠并入院待产产妇,更准确筛查时间点目前尚不得知。综上所述,本研究结合社会心理风险因素并整合孕产妇的基本特点构建预测产后抑郁症发生Nomogram模型,该模型可以有效地诊断产后抑郁症并提供理论依据进行早期干预,降低产后抑郁症发生风险。

