绝经后2型糖尿病患者维生素D水平与骨代谢的关系
杨科春 高小亚 薛 云 叶新华
骨质疏松性骨折是老年人高发疾病之一,严重影响老年人的生活质量。有研究证实糖尿病和骨转换有相关关系,并最终可导致骨质疏松的发生[1]。流行病学资料亦显示,2型糖尿病(T2DM)患者并发骨质疏松以及骨质疏松性骨折的风险明显高于普通人群[2]。维生素D是骨骼重要的营养因子和代谢调节因子。血清维生素D与骨密度(BMD)有关,直接影响骨质疏松甚至是脆性骨折的发生率[3]。本研究以绝经后2型糖尿病患者与相应年龄段绝经后健康女性为研究对象,观察血清维生素D水平对绝经后2型糖尿病患者骨代谢生化指标、骨密度的影响。
1.资料与方法
1.1 一般资料 选取2013年1月至2020年12月在本院住院的绝经后女性2型糖尿病患者180例,年龄50~88岁,平均(63.8±9.3)岁,均符合1999年WHO 2型糖尿病诊断标准。根据血清25-羟维生素D水平将2型糖尿病患者分成4组:即维生素D充足组(A组,≥75nmol/L),维生素D不足组(B组,≥50nmol/L且<75nmol/L),维生素D缺乏组(C组,≥25nmol/L且<50nmol/L),维生素D严重缺乏组(D组,<25nmol/L)。另选取同期本院健康体检的绝经后女性45例为健康对照组,年龄50~82岁,平均(62.1±6.1)岁。经查空腹、餐后2小时血糖及HbA1c排除糖尿病。健康对照组及所有2型糖尿病患者均排除服用影响骨代谢的药物、甲状腺疾病、甲状旁腺疾病、严重肝肾功能损害、风湿性疾病史。
1.2 研究方法 ①由专人采集所有研究对象的年龄、身高、体重,计算体重质量指数(BMI)。②骨密度测量:均采用美国HOLOGIC公司生产的EXPLORER双能X线骨密度仪测量,单位g/cm2。仪器测量变异系数<1%,每天开机后使用质控体模进行自检,并由专人负责测量。测量部位包括腰椎(L1-L4)和左侧股骨近端,即股骨大转子区(TORCH)、股骨颈(NECK)、Ward’s三角区。③生化指标检测:采用Olympus5431全自动生化分析仪进行血清Ca、血清P的测定。采用日本TOSOH公司全自动糖化血红蛋白分析仪HLC-723G7以高压液相法测定HbA1c。总1型前胶原氨基端延长肽(TPINP)、I型胶原羧基端肽β特殊序列(β-CTX)、甲状旁腺素(PTH)用Cobas e 601全自动电化学发光免疫分析仪(罗氏诊断,德国)及配套试剂测定。
1.3 统计学方法 采用SPSS 16.0统计软件对所有数据进行正态分布检验、方差齐性检验。计量资料用(均数±标准差)表示,组间均数之间的比较采用单因素方差分析和独立样本t检验。采用Pearson相关分析及多元回归分析维生素D水平与骨生化代谢指标、骨密度的关系。P<0.05为差异有统计学意义。
2.结果
2.1 绝经后2型糖尿病与健康对照组骨密度比较 与健康对照组相比,绝经后2型糖尿病患者腰2、腰3、腰4、腰椎总体骨密度降低,且上述差异均具有统计学意义(均P<0.01),但两组间年龄、BMI、左侧股骨近端骨密度不存在任何显著性差异(P>0.05),见表1。

表1 绝经后2型糖尿病与健康对照组骨密度比较
2.2 绝经后2型糖尿病不同维生素D水平组一般资料及骨代谢指标、骨密度比较 180例绝经后2型糖尿病患者中,维生素D严重缺乏者40例(22.2%),缺乏者86例(47.8%),不足者40例(22.2%),充足者14例(7.8%)。C组年龄较A组偏大(P<0.05),病程、BMI、HbA1c、血清钙、磷各组间均无统计学差异。随着维生素D水平的下降,β-CTX出现先升高后下降的变化,即维生素D水平由充足到缺乏β-CTX水平逐渐升高,维生素D严重缺乏时β-CTX下降。TPINP的变化趋势与β-CTX相似,PTH水平随维生素D的下降逐渐升高,但各组间均没有统计学差异(P>0.05),见表2。
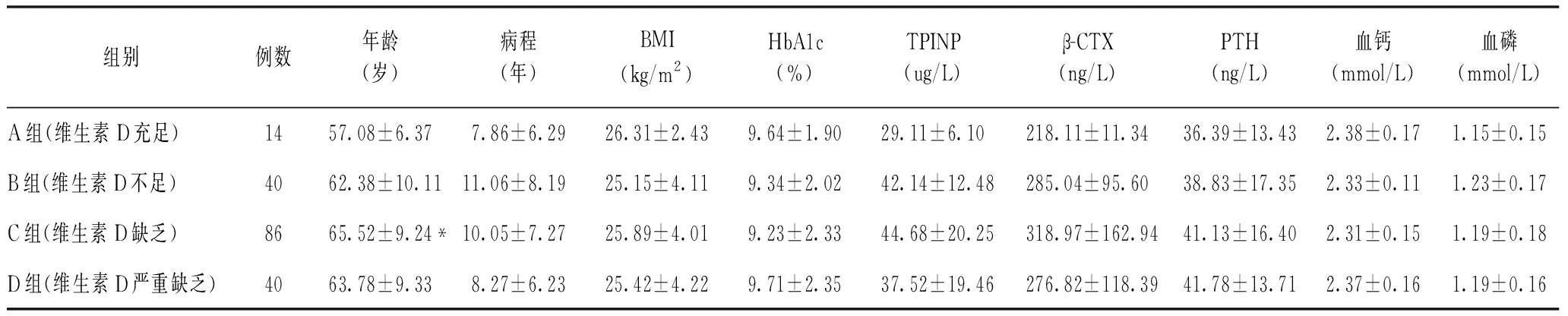
表2 不同维生素D水平绝经后2型糖尿病患者一般资料及骨代谢指标
绝经后2型糖尿病患者腰1至腰4骨密度随维生素D水平的下降呈下降趋势,但组间无统计学差异。C组股骨颈、Ward’s三角骨密度较A组明显下降,差异具有统计学意义(P<0.05)。C组的TORCH部位骨密度较A组、B组均有下降,D组TORCH部位骨密度较C组略有升高,D组股骨颈、Ward’s三角骨密度较C组亦略有升高,但组间差异无统计学意义(P>0.05),见表3。
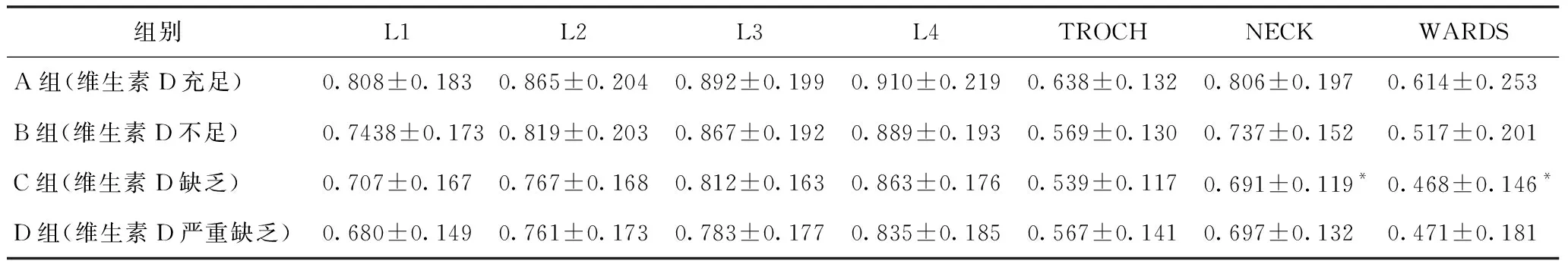
表3 不同维生素D水平绝经后2型糖尿病患者的骨密度
2.3 血清维生素D、骨代谢指标与绝经后2型糖尿病骨密度的相关分析 Pearson相关分析结果提示25-羟维生素D与年龄呈负相关(r=-0.185,P<0.05),与病程、BMI、HbA1c、β-CTX、TPINP、PTH、血钙、血磷无相关性。血清25(DH)D与腰椎及左侧股骨近端各部位骨密度均存在显著的正相关关系(P<0.05),β-CTX与腰椎及左侧股骨近端各部位骨密度均存在显著的负相关关系(P<0.05),血清钙、血清磷与Ward’s三角骨密度存在显著正相关关系(P<0.05),TPINP、PTH与腰椎及左侧股骨近端各部位骨密度不存在显著的相关性,见表4。
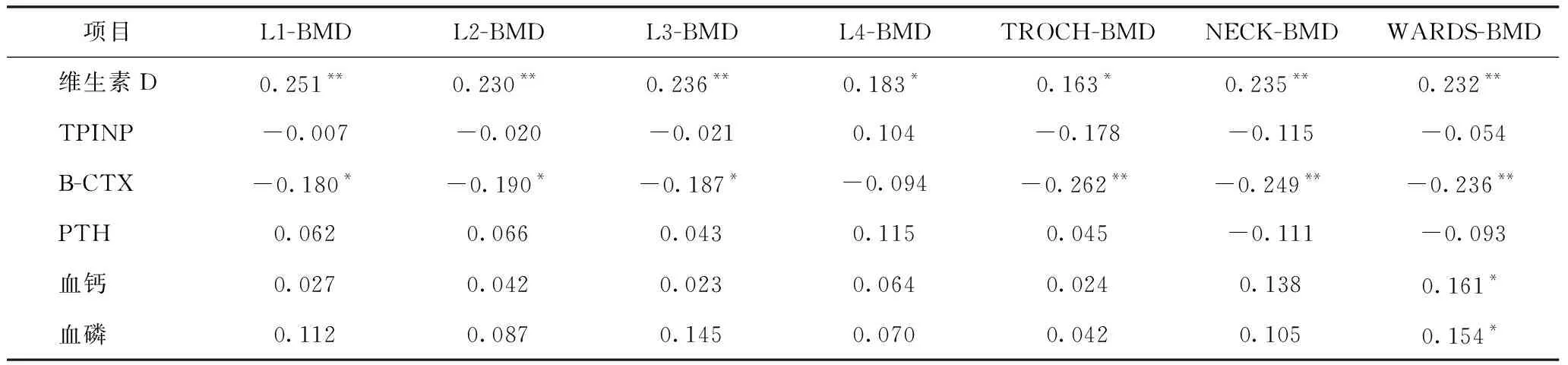
表4 血清维生素D、骨代谢指标与绝经后2型糖尿病骨密度的相关分析
2.4 血清25(DH)D的多元回归分析 以25-羟维生素D为因变量,以年龄、病程、BMI、HbA1c、β-CTX、TPINP、PTH、血钙、血磷为自变量,进行多元线性逐步回归分析,结果提示年龄(OR=0.457,P<0.01)、病程(OR=2.291,P<0.05)进入回归方程,是25羟维生素D水平的主要影响因素,见表5。

表5 血清25(DH)D的多元回归分析
3.讨论
绝经后女性由于雌激素水平的迅速下降导致骨丢失,而老年2型糖尿病患者的骨折风险增加[4]。有研究表明,绝经后2型糖尿病患者血糖控制不佳、糖尿病病程长与高的骨质疏松患病率有关[5]。Nicodemus等发现绝经后2型糖尿病患者髋部骨折的危险性较健康对照组高近2倍[6]。本研究发现绝经后2型糖尿病患者腰椎骨密度较非糖尿病绝经女性显著下降,左侧股骨近端(股骨大转子区、股骨颈、Ward’s三角区)骨密度也有下降趋势,但组间无统计学差异,后期可通过扩大样本量进行验证。
维生素D缺乏是目前全球普遍存在的公众健康问题。上海地区的流调显示血清25羟维生素D处于低下水平者(≤20ng/ml)占78.8%[7];广州地区的调查也发现有超过2/3的广州居民存在维生素D不足(<30ng/ml)[8]。在韩国,约有近一半以上的人群存在维生素D缺乏[9]。本研究发现,绝经后2型糖尿病患者维生素D缺乏者占47.8%,严重缺乏者占22.2%,不足者占22.2%,维生素D充足者仅占7.8%,提示2型糖尿病患者中维生素D不足的情况比普通人群更加严重。郁静嘉[10]等人的研究显示2型糖尿病中维生素D不足及缺乏的比例占92%,与本研究结果类似。王亮等人的研究结果也证实,绝经后骨质疏松合并2型糖尿病患者较未合并2型糖尿病骨质疏松患者维生素D缺乏更严重[11]。
维生素D在维持骨骼发育过程中起重要作用,婴幼儿时期缺乏维生素D会导致佝偻病的发生,而成人长期缺乏维生素D可引起甲状旁腺激素(PTH)水平上升,出现代偿性甲状旁腺功能亢进,导致骨转换水平增加,骨量丢失,增加脆性骨折的风险。因此,维持血清25-羟维生素D和PTH水平在正常范围对骨骼健康至关重要[12]。一项针对西班牙人群的调查研究显示,低血清维生素D水平导致的血清高PTH状态与髋部骨量丢失密切相关,维生素D的切点为30ng/ml[13]。另一项研究也发现维生素D低于25ng/ml是长骨骨折的危险因素[14]。因此有研究建议为防止2型糖尿病患者发生骨质疏松,应进行维生素D的补充,使维生素D水平在75nmol/L以上[15]。本研究发现绝经后2型糖尿病患者随维生素D水平的下降,维生素D缺乏组左侧股骨颈、Ward’s三角骨密度较维生素D充足组显著下降,L1-L4、股骨大转子组间骨密度有下降趋势,但无统计学差异,需大样本进行观察;相关性分析显示血清维生素D水平与腰椎(L1-L4)及左侧股骨颈、Ward’s三角、大转子区骨密度呈显著的正相关关系,提示维生素D对于维持绝经后2型糖尿病患者骨密度尤其是髋部的骨密度、防止骨量丢失起到一定作用。国内一项研究也发现2型糖尿病患者血清25(OH)D水平的不足导致PTH继发性分泌增多,可能导致了2型糖尿病患者各部位骨密度尤其是髋部骨密度降低的发生[10]。但在人群研究中,对于维生素D与骨密度的相关性仍存在争议。Arabi等的研究显示在调查人群中维生素D与脊柱和髋部骨密度4年的变化无联系[16]。Chan等对中国老年男性的研究中也未发现血清维生素D与股骨颈骨密度变化有关[17]。故血清维生素D与骨密度的关系仍待进一步研究。
骨基质的有机成分中Ⅰ型胶原的含量超过90%,其合成与分解的代谢产物可间接反映骨转换的状况。I型胶原羧基端降解产物β-CTX作为重要的骨吸收指标,在骨代谢疾病及转移性疾病的诊断和疗效评价中具有很重要的参考意义。TPINP在血清中的含量反映成骨细胞合成骨胶原的能力,是新骨形成的特异性敏感指标[18]。骨代谢转换包括由成骨细胞介导的骨形成和由破骨细胞介导的骨吸收两个对立和相互关联的过程。任何因素导致成骨细胞-破骨细胞失偶联、骨吸收超过骨形成均可引起骨质疏松。范光磊等研究发现,2型糖尿病骨质疏松患者TPINP、β-CTX均较对照组升高,且与左侧股骨大转子骨密度负相关[19]。男性2型糖尿病患者维生素D严重缺乏组的β-CTX显著高于其他各营养状况组[20]。而在DFFLY Study对669位绝经后妇女的骨代谢和维生素D水平的研究提示,血清25(0H)D水平与血清β-CTX不相关[21]。目前关于维生素D与骨标志代谢物的关系研究较少,本研究发现了一个有趣的现象:随着维生素D水平的下降,骨代谢标志物TPINP、β-CTX出现先升高后下降的变化,在维生素D缺乏时升至最高,而维生素D严重缺乏时反而下降,左侧股骨近端(股骨大转子、股骨颈、Ward’s三角)的骨密度也在维生素D缺乏时降至最低,而在维生素D严重缺乏时略有上升,可能需要从维生素D的代谢及生理功能进行解释:①维生素D的代谢:人类和动物的皮肤是合成维生素D(维生素D3)的场所,维生素D3进入血循环后与血浆中维生素D结合蛋白结合被转运至肝,在肝脏25羟化酶作用下转变为25(OH)D3,进入血液后被转运至肾,经1α-羟化酶催化转变成维生素D3的激素形式:1,25(OH)2D3。当血钙降低时,甲状旁腺细胞膜上的钙敏感受体(CaSR)能敏锐地感应,首先引起贮存PTH的分泌增加,继之促进其合成。实验证实,PTH是直接刺激肾脏近曲小管1α-羟化酶的活性,促进25(OH)D3转化成1,25(OH)2D3的主要促激素[22]。②维生素D的生理作用:刺激肠钙吸收、动员骨钙和促进肾脏对钙的重吸收。此外,维生素D还有其他重要的生理作用。成骨细胞上有1,25(OH)2D3的受体,是维生素D的靶细胞,而由成骨细胞合成的骨钙素主要受1,25(OH)2D3的正性调节,这反映维生素D对骨形成的直接作用。破骨细胞负担骨吸收的主要功能,成熟的破骨细胞上没有1,25(OH)2D3受体,而其前体细胞上有,1,25(OH)2D3促进前体破骨细胞向成熟破骨细胞分化,从而增加破骨细胞的数量,引起骨吸收增加。另外,维生素D除能刺激成骨细胞合成和分泌骨钙素外,还能使其产生破骨细胞活化因子,如RANKL,破骨细胞活化因子与前破骨细胞膜上的受体(RANK)结合,促进其分化、成熟[23]。进一步研究证实:维生素D对破骨细胞活性具有双向调节作用,即低于生理浓度水平[血清25(OH)D3水平<50nmol/L;血清1,25(OH)2D3<0.1nmol/L]时会抑制OC分化,降低OC活性;反之则促进其介导的骨吸收作用,并呈剂量依赖性[24]。
因此,在骨形成和骨吸收偶联机制中,维生素D在两方面都发挥了直接和间接的作用。结合本研究结果解释为:绝经后2型糖尿病患者,随着增龄、雌激素水平下降、长期代谢异常对肾脏的影响,维生素D水平下降,反馈性引起PTH升高,以期激活肾脏1α-羟化酶的活性促进活性维生素D的合成,而升高的PTH导致骨转换增强,骨代谢标志物TPINP、β-CTX升高;但随着维生素D的进一步缺乏,对成骨细胞、破骨细胞的活性产生影响,TPINP、β-CTX水平随之下降,这可以解释在维生素D严重缺乏组左侧股骨大转子、股骨颈及Ward’s三角骨密度较维生素D缺乏组略有上升,但具体机制需进一步研究。
本研究尚存在几点不足之处:①本研究为横断面回顾性研究,样本量有限,结果有待今后大样本的研究论证。②没有骨折资料,无法说明维生素D与骨折风险之间的关系。③由于降糖药物可能对患者骨密度产生影响,资料收集时未对患者所用降糖药进行统计,故统计分析未能排除降糖药物对患者骨密度的影响。
综上所述,绝经后2型糖尿病患者普遍存在维生素D缺乏,维生素D水平的降低加重骨吸收,使各部位骨密度尤其是髋部骨密度下降,应重视在绝经后糖尿病患者中检测血清维生素D水平,积极、及早补充维生素D,避免骨质疏松进展。

