神经源性膀胱男性患者综合治疗效果的临床观察
王满清 李萍 熊锐平
(江西省丰城市中医院 丰城331100)
神经源性膀胱是指由于体内控制排尿的中枢神经系统或周围神经受到了损害,进而引起的膀胱尿道功能障碍[1]。有许多疾病都可以导致神经源性膀胱,例如脑血管意外、脊髓损伤、糖尿病等[2]。神经源性膀胱发病率高且严重影响着患者的生活质量,因此,近年来越来越多的学者和临床医师开始关注神经源性膀胱的治疗。依据膀胱充盈时逼尿肌有无抑制性收缩,可分为逼尿肌反射亢进和逼尿肌收缩乏力[3]。逼尿肌反射亢进是神经源性膀胱最常见的类型之一,膀胱储存压力会随着逼尿肌反射亢进而升高,然后引起尿液反流及上尿路感染,进而损害上尿路,其治疗的主要目标是降低膀胱储尿压、控制排尿和低压排尿,防止上尿路感染及反流。而逼尿肌收缩乏力主要表现为排尿困难、尿潴留、尿失禁、膀胱张力低,其治疗的主要目标是恢复逼尿肌收缩力、解除膀胱出口梗阻、减少残余尿、保护肾功能。我们在临床工作中收集了46 例神经源性膀胱男性患者,其中32 例患者经尿流动力学检查证实为膀胱逼尿肌收缩乏力,14 例患者为膀胱逼尿肌反射亢进,采用综合方法治疗,并记录患者的排尿次数、平均膀胱容量、残余尿量,以国际前列腺症状评分(IPSS)和生活质量评分(QOL)作为评估治疗疗效的标准[4~5],结果证明治疗取得了一定的效果。现报道如下:
1 资料与方法
1.1 一般资料 共收集治疗男性膀胱逼尿肌收缩乏力或逼尿肌反射亢进患者46 例作为研究对象。年龄28~73 岁,平均年龄41 岁;腰椎间盘术后16例,糖尿病合并前列腺增生症术后6 例,脑中风后8例,脑出血后10 例,胸椎术后6 例;病程2 个月~4年;全部患者治疗前主要症状表现为尿频、排尿费力、排尿困难。
1.2 治疗方法
1.2.1 32 例膀胱逼尿肌收缩乏力患者的治疗 随机选取其中的16 例患者留置导尿管,采用制定定时、定量饮水计划:控制每日液体摄入量在1 500~2 000 ml,避免不规律饮水,早、中、晚各饮水(含饮食水分)400 ml,两餐之间饮水200 ml,每天晚上8点以后提醒患者尽量不要饮水,使膀胱有规律地充盈;行间歇开放导尿:每3~4 小时开放导尿管1 次,排空膀胱。另外16 例患者未留置导尿管,行药物及中频电脉冲刺激综合治疗。采用制定定时、定量饮水计划:控制每日液体摄入量在1 500~2 000 ml,避免不规律饮水,早、中、晚各饮水(含饮食水分)400 ml,包括饮食水分,两餐间饮水200 ml,晚上8 点以后尽量不要再饮水,使膀胱有规律地充盈。行药物治疗:溴吡斯的明片(国药准字H31020867),60 mg/次,每日3 次,治疗时间为7 d;盐酸坦索罗辛缓释胶囊(国药准字 H20050285),0.2 mg/ 次,每日 1 次,治疗时间为4 周。行中频电脉冲刺激治疗:患者取仰卧位,在体外腹壁叩诊浊音投影区定位,两膀胱角为一对正负极,膀胱前壁和骶尾部为一对正负极,根据患者的最大耐受程度选择刺激强度,一般强度范围为电脉冲频率在25~65 Hz,电压30~70 mV,治疗周期为30 d,每日 2 次,每次 30 min。
1.2.2 14 例膀胱逼尿肌反射亢进患者治疗 行膀胱功能训练加药物综合治疗。采用制定定时、定量饮水计划:控制每日液体摄入量在1 500~2 000 ml,避免不规律饮水,早、中、晚各饮水(含饮食水分)400 ml,两餐之间饮水200 ml,每天晚上8 点以后提醒患者尽量不要饮水;行膀胱功能训练:主动延迟排尿间隔时间,达到增加膀胱尿意容量,减少排尿次数,日间每2 小时排尿1 次,夜间每4 小时排尿1 次;药物治疗:给予酒石酸托特罗定胶囊(国药准字H20000603)每日 2 次,每次 2 mg,共治疗 4 周。
1.3 观察指标 收集所有患者治疗前后的排尿日记及尿流动力学检测结果资料,症状(尿频、尿急、尿失禁等)、膀胱的功能(残余尿、每次排尿量、排尿次数、尿失禁次数、尿失禁尿量、膀胱容量等),并通过IPSS 评分及QOL 评分来评价患者的排尿症状及症状对日常生活质量的影响。IPSS 评分:一共有7 个问题,包括尿不尽感次数、两次排尿的间隔时间、间断性排尿、憋尿困难、尿线变细现象、用力排尿现象和夜尿次数,每个问题分为 0 分、1 分、2 分、3 分、4分、5 分的6 个评分段,最后将7 个问题的分数相加得到的总和即为该患者的总分值。0 分为无下尿路症状,1~7 分为轻度,8~19 分为中度,20~35 分为重度。QOL 评分:询问患者在今后的生活中若始终伴有现在的排尿症状,主观性地对生活质量进行评分,总分为0~6 分,分数越低表示越满意。
1.4 统计学分析 采用SPSS19.0 软件进行数据分析,计量资料以()表示,用t检验,计数资料以%表示,用χ2检验。P<0.05 为差异有统计学意义。
2 结果
2.1 膀胱逼尿肌收缩乏力患者治疗前后IPSS 及QOL 评分比较 24 例膀胱逼尿肌乏力患者治疗前排尿困难,充盈性尿失禁,治疗后小便通畅,无尿失禁发生,顺利拔除导尿管后出院,嘱患者出院后继续按治疗方案治疗,待治疗方案结束时返院继续观察治疗,其中2 例患者未按要求继续治疗,随访终止。另外,对比单纯导尿和综合治疗的患者改善情况,发现综合治疗组症状改善情况明显比单纯留置导尿组好,综合治疗组患者的IPSS 和QOL 评分比单纯导尿的低。见表1。
表1 膀胱逼尿肌收缩乏力患者治疗前后IPSS 及QOL 评分比较(分,)

表1 膀胱逼尿肌收缩乏力患者治疗前后IPSS 及QOL 评分比较(分,)
时间 单纯留置导尿组(n=16)IPSS 评分 QOL 评分综合治疗组(n=16)IPSS 评分 QOL 评分治疗前治疗后P 29.3±3.5 21.1±4.2 0.039 4.6±0.6 3.4±0.8 0.083 30.2±2.8 13.2±3.2 0.013 4.8±0.4 2.2±0.6 0.041
2.2 膀胱逼尿肌反射亢进患者治疗前后排尿次数、平均膀胱容量及残余尿量比较 14 例膀胱逼尿肌反射亢进的患者,治疗后尿频症状、平均膀胱容量、残余尿量较治疗前明显改善,9 例患者治疗后尿频症状较前明显缓解,3 例患者诉治疗后无明显改善,2 例患者因无法坚持治疗终止治疗。见表2。
表2 膀胱逼尿肌反射亢进患者排尿次数、平均膀胱容量及残余尿量比较()
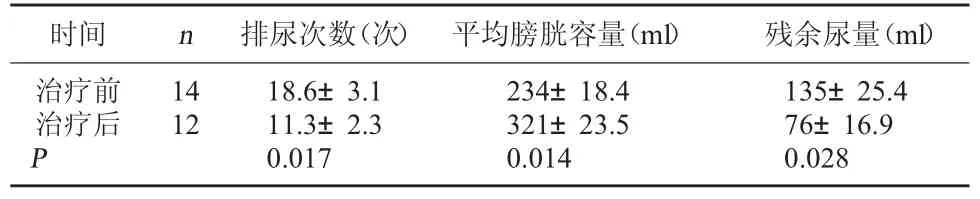
表2 膀胱逼尿肌反射亢进患者排尿次数、平均膀胱容量及残余尿量比较()
时间 n 排尿次数(次) 平均膀胱容量(ml) 残余尿量(ml)治疗前治疗后P 14 12 18.6±3.1 11.3±2.3 0.017 234±18.4 321±23.5 0.014 135±25.4 76±16.9 0.028
3 讨论
目前,逼尿肌反射亢进型神经源性膀胱的治疗方法包括连续导尿、间歇性清洁导尿、抗胆碱能药物治疗、膀胱功能训练、电刺激治疗、膀胱内药物灌注、骶神经调节植入术等。这些方法都有一定的效果,也有各自的优缺点。间歇性清洁导尿可避免或降低因长期留置尿管而产生泌尿系感染的概率[6];还能通过周期性膀胱扩张刺激膀胱功能的恢复。抗胆碱能药物如奥昔布宁有抗胆碱能、解痉及局部麻醉作用,国内外均有其用于治疗神经源性膀胱的文献报道,但治疗效果与用药剂量有一定的关系,剂量越高,治疗效果越佳,但伴发的如口干、面色潮红、头痛等副作用也相应增多。与口服奥昔布宁相比,膀胱内注射奥昔布宁被认为是一种更有效的治疗方法,膀胱功能改善明显且副作用小,尤其在神经源性膀胱患者中更有优势[7]。神经电刺激治疗主要是通过刺激神经或其支配的组织器官,从而影响相关的神经通路活动,最终改善膀胱的储尿或排尿功能[8]。膀胱内药物灌注如膀胱壁内注射A 型肉毒毒素治疗也是逼尿肌反射亢进的有效治疗方法[9],尤其针对难治性的神经源性膀胱有更好的疗效[10]。骶神经调节植入术(SNM)已被广泛应用于改善神经源性膀胱患者的膀胱储尿和排尿功能,近年来,不断有高端高效能的植入芯片问世,这一项技术越来越被看好[11]。还有一些其他的治疗方法,如生物反馈治疗、脊神经阻滞治疗及针灸治疗等,报道显示均有一定的疗效。
对于逼尿肌收缩乏力型神经源性膀胱的治疗方法有导尿、Crede 手法排尿、药物治疗、电刺激治疗、生物反馈治疗、盆底肌肉训练、经尿道膀胱颈切开术、经尿道内括约肌切断术及腹直肌肌皮瓣转位术等[12~14]。Crede 手法排尿主要用于逼尿肌无反射、无括约肌痉挛的神经源性膀胱,禁用于逼尿肌反射亢进及有膀胱输尿管反流患者,操作时需严格把握适应证、操作时机及膀胱尿量情况,需要专科医生进行操作。药物治疗如膀胱收缩力药物(如西沙比利、溴吡斯的明、胃复安等)主要是通过提高膀胱逼尿肌的收缩力,而α 受体阻滞剂中的α1受体阻滞剂可以选择性地舒张尿道外括约肌及膀胱颈部平滑肌,两种不同类型的药物都可以改善患者的排尿困难、降低残余尿,恢复排尿功能。电刺激治疗是通过直接刺激骶髓神经运动支,引起逼尿肌收缩,促进膀胱逼尿肌收缩功能恢复,同时腹肌、会阴部肌肉训练还能提高反射弧的敏感性,临床应用电刺激治疗膀胱功能障碍均有一定的疗效,但缺少随机、双盲的研究报道和统一的量化标准,其长期治疗效果仍需进一步随访观察。经尿道膀胱颈切开术及经尿道内括约肌切断术在国内外已开展多年,主要用于非手术治疗无效的患者。
本研究纳入了两种类型的神经源性膀胱患者,对部分逼尿肌收缩乏力型患者进行单纯留置导尿,另外一部分患者则利用药物和中频电脉冲刺激进行综合治疗,对膀胱逼尿肌反射亢进患者进行膀胱功能训练和药物治疗,结果显示治疗后患者的症状都有一定程度的改善。其中,在逼尿肌收缩乏力型患者治疗中,综合治疗组明显要比单纯留置导尿组治疗效果要好很多,且排尿症状改善明显,表现在大部分综合治疗后的患者用力排尿次数减少,排尿过程更加顺畅。另外,目前评估神经源性膀胱的治疗疗效暂无统一的标准,而IPSS 最早是用来评价良性前列腺增生下尿路症状的严重程度,但该评分并不能特异性区分良性前列腺增生与具有相似症状的膀胱功能减退,故本研究选择IPSS 评分和QOL 评分作为逼尿肌乏力型神经源性膀胱的疗效标准。从上面的讨论可以知道,目前神经源性膀胱的治疗方法众多,本研究只利用了较普遍的几种治疗方法进行综合治疗,同时病例数较少,所以得出的结论可能存在一定的局限性,后期将加大病例数并增加治疗方法再进行统计分析。
综上所述,由于每个患者的临床特征不同,各个医院的技术水平及设备不同,在治疗方案的选择上应该根据患者的病情,结合医院现有的技术及设备,选择安全、有效、经济、实用的治疗方法。

