主动脉空肠瘘致消化道大出血成功救治1例
魏亚玲 陈方志 丁金囡 王二龙 胡兴萍 詹雅珍
患者女,46岁,因“呕吐伴呕血、黑便18 h”于2019年2月16日入院。患者18 h前在家无明显诱因下出现呕吐,呕吐物为胃内容物,无咖啡色样物质,随后即出现呕血,血鲜红色,无血凝块,量约500 ml,感腹痛,伴黑便,为柏油样稀便,量约400 g,感头晕、乏力,无晕厥,无胸痛、心悸,无畏寒、发热。患者有“肝内胆管细胞癌”病史,2年前行外科手术治疗,半年前PET-CT检查结果提示肝脏复发转移、盆腔转移、腹膜后淋巴结转移,曾接受放化疗治疗。否认高血压病、冠心病及糖尿病病史。入院查体:体温36.2℃,脉搏86次/min,呼吸20 次 /min,血压 110/58 mmHg;神志清,贫血貌,皮肤巩膜未见明显黄染,未见肝掌、蜘蛛痣,心肺听诊无异常,腹部平软,右上腹可见手术瘢痕,上腹部压痛,无反跳痛,未扪及腹部搏动性肿物,肝脾肋下未及,移动性浊音阴性,肠鸣音3次/min,腹部听诊未闻及明显血管杂音,双下肢无水肿。入院后血常规:WBC 16.9×109/L,中性粒细胞9×109/L,Hb 84 g/L;凝血功能:国际标准化比值1.05,Fib 6.73 g/L,D-二聚体0.83 mg/L;腹部B超:肝偏大,肝内可见模糊偏强回声团,大小约为28mm×23mm,另可见多发散在强回声团。脾脏未见明显异常,左肾轻度肾盂积水。心电图:窦性心动过速(117次/min)。初步诊断:消化道出血、急性失血性贫血、肝恶性肿瘤(术后、放化疗后)。于本院急诊经禁食、抑酸、补液、输血、止血等治疗后暂无明显活动性出血,收住消化内科病房。
入消化内科后患者再次解暗红色血便2次,量约500g,查体:血压96/55mmHg,心率115次/min,上腹部压痛,肠鸣音活跃,考虑活动性消化道大出血,立即予以输血、加强抑酸等治疗,并行急诊胃镜检查示胃腔内有少量咖啡色液体,十二指肠降部可见较多新鲜血及血凝块。行胃镜检查过程中,患者血压下降(75/36 mmHg),心率120次/min,意识尚清,面色苍白,解大量新鲜血块,立即予以积极补液、输血、止血、血管活性药物升压等抗休克治疗,患者血压维持于85/40 mmHg左右。急诊选择性血管造影术提示对比剂通过腹主动脉下段(肾动脉以下)外渗进入肠腔(图1a),考虑腹主动脉空肠瘘出血,随即全麻下行经股动脉腹主动脉覆膜支架腔内隔绝术(图1b、c)。患者术后生命体征平稳,转入ICU行生命支持治疗。术后第1周,患者仍间断解黑便,未出现明显腹痛,稍感腹胀,Hb最低降至66 g/L,经输血、纠正凝血功能等对症治疗后,Hb逐渐上升,维持于100~110 g/L左右;术后第8天,患者大便次数开始明显减少,颜色转黄,但大便隐血仍持续阳性,Hb也有进行性缓慢下降,考虑仍存在慢性失血,期间密切监测大便、血压、Hb变化;至术后第20天,患者大便隐血转阴,复查腹部CT及腹腔动脉CTA示腹主动脉支架贴附良好,无对比剂外渗(图2),遂于术后32 d康复出院。出院诊断:腹主动脉-空肠瘘、失血性休克、急性失血性贫血、肝恶性肿瘤(术后、放化疗后)。患者出院2月后复查腹腔动脉CTA提示覆膜支架贴附良好,未见对比剂外漏,但最终因肝癌全身多发转移、恶病质状态于支架植入术后3个月死亡。
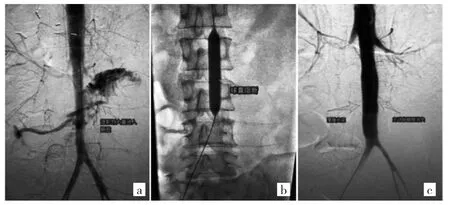
图1 急诊选择性血管造影术及主动脉腔内隔绝术影像表现[a:对比剂通过腹主动脉下段(肾动脉以下)外渗进入肠腔;b:球囊中点定位于2、3腰椎之间(瘘口位置)暂时阻断止血,充盈球囊后腹主动脉腔内压迫止血可靠;c:术后造影示覆膜支架固定良好,原瘘口隔绝完好,未见对比剂外渗]
讨论主动脉肠瘘是指主动脉与其邻近肠道之间的沟通,分为原发性和继发性两大类。原发性主动脉肠瘘指动脉本身病变所导致的动脉壁与邻近肠管发生侵蚀交通,患者本身先前无主动脉手术史;继发性主动脉肠瘘是指主动脉重建术后血管移植物侵蚀毗邻肠道所形成的交通性病变。动脉粥样硬化性腹主动脉瘤是原发性主动脉肠瘘的主要病因,而继发性主动脉肠瘘主要病因为血管移植物的感染[1-2]。
本研究团队以“主动脉肠瘘”“主动脉瘤肠瘘”以及“主动脉消化道瘘”为关键词检索2010年至今中国知网、维普、万方数据库,剔除重复的病例报道,共检索到16例有完整资料的主动脉肠瘘病例,加上笔者经治的1例,总共17例[3-17],其中男14例,女3例,年龄21~76岁,>50岁12例(71%),原发13例,继发4例;其中5例有明确的高血压、糖尿病等主动脉瘤易患因素,6例有长达20年以上的吸烟史;4例曾有主动脉瘤手术史,2例有腹部手术史,2例曾行盆腔放疗。主动脉肠瘘的典型临床表现为消化道出血、腹痛、腹部搏动性包块,但临床上仅有11%~25%的患者具备该三联征[18],上述17例患者中仅1例出现该三联征;主动脉肠瘘最常见的临床症状是消化道出血,17例患者均出现消化道出血,其中15例出现黑便或暗红色血便,1例仅表现为鲜血便,8例出现呕血症状,而同时出现呕血、便血的有7例。在患者出现消化道大出血之前常有短暂、可自行停止的先兆出血,表现为呕血、黑便、便血,但不会出现失血性休克。因此先兆出血后,能否及时地在致命性消化道大出血之前进行识别、诊断、治疗是提高主动脉肠瘘患者生存率的关键。
胃镜是消化道出血的首选诊断方法,但对于主动脉肠瘘其诊断灵敏度仅为25%[19],因为主动脉肠瘘大部分发生于十二指肠水平部、升部、空肠近段,胃镜无法探及这些部位而易致漏诊,而此时换用十二指肠镜、小肠镜、胶囊内镜对诊断会有帮助。上述17例患者中仅1例依靠十二指肠镜于水平部发现血管移植物而确诊。主动脉肠瘘合并消化道出血时,胃十二指肠腔内常有大量陈旧性和新鲜血块,影响内镜观察;同时,内镜下糜烂、溃疡等病灶容易掩盖主动脉肠瘘的诊断;另外,内镜检查有导致瘘口血栓机械性剥离而诱发致命性大出血的风险[20]。因此与胃镜相比,腹部CT及腹腔动脉CTA检查创伤更小,而且无血栓移位风险,安全性更高,是主动脉肠瘘的一线诊断方法,诊断率接近61%[21-22]。依据下列CT征象可诊断主动脉肠瘘:主动脉对比剂外渗入肠腔、毗邻肠道的主动脉壁失去连续性、后腹膜存在异位气体、正常脂肪间隔消失[23]。17例患者中有14例术前行腹部CT或腹腔动脉CTA检查,其中11例有动脉瘤形成表现,4例同时有动脉与周围肠管粘连、分界不清表现,1例动脉瘤内可见气泡影。当动脉造影检查示对比剂外溢至肠腔时可明确主动脉肠瘘诊断,但其阳性率低,不是主要诊断手段,17例患者中依靠主动脉造影确诊的有7例(41.2%)。当以上检查无法确定出血来源时应尽早行剖腹探查,这是诊断主动脉肠瘘的金标准[24]。17例患者中通过剖腹探查明确诊断的有5例(29.4%)。主动脉肠瘘大约80%发生在十二指肠,10%~15%在小肠,发生在胃、结肠的不足5%[25-26]。17例患者中瘘口位置在十二指肠10例,空肠3例,乙状结肠3例,余1例瘘口位置未报。本院该例患者短时间内多次呕血、便血,量多,逐渐出现脉搏细速、血压下降及尿量减少等休克症状,复查Hb、红细胞压积示进行性降低,病情十分凶险。该患者术前急诊胃镜下未见明显出血灶,仅见胃肠腔内陈旧性血液及新鲜血凝块,检查中因突发失血性休克而终止胃镜检查,最后依靠血管造影明确主动脉空肠瘘诊断。术前包括消化内科、血管外科、普外科在内的多学科协作是明确该患者消化道大出血病因的关键,之后迅速的手术以及术后积极的生命支持治疗为患者最终存活提供了保障。
手术是抢救主动脉肠瘘患者生命的唯一方法,分为开腹手术及腔内隔绝术两种。传统开腹手术治疗分为原位人工血管置换术及异位重建(包括腋-双股动脉旁路、锁骨下-双髂动脉旁路术)。上述17例患者中6例接受开腹手术,其中4例康复出院,1例因术中并发弥散性血管内凝血,无法止血而死亡,余1例因既往多次放疗致血管壁纤维化,无法缝合,大量出血后死亡。腔内隔绝术是指通过介入的方法利用覆膜支架封堵瘘口以控制急性出血的术式,主要适用于全身情况差、难以耐受开腹手术的患者。腔内隔绝术具有术后恢复快,围手术期死亡率低的优点,但后期容易出现再出血和脓毒血症,其预后效果仍需长期随访观察[27]。17例患者中有9例接受主动脉腔内隔绝术,其中7例康复出院,余2例因术后肾功能衰竭死亡。
对于凶险的消化道大出血,临床医生需摆脱惯性思维,积极排除消化道罕见出血原因。特别是面对既往有主动脉手术史、主动脉瘤病史且合并消化道出血患者,应考虑主动脉肠瘘的可能。尽快完善腹腔动脉CTA检查、快速手术、术后积极防治并发症是提高本病诊治水平的关键。

