两种切除术对胃癌病人术后康复及外周血细胞表面PD-L1表达的影响
李翔 齐涵 李玉文 王刚 陆峰 邱磊 杨修伟 苗永昌
腹腔镜辅助根治性全胃切除术(LATG)是胃癌切除的一种,技术基本成熟。完全腹腔镜根治性全胃切除术(TLTG)在入路方式及操作细节方面均有较大改变,部分学者认为其在位置较高、体积较大的胃癌更具优势[1]。胃癌切除需行食管-空肠吻合,术式选择仍存在争议。细胞表面程序性死亡蛋白 1(PD-1)及配体(PD-L1)与创伤应激反应、全身免疫状态等有关[2]。我们观察了TLTG与LATG对胃癌病人围术期相关指标及PD-L1表达的影响。
对象与方法
一、对象
2016年1月~2018年1月我院行胃癌切除病人108例,随机分为LATG组与TLTG组,每组各54例。纳入标准:(1)进展期胃癌,病灶位于胃底贲门、胃体上部;(2)分期T1~3期,无转移。排除标准:术前接受放化疗;肿瘤病灶与周围组织脏器广泛致密粘连。LATG组男34例,女20例,年龄(66.12±5.43)岁;体重指数(BMI)(21.93±1.02)kg/m2;ⅠB期3例、Ⅱ期22例、Ⅲ期29例;高分化12例,中低分化42例;肿瘤直径(4.25±0.88)cm;胃上部24例,贲门30例。LATG组男31例,女23例,年龄(65.47±5.26)岁;BMI(21.66±0.98)kg/m2;ⅠB期5例、Ⅱ期25例、Ⅲ期24例;高分化12例,中低分化42例;肿瘤直径(4.42±0.93)cm;胃上部21例,贲门33例。两组资料具有可比性(P>0.05)。本研究经院伦理学委员批准,病人签署知情同意书。
二、方法
1.手术方法:两组均由同一位医生主刀手术。(1)LATG组:全身麻醉,经脐孔上缘10 mm切口置Trocar。于左、右腹部各行切口,于左侧锁骨中线肋下建主操作孔,腹腔镜探查肿瘤。超声刀沿横结肠游离大网膜直至十二指肠球部,清扫第4组淋巴结。横断胃短血管,行第6组淋巴结清扫。游离胃十二指肠动脉和肝总动脉,清扫第8、5组淋巴结。夹闭切断胃右动脉,行第7、9组淋巴结清扫。游离肝十二指肠韧带,清除第12组淋巴结。清扫胃周网膜组织,清扫第3组淋巴结,离断两侧迷走神经干,清扫第1、2组淋巴结。游离胰腺体胃部与脾血管至脾门,清扫第10组淋巴结,完成D2淋巴结清扫,经上腹正中位置建辅助切口,行食管-空肠吻合、空肠-空肠吻合,重建消化道,留置引流管,缝合。(2)TLTG组: 麻醉、消化道重建同LATG。经脐孔上建切口置Trocar,建气腹。经左侧腋前线肋缘下建主操作孔置套管,经脐左侧偏上建辅助操作孔置套管,经右侧腋前线肋缘下建切口置套管,经右侧锁骨中线平脐偏上建助手操作孔置套管,经主操作孔置腹腔镜探查。超声刀切除结肠大网膜,显露肠系膜上静脉,行淋巴结清扫。切断双侧胃网膜血管,经保护袋内取标本,切割器吻合器离断空肠,以腹腔镜行食管-空肠Roux-en-Y吻合。
2.围术期指标观察:观察指标包括长度情况(切口、近切缘、远切缘)、淋巴结清扫数、术中出血量、时间(食管-空肠吻合、总手术、镇痛、肛门排气、进流食、进软食、下床活动、住院)、并发症。
3.血液指标:测定术前及术后T淋巴细胞亚群(CD3+、CD4+、CD8+、CD4+/CD8+),总的、高、中低分化T细胞(CD3+ CD4+、CD3+CD8+、CD14+)表面PD-1及PD-L1。
三、统计学处理
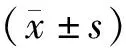
结果
1.围术期指标比较见表1。两组均完成手术。与LATG组比较,TLTG组切口长度,镇痛、排气、进流(软)食及术后住院时间均减少,差异有统计学意义(P<0.05)。两组淋巴结清扫数、术中出血量、食管空肠吻合时间、总手术时间、下地活动时间比较差异无统计意义(P>0.05)。
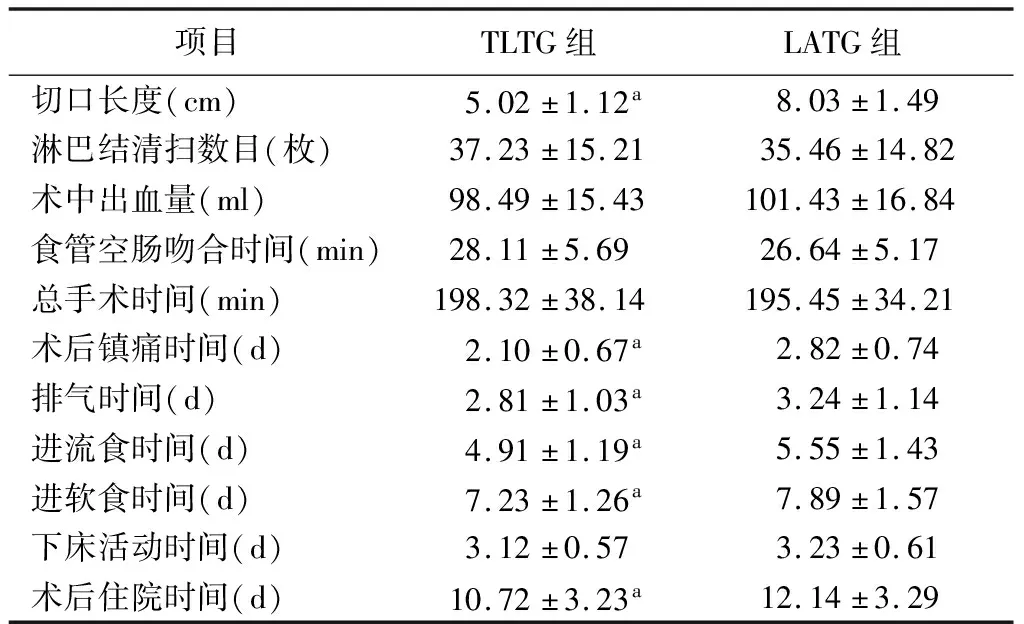
表1 两组围术期指标比较
2.手术前后T淋巴细胞亚群比较见表2。结果表明,术后TLTG组的CD3+、CD4+、CD4+/CD8+高于LATG组,差异有统计学意义(P<0.05),组间CD8+比较差异无统计意义(P>0.05)。

表2 两组手术前后T淋巴细胞亚群比较(%)
3.手术前后细胞表面PD-L1表达比较见表3。术后3天,两组总的、高、中低分化细胞表面PD-L1表达均升高,TLTG组低于LATG组,差异有统计学意义(P<0.05);两组细胞表面PD-1表达比较无明显差异(P>0.05)。
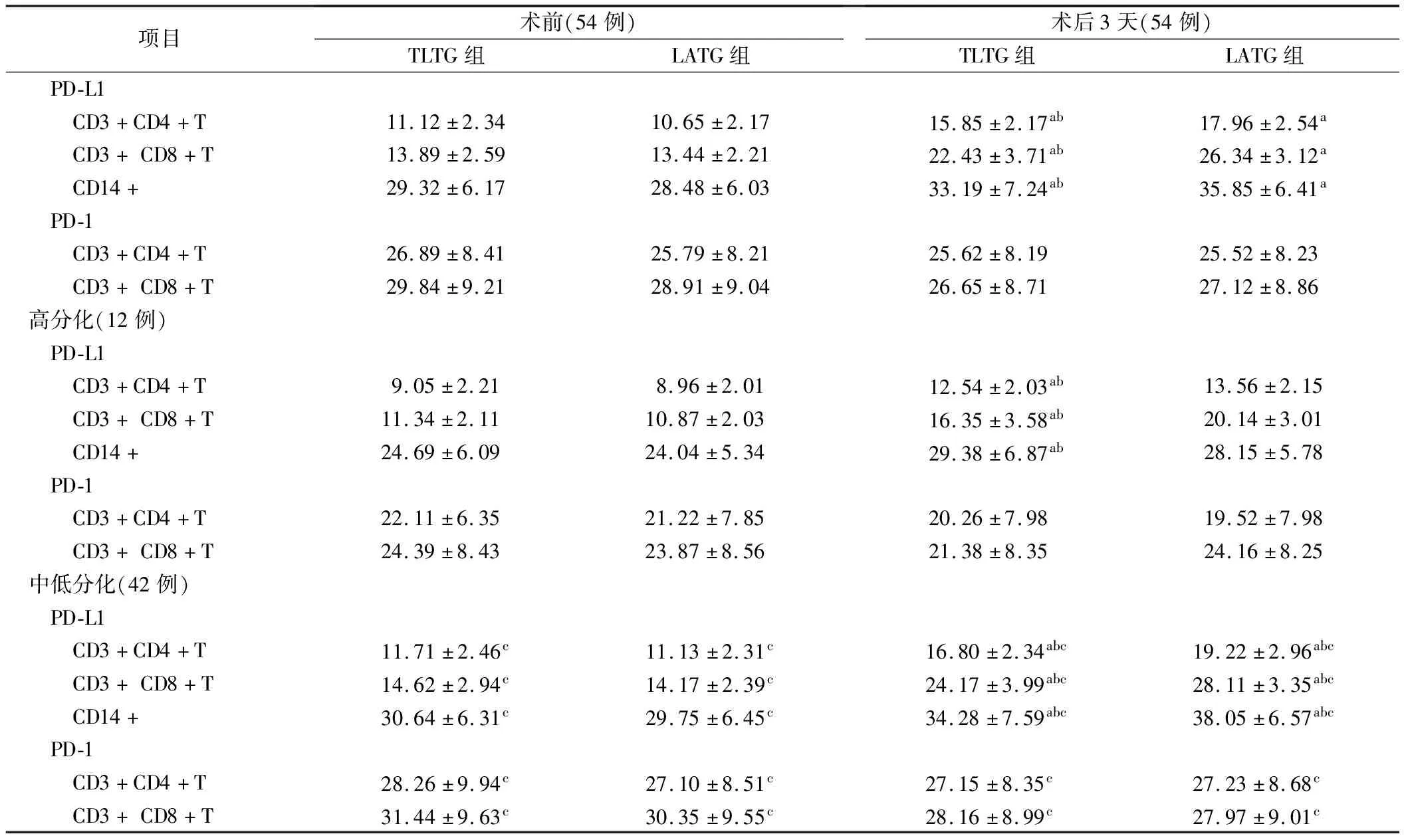
表3 手术前后细胞表面PD-L1表达比较(%)
4.两组并发症比较:与LATG组比较,TLTG组术后并发症较少[5例(9.26%)和13例(24.07%)],差异有统计学意义(P<0.05)。
讨论
LATG是早期胃癌治疗的常规术式,术中在完成胃周血管离断后,经剑突下建立辅助切口,直视完成消化道重建,增加了组织过度牵拉、切口感染及切口肿瘤种植等风险[3]。TLTG完全在腹腔镜下完成食管-空肠吻合,经脐部切口取标本,减少术中残胃及食管过度牵拉所致二次损伤[4]。既往认为,全腹腔镜下完成食管-空肠吻合难度大,手术时间长,增加病人应激反应[5]。本研究显示,TLTG组切口长度短于LATG组,与医生熟练操作有关。TLTG组镇痛时间,排气、进流(软)食、住院时间缩短,与文献报道一致[6]。
外周血T淋巴细胞亚群与胃癌预后密切相关[7]。PD-1在活化T细胞上表达,与PD-L1结合可诱导T细胞的凋亡失活。PD-L1在炎症、应激等免疫应答中具有重要作用,胃癌组织PD-1及PD-L1表达升高[8]。本研究中两组术后外周血T淋巴细胞亚群均降低,但TLTG组高于LATG组,提示TLTG因创伤应激小,术后免疫功能损伤轻。两组术后细胞表面PD-L1增加,肿瘤切除持续激活PD-1通路,肿瘤抗原特异性T细胞的活化受抑,PD-L1水平升高,加之手术创伤所致炎症应激反应上调PD-L1。TLTG组升高幅度小与TLTG创伤应激反应更轻有关。术后细胞表面的PD-1表达无变化,提示创伤应激状态下外周血PD-L1的表达独立于PD-1。
综上所述,与LATG比,TLTG治疗胃癌疼痛小,康复快,T淋巴细胞亚群及PD-L1表达低,应激反应或免疫抑制轻。

