三级防护下不同气管插管方式比较*
潘 鹏 袁林芳 俞 灵 张代玲 陆培春
江苏省昆山市中医医院麻醉科 215300
新型冠状病毒肺炎(COVID-19,简称:新冠肺炎)是由冠状病毒2型导致的肺炎,具有高度传染性,主要通过呼吸道飞沫和接触传播,但也可能通过空气传播,特别是在气溶胶产生过程中[1-2]。COVID-19中大约8%的患者需要进行气管插管和机械通气[3],在插管过程中可能会产生传染性气溶胶,被视为病毒暴露和传播的高风险过程,而麻醉医生属于最高风险人群,因此在对新冠肺炎患者行气管插管时需要进行三级防护,即穿戴防护服、防护面屏、KN95口罩、双层无菌橡胶手套、脚套[4-5]。在三级防护下,麻醉医生长时间佩戴KN95口罩导致呼吸不畅、面部疼痛,防护面屏起雾导致视野清晰度降低,均可能会对插管过程造成影响。本试验通过模拟“新冠疫情”条件下,演练新冠肺炎患者行全麻气管插管,比较三级防护对不同气管插管方式的影响,寻找合适的插管方式,提高插管成功率,减少并发症,降低麻醉医生暴露风险。
1 资料与方法
1.1 一般资料 本研究为前瞻性、随机双盲试验,经过昆山市中医医院伦理委员会批准(伦理号:KZY2020-048-01),患者及家属同意并签署知情同意书。选择2020年4—11月于我院行择期全麻气管插管手术的患者90例,按照随机数字表法分为普通喉镜组(A组)、可视喉镜组(B组)和可视光棒组(C组),每组30例。3组一般资料比较,差异无统计学意义(P>0.05)。见表1。

表1 3组一般资料比较
1.2 选择标准 (1)纳入标准:①年龄≥18岁;②美国麻醉医生协会(American society of anesthesiologist,ASA)分级Ⅰ~Ⅲ级。(2)排除标准:①气管插管相对禁忌证(喉头水肿、急性喉炎、喉头黏膜下血肿、严重凝血功能障碍、升主动脉瘤等);②严重肝肾功能障碍;③严重心肺疾病;④颈部结构明显异常和颈部瘢痕患者;⑤病态肥胖患者(BMI≥35);⑥怀孕;⑦拒绝参加本试验。
1.3 方法 情景模拟演练新冠肺炎患者行全麻气管插管,麻醉医师进行三级防护:防护服、防护面屏、KN95口罩、双层无菌橡胶手套、脚套。快速诱导气管插管由两名麻醉医生配合,一人给药(助手),一人插管。诱导前患者口鼻处予湿纱布遮挡,全麻诱导后,A组采用普通喉镜(HG-HJD01,海格瑞医疗器械有限公司)进入口咽,使其前端位于会厌根部,上挑会厌,暴露声门进行气管插管。B组采用可视喉镜(E.An-IIL,麦迪安医用电子科技有限公司)进入口咽,通过显示屏寻找会厌,上挑会厌根部,暴露声门进行插管。C组将气管导管套在可视光棒(Disposcope,帝视医疗器材有限公司)外面,超出其前段尖端0.5~1cm,对镜体和导管塑形后进入口咽,通过显示屏寻找会厌,将镜头置入会厌下方上提以显露声门,固定好镜体,把导管送入气管。3组均由1名有经验的麻醉医师 (使用3种插管工具至少各有100例成功经验) 进行气管插管,必要时可让助手按指令提供帮助。插管过程中使用同一种工具尝试两次不成功或每次插管时间超过2min即为插管失败,立即更换其他方式进行插管。
1.4 观察指标 (1)记录3组插管时声门暴露时间(从喉镜进入口腔到暴露声门的时间)、插管时间(从喉镜进入口腔到气管插管后退出口腔的时间)和首次插管成功率。(2)插管时由助手使用激光距离检测仪(SW-G4S,深达威仪器公司)测量患者口部到麻醉医生防护面屏中心的最短距离(口屏距离)。(3)记录3组麻醉诱导前5min(T0)、诱导后即刻(T1)、插管后即刻(T2)、插管后3min(T3)时的心率(HR)和平均动脉压(MAP)。(4)记录3组中需要助手协助插管的例数,使用视觉模拟评分(VAS)记录麻醉医生疲劳评分,0分表示舒适,10分表示非常疲劳。术后1d进行麻醉随访,询问并记录有无插管后并发症,如:咽痛、声音嘶哑、牙齿松动和黏膜损伤等。

2 结果
2.1 3组声门暴露时间、插管时间及第一次插管成功率比较 与A组相比,B组和C组声门暴露时间、插管时间明显缩短(P<0.01),第一次插管成功率明显提升(P<0.05)。与C组相比,B组声门暴露时间、插管时间明显缩短(P<0.01),第一次插管成功率无统计学意义(P>0.05),见表2。

表2 3组声门暴露时间,气管插管时间及第一次插管成功率比较
2.2 3组插管时口屏距离比较 与A组相比,B组和C组插管时的口屏距离明显增加(P<0.01),B组与C组相比无明显差异(P>0.05),见图1。

图1 气管插管时患者口腔与防护面屏距离比较
2.3 3组血流动力学比较 3组患者的HR和MAP在T2时均有一定程度上升,与T0相比差异有统计学意义(P<0.05),在T3时降至基础值水平。在T2时,C组的HR和MAP明显低于A组(P<0.05),而B组与A组相比无明显差别(P>0.05),见表3。

表3 3组患者心率和平均动脉压比较
2.4 3组中需要助手协助插管的例数和插管后并发症比较 与A组相比,B组与C组在插管中需要助手协助的例数和插管后并发症均有所下降(P<0.05),而B组与C组比较差异无统计学意义(P>0.05),见表4。

表4 插管后并发症比较
2.5 气管插管后麻醉医师疲劳等级比较 与A组相比,B组和C组的VAS评分降低(P<0.05),而B组与C组比较差别无统计学意义(P>0.05),见图2。
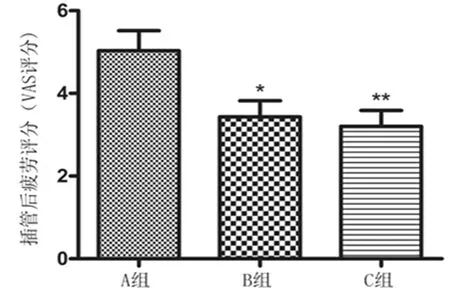
图2 气管插管后麻醉医师疲劳等级比较
3 讨论
在2003年的SARS大流行期间,有21%的患者是医护人员,而在加拿大这一比例为43%,其中麻醉医师属于最高风险人群[6]。与SARS相似的COVID-19可以持续“人传人”[7],传染性强,对人类健康已造成严重威胁,目前确定的传播途径主要是密切接触和飞沫传播,长时间暴露于相对封闭的高浓度气溶胶环境也是其可能的传播途径[8]。而气管插管、支气管镜检查、吸痰等临床操作产生气溶胶的可能性尤其高,医护人员在进行这些操作时需要特殊的管理策略[9],即在三级防护下进行相关操作,做好医护人员个人防护,严防院内感染造成更大损失。
喉镜是气管插管操作中的重要器械,常见的喉镜包括:普通喉镜、可视喉镜和可视光棒。普通喉镜插管要求患者喉轴、口轴、咽轴形成一条直线,易受患者口咽部结构、肥胖程度的影响,对患者头位摆放要求较高,不易暴露声门。在本试验中A组声门暴露所需时间最长,多需要助手按压甲状软骨协助完成气管插管,且插管时刺激大,用时最长,患者口腔与麻醉医生防护面屏之间距离最短[(16.76±0.31)cm],第一次插管成功率低,操作后麻醉医师易疲劳。
本试验观察到B组和C组均增加了患者口腔与麻醉医生防护面屏之间的距离[B组:(37.43±0.36)cm, C组:(36.91±0.19)cm],当球形环境的半径加倍时,表面积增加4倍,环境的体积增加8倍,从而降低了液滴浓度[10],减少麻醉医生被患者气溶胶感染风险。虽然个人防护设备(PPE,如口罩、手套和防护服)可减少疾病传播,但最好尽量减少PPE的污染,因为这样会增加感染风险,且在资源匮乏或紧急情况下有效的PPE可能受限或无法使用,此外未确诊的无症状患者也具有传染性。因此可视喉镜和可视光棒的应用增加了口屏距离,可以减少气溶胶暴露,降低感染风险。
Trimmel H等人的研究发现在院前急救的特定环境下进行气管插管时,普通喉镜的插管成功率远高于可视喉镜,因为血液或液体使可视喉镜视野模糊,且受环境光线影响容易降低屏幕的可视化[11]。而本试验结果显示可视喉镜明显缩短声门暴露时间及插管时间,降低插管难度,提高第一次插管成功率,减轻麻醉医生疲劳程度。考虑为择期手术患者口咽部条件与院前急救相比通常较干净,对可视喉镜屏幕影响较小的原因。即便如此,在临床中进行插管时仍应尽量保证吸引装置处于完整备用状态,以便及时清除患者口咽部分泌物或血液。
本试验中C组在T2时患者的HR和MAP明显低于A组,表明可视光棒显著减轻了喉镜和导管对咽喉部的刺激,这对于手术室外意识和反射并未完全消失的患者进行气管插管时或许有一定益处,可减轻上提喉镜显露声门导致的强烈心血管反应,继而减少相关并发症的发生。但可视光棒与可视喉镜同样易受分泌物影响、镜头容易起雾,在本试验中,C组的声门暴露时间、气管插管时间明显比B组延长,可能与患者经麻醉诱导后发生舌根后坠,导致咽部软组织堆积、会厌显露困难,并影响解剖辨识、导芯置入与镜头方向调整有关。
本次研究结果表明在三级防护下进行气管插管时,普通喉镜的口屏距离最短且缺点较多,不推荐作为首选方式。可视喉镜及可视光棒的口屏距离均明显增加,潜在降低了麻醉医生感染风险。可视喉镜的优势在于声门暴露时间和插管时间短,可视光棒的优势在于插管时血流动力学相对稳定,在临床工作中应根据不同情况需求,选择合适的喉镜进行气管插管。

