不同入路行人工股骨头置换术治疗高龄单侧股骨颈骨折的临床疗效及预后分析
陈文勇 张凤岐
(河南省三门峡市中心医院 三门峡472000)
股骨颈骨折为临床常见骨折类型,随着年龄增加机体功能会不断退化,出现骨质疏松,轻微外力作用便会出现股骨颈骨折,在高龄群体中较为常见,严重降低患者生活质量[1]。 临床治疗高龄单侧股骨颈骨折以手术为主,手术方式多样,但均存在不同程度骨折愈合不良、股骨头缺血坏死等不良结局,导致临床治疗难度较大[2]。 人工股骨头置换术为常用术式之一,具有手术时间短、术后恢复快等优势,治疗效果确切,适用于高龄患者[3]。 人工股骨头置换术包含直接前入路(DAA)、 微创髋关节后外侧入路(Mis-PLA)两种方式,不同入路方式带来的手术效果存在一定差异,但关于哪种入路方式效果更佳尚存在一定争议。 鉴于此,本研究进一步探讨不同入路行人工股骨头置换术治疗高龄单侧股骨颈骨折的临床疗效及预后。 现报道如下:
1 资料与方法
1.1 一般资料 选择 2019 年 10 月 ~2020 年 10 月我院收治的高龄单侧股骨颈骨折患者60 例,采用随机数字表法分为观察组和对照组,各30 例。 观察组男 17 例, 女 13 例; 年龄 75~84 岁, 平均年龄(78.65±1.32)岁;骨折原因:意外摔倒23 例,车祸7例;基础疾病:16 例高血压,14 例糖尿病,10 例脑梗死。 对照组男 16 例,女 14 例;年龄 75~85 岁,平均年龄(78.72±1.36)岁;骨折原因:意外摔倒 25 例,车祸 5 例; 基础疾病:15 例高血压,16 例糖尿病,9 例脑梗死。 两组一般资料比较, 差异无统计学意义(P>0.05),具有可比性。
1.2 入组标准 纳入标准:均经X 线确诊;有明确受伤史,新鲜骨折;耐受手术;自愿签署知情同意书。排除标准:骨折前长期卧床;病理性骨折;伴有恶性病变;合并精神疾病。
1.3 治疗方法 两组均进行人工股骨头置换术,由同一手术团队完成手术,股骨头假体购自春立公司,生物型假体柄,术前予以抗感染、防出血药物,实施腰硬联合麻醉。对照组行Mis-PLA,协助患者取侧卧位, 切口标志作在大转子后缘, 并沿臀大肌方向延伸,长度8~10 cm,大转子顶点近侧有2/3 切口,远侧有1/3 切口。将阔筋膜切开,钝性分离显露的臀大肌,在上下孖肌附着点处切断,梨状肌保留,操作过程中无须切开股方肌及臀大肌肌腱。 外旋肌需切开部分,十字切开暴露的髋关节囊,将股骨颈、股骨头、小转子充分暴露。 股骨颈截骨,置入股骨柄,并将髋关节复位,对稳定性、活动度进行检查,满意后关闭切口。观察组行DAA,协助患者取平卧位,切口作在髂前上棘远端3 cm 并向外3 cm 处, 长度7~8 cm,进入Smith-Petersen 间隙。 对股外侧动脉升支的血管束进行结扎或电灼, 将阔筋膜张肌与股直肌间的筋膜层切开,充分暴露关节囊前方的脂肪,对股直肌下方筋膜进行松解,露出髋臼前方间隙,将腹侧关节囊切除使骨折线暴露。在股骨小转子上约1 cm 处截骨,之后将股骨头取出。 为显露股骨距,患侧下肢摆放成“4”字,并切除关节囊组织,松解后方软组织,露出股骨。 使用刮匙刮开髓腔,髓腔用髓腔矬磨矬,磨矬满意后,将股骨柄置入,并置入合适的假体,逐层缝合,结束手术。
1.4 观察指标 (1) 两组手术及术后恢复情况比较,包括手术时间、出血量、术后1 d 疼痛程度、独立行走时间。 疼痛程度采用视觉模拟评分法(VAS)[4]评估,总分10,分值越高疼痛越严重。(2)两组髋关节功能评分比较,采用Harris 髋关节功能评分[5]评估,总分100 分,评分与髋关节功能呈正比,于术前、术后6 个月进行评估。(3) 两组并发症发生情况比较,两组深静脉血栓、感染、压疮、假体松动等并发症发生情况。
1.5 统计学分析 采用SPSS22.0 统计学软件分析处理数据,计量资料以()表示,采用t检验;计数资料以%表示,采用χ2检验;P<0.05 为差异有统计学意义。
2 结果
2.1 两组手术及术后恢复情况比较 两组出血量比较,差异无统计学意义(P>0.05),观察组手术时间较对照组长,独立行走时间较对照组短,术后1 d疼痛评分低于对照组, 差异有统计学意义(P<0.05)。 见表 1。
表1 两组手术及术后恢复情况比较()
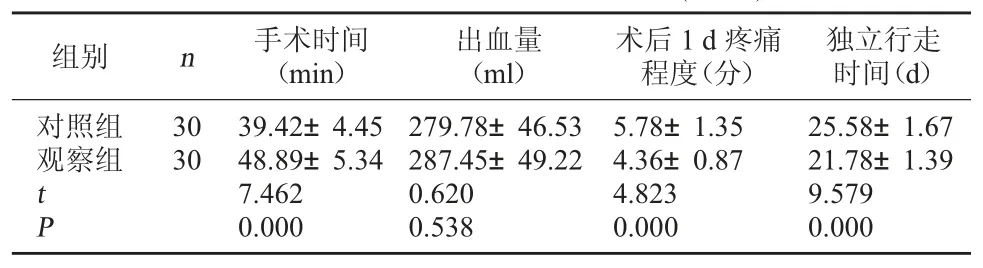
表1 两组手术及术后恢复情况比较()
独立行走时间(d)对照组观察组组别 n 手术时间(min)出血量(ml)术后1 d 疼痛程度(分)30 30 tP 39.42±4.45 48.89±5.34 7.462 0.000 279.78±46.53 287.45±49.22 0.620 0.538 5.78±1.35 4.36±0.87 4.823 0.000 25.58±1.67 21.78±1.39 9.579 0.000
2.2 两组髋关节功能评分比较 术前两组髋关节评分比较,差异无统计学意义(P>0.05);术后两组髋关节功能评分均升高,且观察组高于对照组,差异有统计学意义(P<0.05)。 见表 2。
表2 两组髋关节功能评分比较(分,)
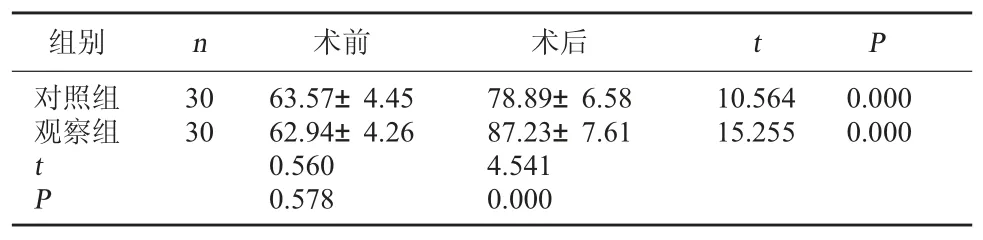
表2 两组髋关节功能评分比较(分,)
组别 n对照组观察组30 30 10.564 15.255 0.000 0.000 tP术前 术后 t P 63.57±4.45 62.94±4.26 0.560 0.578 78.89±6.58 87.23±7.61 4.541 0.000
2.3 两组并发症发生情况比较 观察组并发症发生率为 3.33%(1/30),低于对照组的 26.67%(8/30),差异有统计学意义(P<0.05)。 见表3。
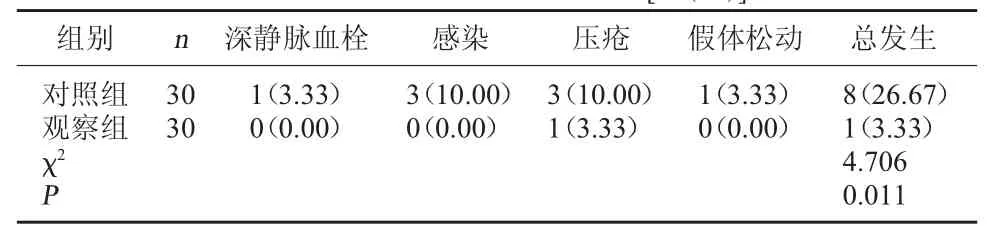
表3 两组并发症发生情况比较[例(%)]
3 讨论
单侧股骨颈骨折好发于高龄群体,因患者年龄较大常伴有骨质疏松及生理功能减退,既往临床治疗时多建议保守治疗,但保守治疗需长期卧床休养,骨折端愈合不良,治疗效果较差[6]。 近些年,随着手术经验不断积累,人工股骨头置换术适应证不断扩大,高龄患者严格把控适应证也能获得较好效果,手术安全较高[7]。 人工股骨头置换术手术入路较多,各有利弊,而寻找理想的入路方法尤为重要。
Mis-PLA 通过髋关节侧后方进行手术操作,操作简单, 能够在直视下置换股骨头, 手术所需时间短,治疗效果确切,是人工股骨头置换术常用的入路方式。 但该入路方式在手术过程中会对髋关节周围肌肉造成不同程度的损害,术后疼痛更加明显,且缝合后关节处于伸直位,后方组织较为松弛,术后活动时会牵拉术区组织,增加张力,加剧疼痛,影响患者术后康复锻炼的开展[8]。 DAA 是近些年人工股骨头置换术常用的入路方式,能够减轻臀小肌、臀大肌肌腱损伤,术后疼痛轻,利于患者术后恢复。 本研究结果显示,两组出血量比较,差异无统计学意义。 与对照组相比, 观察组手术时间较长, 独立行走时间较短,疼痛评分、并发症发生率较低,髋关节功能评分较高。 表明高龄单侧股骨颈骨折患者人工股骨头置换术中采用DAA 效果更佳,利于减轻术后疼痛,降低并发症发生,促进髋关节功能恢复,缩短患者术后行走时间。分析其原因为,高龄单侧股骨颈骨折治疗的关键在于缩短卧床时间,降低并发症发生,最大程度恢复髋关节功能[9]。DAA 切口位于髋关节前侧,术中操作相对复杂,手术时间长于Mis-PLA,但出血量并未明显增多,可见DAA 入路过程中对周围肌肉、血管、组织损伤小,患者术后疼痛程度减轻,能够尽早展开功能锻炼,降低并发症发生,从而缩短独立行走时间,促进髋关节功能恢复[10]。
综上所述,与Mis-PLA 相比,高龄单侧股骨颈骨折患者人工股骨头置换术中采用DAA 有利于患者术后恢复,减轻疼痛程度,减少并发症发生,髋关节功能恢复更好,值得推广应用。

