腹腔镜胃穿孔修补术的临床应用及疗效观察
汤建康
(广州市中西医结合医院普通外科,广东 广州,510800)
胃穿孔是普通外科常见的急腹症,起病急、病情变化快、并发症多,需及时进行有效治疗,否则会危及患者生命。目前随着抑酸、保护胃黏膜药物的广泛应用,且药物作用靶点越来越进步,胃穿孔发病率较以往有明显降低,少部分发病时间短、穿孔微小的患者,通过禁食、留置胃肠减压、灌肠、应用抑酸药等方法可使穿孔自行闭合。然而,绝大部分患者病情较重,需及时进行外科手术治疗。目前治疗胃穿孔的手术方式有传统开腹修补术与腹腔镜下修补。本研究分析67例胃穿孔修补术患者的临床资料,以探讨腹腔镜手术治疗急性胃穿孔的应用价值及临床疗效。
1 资料与方法
1.1 临床资料 回顾分析2016年1月至2020年12月我院收治的67例胃穿孔患者的临床资料,35例行腹腔镜胃修补术的患者纳入研究组,32例行传统开腹胃修补术的患者设为对照组。两组患者一般资料差异无统计学意义(P>0.05),具有可比性,见表1。

表1 两组患者一般资料的比较
1.2 纳入与排除标准 纳入标准:(1)根据病史、症状、体征、腹部平片或腹部CT检查结果及术中探查所见确诊;(2)疑似胃癌穿孔,术中快速冰冻病理切片检查予以排除;(3)临床资料及随访资料完整。排除标准:(1)幽门梗阻或出血;(2)有腹部手术史,存在腹腔镜探查禁忌;(3)术后无法获得随访。
1.3 手术方法 两组术前均留置胃管及导尿管,预防性使用抗生素。研究组:采用全麻,患者取仰卧位,头高脚低。脐上缘做1 cm弧形切口,穿刺建立CO2气腹,压力维持在13 mmHg。穿刺10 mm Trocar,置入腹腔镜,循序探查,初步排除其他脏器病变。在腹腔镜直视下分别于左、右锁骨中线与肋缘交界处下方穿刺5 mm Trocar。体型肥胖的患者,在右锁骨中线、右腋中线与脐水平线交界处穿刺5 mm Trocar。置入腹腔镜器械,首先吸净腹盆腔脓液,清理脓苔,找到穿孔位置,以7号丝线间断全层缝合穿孔,依据穿孔直径可缝合3~4针;或用倒刺线连续全层缝合;穿孔较小时可“8”字缝合,确认穿孔关闭后,将附近游离网膜覆盖并缝扎固定。疑似胃恶性溃疡穿孔患者,取穿孔边缘组织行术中快速冰冻病理切片检查。再次探查十二指肠、空回肠及结肠,排除肠穿孔。用大量温生理盐水冲洗腹盆腔,脓液较多、脓苔较重时,加用甲硝唑注射液冲洗,吸净后留置盆腔引流管,撤除腹腔镜及器械,轻轻挤压腹部经Trocar排尽腹腔内残余CO2,缝合戳孔。对照组:全麻后,经上腹正中切口进入腹腔,吸净脓液,清理脓苔,找到穿孔后用7号丝线间断全层缝合或倒刺线连续全层缝合,同样以附近游离大网膜覆盖并缝扎固定,放置盆腔引流管,洗净腹盆腔脓液后关腹。两组除常规行胃穿孔修补术治疗外,术后均规范行抗溃疡及抗幽门螺杆菌治疗,3个月后复查胃镜并随访,嘱患者养成良好的生活习惯,以降低胃穿孔复发率。
1.4 观察指标及效果评价 比较两组术中出血量、手术时间、胃肠功能恢复时间、住院时间等临床指标。术后每隔6~8 h听诊一次腹部,若闻及肠鸣音且每分钟超过2次,或家属及患者能明确术后肛门第一次排气时间,均提示胃肠功能恢复;比较两组术后肺部感染、切口感染、盆腔脓肿等并发症发生率。行胸片、腹部B超,结合患者术后是否存在发热、腹痛等症状明确上述并发症的诊断。
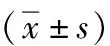
2 结 果
研究组术中出血量、手术时间、术后胃肠功能恢复时间、住院时间均优于对照组,差异有统计学意义(P<0.05)。两组术后肺部感染、盆腔脓肿的发生率差异无统计学意义(P>0.05);研究组术后切口感染率低于对照组(P<0.05)。见表2。

表2 两组患者手术相关指标的比较
3 讨 论
胃穿孔是胃溃疡的严重并发症,与患者饮食、生活习惯有重要关系,患者因弥漫性腹膜炎常腹痛剧烈,伴恶心呕吐等症状。弥漫性腹膜炎是因胃内容物流入腹腔,引起化学性腹膜炎,数小时后细菌大量繁殖,产生内毒素,被人体吸收,引起全身性炎症反应[1-2],严重时可导致感染性休克,威胁患者生命。因此对胃穿孔的治疗应快速有效。胃穿孔绝大部分需手术治疗,传统手术方式有开腹修补术、迷走神经切断术、胃大部切除术[3],随着人们思想观念的改变,患者希望得到损伤小、康复快的治疗,腹腔镜技术可达到此预期。腹腔镜胃修补术疗效确切;但需要注意的是,有研究表明[4],因腹腔镜手术中缺乏术者与病变器官的直接接触,仅依据视觉与经验判断溃疡的良恶性,可能增加胃恶性溃疡穿孔的漏诊。因此临床中,需重视术中冰冻病理快速检查的作用,确诊为胃癌穿孔时,应根据肿瘤大小、部位、形态、分化程度、浸润程度决定手术方式,可选择单纯修补术后腹腔内灌注化疗、修补后行二期根治性手术、穿孔修补加胃空肠吻合术、胃癌根治术等[5]。
本研究结果显示,研究组术中出血、手术时间、术后胃肠功能恢复时间、住院时间、术后切口感染发生率均优于对照组(P<0.05);术后肺部感染、盆腔脓肿的发生率差异无统计学意义(P>0.05)。不同于开腹探查的大切口,腹腔镜手术戳孔小,切口失血量少,镜下可比较全面而直观地探查腹腔内情况,如存在腹腔内粘连,可直视下分离粘连,解剖清晰,对周围正常组织器官影响较小,出血量少;而开腹手术切口较大,腹腔内探查存在一定盲区,分离粘连的组织器官时容易出血,造成术中出血量增多,手术时间也会随之延长。腹腔镜下修补对患者胃肠道的刺激较小,利于患者术后胃肠道功能的快速恢复。研究表明,腹腔镜手术不会过度影响人体胃内激素分泌[6],因此患者术后肠鸣音恢复较快,肛门排气排便较传统开腹修补术提前,可早期进食,促进神经内分泌反馈调节,患者短时间内可下床活动,肺部感染减少,术后切口的恢复也较美观[7-8]。而开腹修补术因切口大,术后疼痛较明显,患者常因惧怕切口疼痛不愿早期下床活动,导致患者卧床时间增加,肺部感染率上升,恢复较慢,住院延长。本研究中,两组肺部感染、盆腔脓肿的发生率差异无统计学意义,可能与两组患者年龄相对较轻有关。与对照组相比,研究组术后切口感染率更低。因传统开腹手术切口大,腹腔内存在严重感染、大量脓液时,切口污染几乎是不可避免的。腹腔镜修补术在腹腔内密闭空间操作,避免腹腔内容物暴露于体外,操作过程中只有器械与组织器官接触,避免了术者手套、纱布与之直接接触,且无开腹手术中腹壁拉钩的创伤影响,切口小,被腹腔内脓液污染的机会大大减小,也不会因手术切口过大引起人体应激反应,加之Trocar的保护,切口感染率低于开腹手术,这与王健等[9]的研究结果一致。腹腔镜下操作还可避免腹腔滑液的过度丢失,防止术后胃肠粘连[10]。因此患者胃肠道恢复较快,术后肠粘连发生率较低。此外,腹腔镜下清晰广阔的手术视野更利于腹盆腔的冲洗。冲洗时用大量温生理盐水,脓液较重时加甲硝唑注射液,可变换患者体位,认真仔细冲洗腹腔内各部位,尤其膈下、结肠旁沟、盆腔等处,动作轻柔,保护好肠管,利于肠蠕动的早期恢复,减少术后腹胀等不适。然后于盆腔放置引流管,沿腹壁右侧戳孔引出,保持引流管通畅。彻底的腹盆腔冲洗及通畅的引流对于减少腹盆腔脓肿的发生具有重要意义。
手术应注意:(1)若患者生命体征不稳定、休克、重要器官功能障碍,或存在幽门梗阻等情况,不建议行腹腔镜手术[11];(2)腹腔内CO2气腹压力宜控制在13 mmHg左右,过高会促使腹腔内细菌及毒素扩散;(3)腹腔内探查应有序进行,以减少漏诊;(4)怀疑恶性溃疡穿孔时,应取穿孔边缘组织送术中冰冻病理快速检查,手术方式根据病理结果确定;(5)缝合时应从穿孔边缘>0.5 cm的正常组织内垂直进入,丝线间断全层缝合或倒刺线连续全层缝合,对于<0.5 cm的穿孔可采用“8”字缝合法,简单快速;>0.5 cm的穿孔有学者采用反手连续缝合法[12],其缝合时间、出血量均少于间断缝合法;(6)术后规范抗溃疡及抑酸药物治疗4~6周[13],3个月后复查胃镜并随访。
综上所述,腹腔镜胃修补术对于治疗胃溃疡穿孔具有创伤小、对人体生理功能影响小、并发症发生率低、住院时间短、康复快等优势,具有较好的临床疗效。

