Bondy改良乳突根治术联合软壁式外耳道重建治疗上鼓室胆脂瘤的临床观察
王 高 蒙玉号 邱朝鸿 苏 璟 石圣鹏
(融水苗族自治县人民医院耳鼻喉科,广西融水苗族自治县 545300)
中耳胆脂瘤是耳鼻咽喉科的常见病,其治疗以手术为主[1]。上鼓室胆脂瘤是中耳胆脂瘤的一种类型,病变范围较局限,患耳鼓膜紧张部通常结构完整,听力相对较好,手术的目标是彻底清除病灶,避免疾病复发,最大限度地保留或提高听力。《中耳炎临床分类和手术分型指南(2012)》[2]明确指出,Bondy改良乳突根治术是治疗中耳病变的主要术式之一,适用于胆脂瘤病变局限于上鼓室并向鼓窦乳突发展,而中鼓室良好、听骨链完整无需重建的患者。Bondy改良乳突根治术属于开放性手术,手术操作方便,病灶清除彻底,但因切除外耳道后壁,中耳腔的容积变小,形成了新的浅鼓室,使鼓膜有效振动面积变小,听力改善不理想[3]。上鼓室胆脂瘤患者行Bondy改良乳突根治术后通常还要行耳甲腔成形术,术后外耳道丧失正常形态和自净功能,需定期清理痂皮,且乳突创面肉芽增生,愈合时间延长,可能再度感染流脓。近几年来我们在Bondy改良乳突根治术的基础上,采用耳后带蒂肌骨膜瓣软壁式修复外耳道治疗上鼓室胆脂瘤,效果满意。现将结果报告如下。
1 资料与方法
1.1 一般资料 回顾性分析我科2018年3月至2020年6月收治的32例(32耳)上鼓室胆脂瘤患者的临床资料。纳入标准:患者患耳有反复流脓(或不流脓)、听力不同程度下降病史;纯音测听检查提示传导性聋或混合性聋,耳内镜检查显示上鼓室内陷囊袋及胆脂瘤,鼓膜松弛部穿孔,紧张部正常;符合中华医学会耳鼻咽喉头颈外科分会2012年制订的中耳炎分类标准中中耳胆脂瘤的诊断标准;术前薄层CT检查证实病变位于上鼓室,或者同时累及鼓窦,但未侵犯乳突,术中观察确认胆脂瘤病变均局限于上鼓室,术中探查听骨链完整,中、下鼓室无病变,咽鼓管通畅。排除既往有患耳手术史或合并其他疾病患者。将患者随机分成观察组和对照组,各16例。对照组男10例、女6例,年龄14~65(36.42±9.32)岁,病程3~15(9.25±1.15)年,气骨导差为(20.83±6.73)dB,气导听阈 (28.13±10.52)dB HL;观察组男9例、女7例,年龄16~68(35.76±9.24)岁,病程5~19(9.31±1.12)年,气骨导差为(19.72±5.62)dB,气导听阈 (29.22±9.61)dB HL。两组患者的性别、年龄、病程等一般资料比较,差异无统计学意义(均P>0.05),具有可比性。
1.2 手术方法 所有患者均在全身麻醉下手术,手术由同一术者进行。常规耳后做“C”形切口,切开皮肤、皮下组织,取相对较大颞肌筋膜做鼓膜修补材料。
1.2.1 对照组 采用经典的Bondy改良乳突根治术,取颞肌筋膜以内置法修补鼓膜,并做耳甲腔成形术,将外耳道皮瓣向后铺于乳突腔内,用碘仿纱条填塞术腔及外耳道,缝合耳后切口。
1.2.2 观察组 在Bondy改良乳突根治术的基础上,联合耳后带蒂肌骨膜瓣软壁式重建外耳道。具体方法:分别沿颞线及乳突尖水平做深达乳突皮质表面的切口,分离骨膜,在外耳道后壁做一带蒂“U”形肌骨膜瓣,向前方掀起肌骨膜瓣至外耳道后壁,于距鼓环6 mm处做平行于骨性外耳道后壁的切口,显微镜下将外耳道鼓膜瓣向前下方翻开,并用一小棉片压迫固定。上撑开器充分显露骨性外耳道后壁及鼓膜,从筛区磨骨切开鼓窦,向前开放上鼓室,使乳突轮廓化,断桥,在彻底清除病变的同时,尽量保留骨性外耳道后上壁。清理上鼓室、鼓窦胆脂瘤和肉芽组织,探查中、下鼓室无病变后,用生理盐水反复冲洗术腔2次,取颞肌筋膜以内置法修补鼓膜,将外耳道皮肤鼓膜瓣复位,耳后肌骨膜瓣置于已削低的骨性外耳道后壁乳突侧及植入颞肌筋膜内侧,乳突腔内填满含地塞米松的明胶海绵以固定肌骨膜瓣,复位外耳道后壁皮肤,用可吸收缝线在皮肤切口缝两针,外耳道内填塞碘仿纱条,乳突腔放置引流管,缝合耳后切口,加压包扎。
1.3 术后处理 术后予抗生素治疗5 d,7 d后耳后切口拆线,2周后取出术腔及外耳道填塞的碘仿纱条,并定期换药。
1.4 观察指标 随访6~12个月,检测患者0.5~4 kHz的听阈值,分别记录术前及术后末次随访的听力检测结果,计算气导听阈及气骨导差值,评估患者听力情况。记录随访期间鼓膜愈合及胆脂瘤复发情况。比较两组术后干耳时间和术后6个月干耳发生率。
1.5 统计学方法 采用SPSS 19.0统计学软件进行数据分析,计量资料以均数±标准差(x±s)表示,组间比较采用t检验;计数资料以例数(n)与百分率(%)表示,组间比较采用χ2检验。以P<0.05为差异有统计学意义。
2 结 果
2.1 手术前后气导听阈及气骨导差比较 术前,两组患者的气导听阈与气骨导差比较,差异无统计学意义(均P>0.05)。术后,对照组患者的气导听阈与气骨导差较术前差异无统计学意义(均P>0.05),观察组气导听阈与气骨导差下降显著,且明显低于对照组(均P<0.05)。见表1。
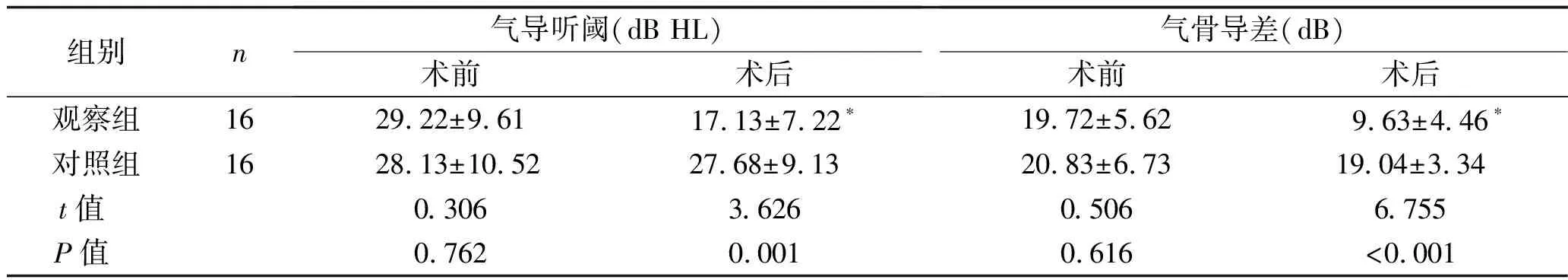
表1 两组患者手术前后气导听阈及气骨导差比较 (x±s)
2.2 鼓膜愈合及胆脂瘤复发情况 随访期间两组患者鼓膜均愈合,观察组全部患者外耳道形态正常,无内陷,鼓膜半透明或略浑浊;对照组5例鼓膜不同程度内陷。两组均无胆脂瘤复发。
2.3 术后干耳时间及术后6个月干耳发生率比较 观察组患者术后干耳时间显著短于对照组,差异有统计学意义(P<0.05);观察组术后6个月干耳发生率高于对照组,差异有统计学意义(P<0.05)。见表2。
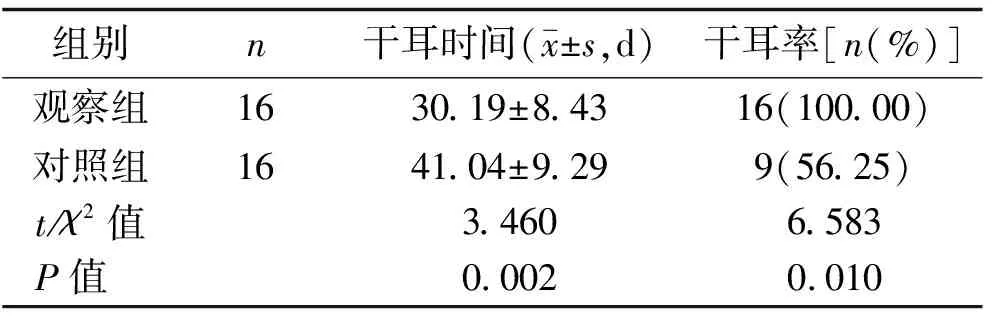
表2 两组患者术后干耳时间及术后6个月干耳发生率比较
3 讨 论
对于中耳乳突病变患者,在彻底清除病灶的同时,最大限度地保留中耳及外耳道解剖结构和生理功能,维持或者提高患者听力已成为治疗的共识[4-5]。上鼓室局限性胆脂瘤通常采用经典的Bondy改良乳突根治术式[6],其通过切除外耳道后壁、鼓窦、上鼓室外侧壁,中鼓室独立成腔并经咽鼓管与外界通气引流,形成乳突、鼓窦、外耳道三位一体向外耳道口开放的术腔[2]。该术式可以为术者提供较大的术野,确保彻底清除病灶,且术后可早期发现胆脂瘤复发情况,再感染率低。但术中将颞肌筋膜直接铺于上鼓室内侧壁,鼓膜移植物与听小骨及上鼓室内壁粘连,导致鼓室含气容积缩小。中耳鼓室容量变化模型分析认为,中耳鼓室容量减小,听力损失增加[7]。同时手术切除外耳道及上鼓室外侧壁,术后外耳道和乳突形成一大腔,失去外耳道对部分声波的共振作用[8],且术腔易结痂及感染,需要定期清理,干耳时间慢,给患者带来极大不便。此外,由于乳突腔扩大,原耳道口相对变小,需行耳甲腔成形术,术后留下欠美观的外耳道口,且易产生耳鸣及眩晕[9-10]。
本研究在Bondy改良乳突根治术的基础上,采用耳后带蒂肌骨膜瓣修复外耳道后壁及上鼓室外侧壁,使外耳道与乳突腔分开,形成新的鼓室,术后中耳鼓室含气容积较传统Bondy改良乳突根治术大。该术式在解剖学上保留鼓沟和外耳道的完整性,维持中耳正常的通气引流,解剖结构和生理功能上更接近一个正常中耳[11],可有效提高听力。本研究结果显示,对照组手术前后气导听阈与气骨导差均无明显改变,能保留原有的听力;观察组术后气导听阈与气骨导差均显著下降(均P<0.05),听力提高明显。观察组术后干耳时间显著短于对照组,术后6个月干耳发生率显著高于对照组(均P<0.05)。随访期间两组患者均无胆脂瘤复发,观察组患者的软壁外耳道虽然是软组织重建,但愈合后并不软,外耳道后上壁形态良好,无内陷,鼓膜半透明或略浑浊,而对照组5例鼓膜不同程度内陷。
综上所述,Bondy改良乳突根治术联合软壁式外耳道重建技术,是开放术式向完壁术式的转变,其既能彻底清除病灶,避免复发,又可保留外耳道皮肤完整性,术后保证一定的中耳鼓室含气容量,听力恢复良好,具有创面小、术后恢复迅速、听力提高、干耳率高且干耳时间短等优点。但是,根据胆脂瘤的囊袋内陷形成学说[12],软壁式耳道成形术后是否再发胆脂瘤,仍有待进一步的长期临床观察。

