一例肾细胞癌脑转移患者的5次MDT:“量体裁衣” 的个体化诊疗模式
刘芃昊,王月坤,连 欣,何家琳,梁乃新,李永强,斯晓燕,王汉萍,张 力,有 慧,程 欣,张晓波,赵大春,马文斌,王 裕
中国医学科学院 北京协和医学院 北京协和医院 1神经外科 2放疗科 3胸外科 4泌尿外科 5呼吸与危重症医学科 6放射科 7核医学科 8病理科
1 病历简介
患者男性,56岁,主诉“间断头痛半年,发现左顶叶侧脑室后角占位1月余”。
1.1 现病史
2016年,患者于外院检查时发现右肾占位,最大径约3 cm,行腹腔镜右肾根治术,术后病理回报肾透明细胞癌(clear cell renal cell carcinoma,CCRCC)Ⅲ级,侵犯被膜,区域坏死,肾门血管及输尿管残端未见癌灶。术后患者恢复良好,规律随诊复查。2018年6月,患者出现无明显诱因的头痛,未经特殊诊治,症状逐渐加重,伴随定向力障碍、右侧躯体及额面部感觉异常,右侧躯体轻度运动障碍。2018年12月,行颅脑MRI检查发现左顶叶侧脑室后角占位,大小约33 mm×29 mm×27 mm,周围可见大片组织水肿。进一步行正电子发射断层显像/计算机体层成像(positron emission tomography/computed tomography,PET/CT)检查,显示左顶叶侧脑室占位最大标准摄取值(maximum standard uptake value,SUVmax)为17.6,提示高代谢病灶。此外,PET/CT发现右肺下叶基底段多发异常代谢增高结节,SUVmax为17.4,两处病灶均考虑恶性可能。为行颅内占位切除术,患者于2019年1月7日收住北京协和医院神经外科。
1.2 既往史
患者否认高血压、冠状动脉粥样硬化性心脏病、糖尿病等慢性病史,否认肝炎、结核、伤寒、疟疾等传染病史,否认除右肾根治术外其他重大手术、外伤及输血史,否认药物、食物过敏史。
1.3 个人史及家族史
患者吸烟40余年,平均每天1包;饮酒40余年,平均每天6两。适龄婚育,育有2子,配偶及儿子均体健。否认肿瘤及其他遗传性疾病家族史。
1.4 入院查体
体温 37.0 ℃,脉搏 95 次/min,呼吸 20次/min,血压 112/83 mm Hg(1 mm Hg=0.133 kPa),血氧饱和度 97%。腹软,未及明显包块,无压痛、反跳痛及肌紧张,肝脾肋下未触及;右侧胁腹部可见一长约5 cm的手术横切口瘢痕及数个小切口瘢痕;全身无水肿。心肺听诊无异常,各瓣膜区未闻及杂音及病理性心音。颅神经查体发现右侧面部感觉减退、右肩耸肩无力,其余无特殊。右侧上、下肢肌张力增高,肌力3级,左侧上、下肢肌张力及肌力均正常。
1.5 诊疗经过
入院后完善超声心动图及肺功能检查,提示主动脉根部增宽,左心室舒张功能减低(射血分数正常),肺功能正常,双下肢深静脉未见明显血栓。完善腹盆增强CT检查,提示右肾术后改变、右肺下叶空洞伴多发结节影,肝左叶小血管瘤可能,肝多发囊肿。颅脑增强MRI+灌注成像(perfusion imaging,PWI)提示左顶叶交界区不均匀强化占位,大小约36.9 mm×30.2 mm,病灶周围组织大片水肿(图1A)。奥曲肽显像+断层融合显像提示,左顶叶病灶生长抑素受体表达稍增高。结合患者病史,考虑CCRCC脑转移可能性大,右肺下叶结节生长抑素受体表达轻度增高,性质待定。
2019年1月14日,患者在神经导航下行左顶叶占位切除术,过程顺利。术后病理回报:左顶叶病灶考虑肾细胞癌(renal cell carcinoma,RCC)脑转移瘤(图2);免疫组化结果显示:ALK-D5F3(-),CgA(-),CDX- 2(-),Ki- 67指数(5%),Syn(-),PSA(-),PAX- 8(+),CK20(-),CK7(-),NapsinA(-),P40(-),P63(-),TTF- 1(-),ALK-D5F3(NC)(-),AE1/AE3(+)。术后患者恢复良好,生命体征平稳,颅脑MRI提示左顶叶占位切除后改变,中线略向右移(图1B)。患者右侧上、下肢肌力恢复至5级,无其他不适主诉,于2019年1月21日出院。

图 1 患者手术前、后颅脑MRI影像学改变

图 2 患者左顶叶占位术后病理组织形态符合肾细胞癌脑转移瘤
2 第一次多学科讨论
2018年12月14日,患者因CCRCC合并可疑脑转移及肺转移,接受北京协和医院肿瘤MDT团队第一次会诊。
2.1 胸外科
患者为中年男性,存在CCRCC病史,并接受根治性手术。本次因新发头痛就诊,颅脑MRI检查发现左顶叶侧脑室后角占位。此外,发现右肺下叶多发占位,PET/CT表现为高代谢,提示病灶恶性可能较大。患者肾癌病史明确,病灶来源首先考虑CCRCC,不排除原发性肺癌的可能。该患者存在长期吸烟史,且年龄较大,属于肺癌发病的高危人群,需针对肺部病灶完善胸部增强CT,同时建议就诊介入治疗科,完善经皮肺部肿物穿刺活检,以进一步明确肺部病灶来源。
2.2 放射科
该患者以头痛起病,颅脑MRI提示左顶叶侧脑室后角可见一直径约30 mm的病灶, 周围可见大片长T2水肿信号。全身PET/CT显示左顶叶病灶为高代谢状态,SUVmax为17.6,考虑为恶性;同时右肺下叶后基底段出现多发代谢异常增高结节,最大约6 mm×14 mm,SUVmax为17.4,同样考虑恶性可能。但为明确肺部病灶性质,仍需进一步行影像学检查。
2.3 神经外科
该患者出现多发占位,其中左顶叶侧脑室后角占位引起头痛症状。患者存在明确的CCRCC病史,根据影像学特点考虑颅内病灶为肾癌转移灶的可能性较大。但由于肺部与颅内病灶同时出现,因而不除外原发性肺癌脑转移的可能,故颅内病灶来源并不明确。根据美国国立综合癌症网络(National Comprehensive Cancer Network,NCCN)指南[1],建议对患者肺部病灶进行穿刺活检,同时针对颅内病灶进行脱水、降颅压等对症处理。
3 第一次讨论后处理
2018年12月,患者遵照MDT讨论方案,于外院行经皮肺部肿物穿刺活检,病理提示为不典型类癌,Ki- 67指数为20%。2019年1月9日,行胸部增强CT检查,提示右肺下叶空洞伴多发结节影,不除外恶性可能。
4 第二次多学科讨论
4.1 神经外科
患者外院肺穿刺病理结果提示为不典型类癌,Ki- 67指数高,提示肺部病灶为原发性肺癌的可能性较大。由于颅内病灶来源仍不明确,且患者出现明显的头痛症状,根据NCCN指南[1- 2],考虑进行颅内病灶切除术,以达到明确诊断、缓解症状和根治性治疗的目的。
4.2 胸外科
肺神经内分泌肿瘤的发病率占原发性肺癌的25%,而肺类癌仅占2%左右[3]。不典型类癌患者的年龄较典型类癌高,多见于轻度吸烟者。肺类癌临床表现多无症状,极少数患者出现类癌综合征(如库欣综合征)表现,或皮肤潮红、腹泻、哮喘等[3];影像学表现通常为非特异性,诊断以病理学检查为主;治疗方面,肺类癌对放化疗不敏感,而手术治疗效果好,对于不能耐受手术的患者可采取内镜治疗及其他局部治疗,目前系统治疗(如生长抑素类似物、靶向治疗)多处于临床试验阶段,缺乏前瞻性研究数据[4]。虽然该患者外院病理结果回报为不典型类癌,但临床表现仍存在疑惑。首先,从发病率来看,肺类癌的可能性较低;其次,患者无任何肺类癌的相关临床表现,与肺类癌的一般特点不符。因此,需进一步完善奥曲肽显像,以明确肺部占位性质。
4.3 病理科
该患者外院肺穿刺病理报告为不典型类癌。肺类癌常为分化良好的肿瘤,平均Ki- 67指数为3.7%~18.8%,以5%为界可以很好地区分肺类癌患者的预后水平[5]。本例患者Ki- 67指数较高,与肺类癌的一般病理表现不完全一致。
4.4 放射科
肺原发癌以腺癌最多见,影像学上与肺转移癌存在部分差异,CT可表现为各种密度影,后期亦可因缺血而发展为空洞坏死。而肺类癌的CT表现通常为非特异性,最常见表现为圆形、周围型肺结节,增强后可有强化、钙化表现,对于细胞学或组织病理学高度怀疑为肺类癌的患者,建议行功能影像学检查,如生长抑素受体显像等[4]。肺转移癌以实性转移为主,可有分叶,密度多均匀,形成空洞较少见[6]。该患者肺穿刺活检病理学提示为肺类癌,复查胸部CT提示肺部结节存在空洞,不符合肺转移癌的特征,因此建议行奥曲肽显像,完善功能影像学评估。
5 第二次讨论后处理
2019年1月,患者行奥曲肽显像,提示颅内左上部生长抑素受体表达稍增高,进一步断层融合显像提示左顶叶侧脑室生长抑素受体表达增高团块影,结合病史,考虑为CCRCC脑转移可能性大;右肺下叶基底段结节、团块影生长抑素受体表达轻度增高,性质待定。2019年1月14日,患者于我院行神经导航下左顶叶占位切除术,术后病理回报为CCRCC脑转移,免疫组化结果见“1.5诊疗经过”。
6 第三次多学科讨论
6.1 神经外科
2019年2月15日,开展第三次MDT会诊。术后1个月,患者右下肢感觉及运动障碍均明显改善,生活可自理。复查颅脑MRI,提示术后残腔周围实质性水肿范围较之前缩小,左侧侧脑室受压程度明显减轻,中线居中。术后患者颅内病灶部位残腔及水肿恢复良好。
6.2 泌尿外科
目前,颅内病灶术后恢复良好,建议予以舒尼替尼治疗。舒尼替尼是一种多靶向酪氨酸激酶(如VEGFR- 1,VEGFR- 2,VEGFR- 3,PDGFR-α,PDGFR-β,KIT,Flt- 3等)抑制剂,具有较好的抗血管生成作用,在转移性RCC中可作为一线用药[7]。临床研究中,虽然舒尼替尼对患者总生存期无显著影响,但可显著延长转移性肾癌患者的无进展生存期[7]。此外,在进展期RCC患者中,舒尼替尼作为新辅助化疗药物亦具有较好的治疗潜能,可缩小肿瘤原发灶,并有助于进一步手术干预[8]。
6.3 呼吸与危重症医学科
胸部CT提示,右肺下叶占位大小约38 mm×24 mm,牵拉胸膜,恶性可能大。奥曲肽显像+断层融合显像提示团块呈现高表达状态,部分支持肺部病灶来源为类癌的可能[4],但缺乏直接的病理诊断证据。建议患者入住北京协和医院肺癌中心,通过病理检查进一步确认程序性死亡配体1(programmed death-ligand 1,PD-L1)的表达水平以明确免疫治疗的可能性;另外,评估考虑行肺部占位切除术、射频治疗及放射治疗。
7 第三次讨论后处理
2019年2月25日,患者入住北京协和医院呼吸与危重症医学科肺癌中心接受进一步诊治,完善相关实验室检查:白细胞 4.24×109/L,血小板184×109/L,血红蛋白130 g/L,尿常规、便常规、肝肾功能均未见异常。心肌标志物检查为阴性,鳞状上皮细胞癌特异性抗原1.6 μg/L,其余肿瘤标志物未见异常。经皮肺穿刺获取病理标本不足,无法进行病理诊断。住院期间予以对症支持治疗。
8 第四次多学科讨论
2019年3月1日,开展第四次MDT会诊。患者PET/CT显示肺部占位为高代谢状态,病理提示为不典型类癌,Ki- 67指数为20%,符合手术指征,建议考虑手术切除肺部病灶,以明确病理类型,指导下一步治疗。
9 第四次讨论后处理
2019年3月26日,患者收住北京协和医院胸外科。于2019年3月28日行全麻下胸腔镜右肺下叶切除及淋巴结清扫术,术后病理提示右肺下叶病灶为RCC肺转移瘤(图3),免疫组化结果显示:PAX- 8(+),AE1/AE3(+),CD10(+),CK7(-),RCC(-),Vimentin(+),CgA(-),Ki- 67指数(10%),TTF- 1(-),Syn(-)。术后患者恢复良好,生命体征平稳,拔除胸腔闭式引流管后,复查胸部X线示肺复张良好,于2019年4月2日出院。
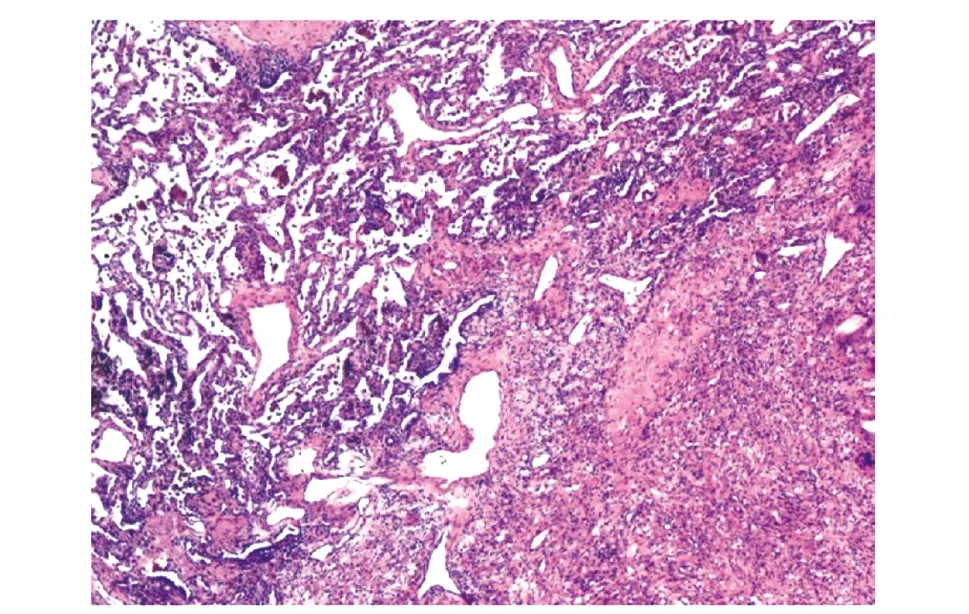
图 3 患者右肺下叶病灶术后病理形态符合肾细胞癌肺转移瘤(HE,×10)
2019年5月7日,患者复查颅脑MRI,提示颅内病灶残腔周围及右颞叶多发新发占位,内含出血成分,周围脑组织大片水肿,右侧侧脑室受压,中线略向左移动,考虑CCRCC脑转移复发可能(图4A)。
10 第五次多学科讨论
10.1 神经外科
患者颅脑MRI显示残腔周围及右颞叶多发占位,伴出血及大片水肿。临床特点上,CCRCC脑转移瘤常表现为瘤内出血及周围大片水肿带,该患者表现与之相符。研究表明,存在多处转移灶的RCC患者颅内病灶无复发时间约为6个月[9],而该患者从确诊脑转移瘤至出现颅内新发转移灶的时间刚好为6个月。从影像学表现、临床特点及病程方面考虑患者转移瘤复发可能性大,目前不宜行手术治疗。
10.2 泌尿外科
针对颅内新发病灶,目前不宜行手术治疗,建议予以阿西替尼治疗。阿西替尼是一种口服二代酪氨酸激酶抑制剂,常作为治疗转移性RCC的二线用药[10]。一项Ⅲ期临床研究显示,对于经过一轮系统化治疗后失败的进展期RCC患者,分别给予阿西替尼与索拉菲尼(RCC的传统一线用药)治疗,阿西替尼组与索拉菲尼组相比虽无延长患者总生存期的证据,但无进展生存期却显著提高,该研究直接推动阿西替尼在此类患者群体中的获批使用[11]。该患者在手术及系统性治疗后出现肿瘤复发,符合阿西替尼的受益人群特点,因此可考虑使用阿西替尼维持治疗。
10.3 放疗科
RCC脑转移瘤具有放疗抵抗的特点,尤其是全脑放疗,效果远不如其他原发部位转移而来的肿瘤[12]。但立体定向放疗相较全脑放疗具有一定优势,可有效延长患者的生存期,且全脑放疗与立体定向放疗联合使用亦有协同效果[13]。针对该患者,既往未接受过全脑放疗,建议行全脑与立体定向联合放疗。
11 第五次讨论后处理
患者随后开始阿西替尼治疗,5 mg/次,每天2次。2019年7月,行全脑放疗,总剂量为50 Gy,分10次进行,每周3次。2019年11月4日,复查颅脑MRI,提示左顶叶及右颞叶病灶获得显著改善,水肿范围明显减小(图4B)。

图 4 患者阿西替尼治疗及放疗前、后颅脑MRI影像学改变
12 最终诊断
右肾CCRCC(Ⅲ级,侵犯被膜)
左顶叶转移瘤
右肺下叶后基底段转移瘤
左顶叶残腔周围及右颞叶转移瘤
13 长期随访
2019年9月,患者出现无明显诱因的左侧肩痛,未经特殊诊治。2019年10月,患者出现头痛、腹泻及手足散在皮疹,并逐渐加重。2020年1月4日,患者复查颅脑MRI,提示右颞叶病灶稍增大,其余同前;复查PET/CT,提示左侧肩胛骨和右侧上臂肌肉软组织高代谢,考虑转移瘤可能。2020年3月,开始行信迪利单抗治疗,同时配合阿西替尼对症支持治疗。2020年4月,患者已维持使用信迪利单抗1个月,症状略有加重,主要表现为食欲不振、体力下降、骨痛及便血,影像学未见明确进展及复发。其中便血考虑为阿西替尼相关不良反应,停药后症状有所缓解,但其余症状无明显改善,仍予以对症支持治疗。2020年5月,患者因肿瘤进展、全身多脏器衰竭病逝。
14 讨论
该患者因CCRCC起病,行根治性手术后2年内同时发现肺部及颅内占位。由于肺部病变性质不明(原发性或继发性),进一步处理存在诸多困扰。针对该患者,北京协和医院组织神经外科、呼吸与危重症医学科、泌尿外科、放疗科、胸外科、肿瘤内科等多学科专家,同MDT专科护士及随访管理团队组成脑转移瘤MDT团队,经5次会诊讨论,确定最佳诊疗方案,在衡量诊断必要性和治疗并发症的前提下有序对病灶进行处理,诊治过程充分体现了MDT的个体化诊疗优势,整体治疗效果较好(图5)。
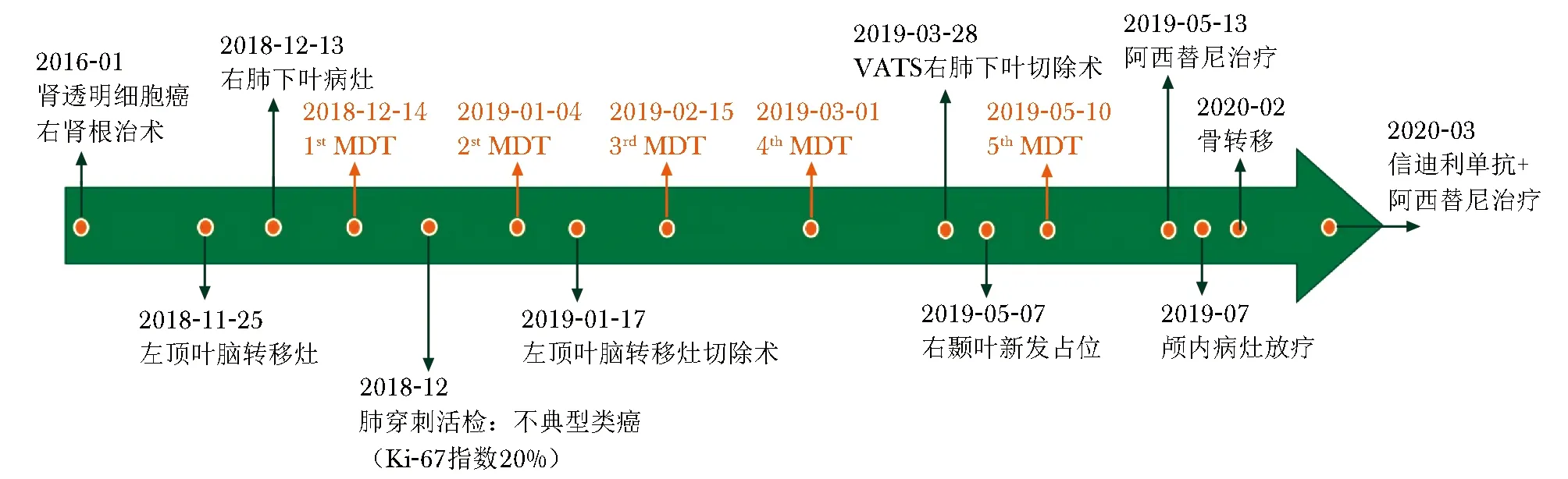
图 5 患者的整体诊疗过程
RCC在男性肿瘤中位居第6位,中国发病率为3.8/10万[14]。高达17%的患者在诊断时已出现远处转移,其中脑转移的发生率达12%[15]。研究显示,肾癌脑转移患者的中位生存期为8.4个月[9],而该患者生存期已超过18个月,相比多系统RCC脑转移患者的历史数据,治疗效果更好。
颅内病灶诊断方面,除考虑脑转移瘤外,还需与颅内原发性肿瘤(如胶质瘤)、脑脓肿、脑出血灶等进行鉴别。PET/CT提示左顶叶存在高代谢病灶,MRI提示病灶边界清楚且伴大片组织水肿,结合患者既往有CCRCC病史,且同时发现肺部占位病变。因此,基于影像学检查及病史,考虑脑转移瘤可能性大。
治疗方面,由于患者同时存在多处占位,在肿瘤来源不明的情况下冒然进行外科干预或放化疗可能对患者造成较大的创伤,且治疗效果亦无法保证,因此该患者的治疗难点在于如何以最小的创伤换取患者的最大获益。第一次MDT讨论时,在肺部和颅内病灶性质不明的情况下,对肺部病灶进行穿刺活检,创伤相对较小,因此诊疗的重心在于明确肺部病变性质,从影像学、病理学等角度明确肺部病灶来源,这对于颅内病灶性质也有一定提示意义。经皮肺穿刺病理显示为不典型类癌,假设病理结果准确且无异质性的前提下,颅内占位来源存在3种可能:肾源性、肺源性、颅内原发性肿瘤。
第二次MDT讨论则从颅内病灶入手,通过奥曲肽显像明确类癌性质,必要时切除病灶。奥曲肽显像+断层融合显像提示颅内病灶为肾癌转移瘤的可能性大。NCCN指南指出,出现明显症状的脑转移瘤患者优先推荐手术[2],因此对颅内病灶采取积极的处理方案。术后病理提示占位为RCC来源。至此颅内病灶已明确,而肺部病灶性质显得更加扑朔迷离,MDT团队第三次讨论时建议追查病理,由于前次肺穿刺获取病理标本量不足,无法明确诊断,因此考虑手术切除肺部病灶。
第四次MDT讨论请胸外科会诊,考虑手术切除肺部病灶,术后病理证实为RCC肺转移瘤,且免疫组化标志物与颅内病灶基本一致。关于肺部占位活检及组织病理差异,可考虑肿瘤的异质性。既往有研究证明,肺癌组织中存在明显的组织病理以及分子病理异质性[16],虽然目前尚未对RCC肺转移组织的异质性进行研究,但基于肿瘤转移的“种子-土壤理论(seed and soil hypothesis)”,即肿瘤细胞从原位组织脱离,经循环系统的筛选和运输迁移至转移部位并种植,转移灶由多系肿瘤细胞发展而来,因而存在高度异质性[17- 18]。此外,病理阅片亦存在偏差的可能。Daboul等[19]报道1例曾接受肾占位切除术的患者,其病理诊断为RCC,10年后患者皮下及肺部出现转移灶,但病理结果却提示为转移性类癌;再回顾该患者的病理标本,发现其存在类癌特征的组织学特点,同时兼有RCC的病例特点(如长索条状排列)。因此,本例患者亦不排除病理诊断存在偏差的可能。
多学科协作方面,该患者的诊疗方案是成功的,其治疗时间窗明显缩短,从初诊颅内占位至手术治疗时长为7周,从初诊肺部占位至手术治疗时长为15周,从初诊脑转移瘤复发至靶向治疗、放疗时长分别为1周、9周。随着紧密的MDT会诊讨论,患者的治疗依从性亦明显提高。就该患者而言,治疗依从性是影响其后续治疗效果的关键因素,是医疗团队制定治疗决策、监控病程及评估治疗效果等的重要基础。因此,MDT团队在制定医疗决策及医患沟通过程中,要充分考虑患者依从性因素,从而制定有效且符合患者医疗外需求的决策。
MDT的优势在于可以打破科室界限,为疑难复杂的系统性疾病提供更加精准、个体化、且符合循证医学理念的治疗建议。就一线治疗方案而言,目前靶向治疗是转移性肾癌的主导,如高剂量白细胞介素- 2、酪氨酸激酶抑制剂、干扰素α、mTOR抑制剂等;免疫治疗作为新兴的治疗方法,已成为肿瘤治疗领域的一大研究热点,亦具有一线治疗方案的潜能。Ⅲ期临床试验研究指出,对于中、高风险的转移性肾癌患者,纳武单抗及伊匹单抗联合免疫疗法相较于靶向药物舒尼替尼,具有更长的应答时间和更高的应答率[20- 22]。此外,研究人员积极探索其他联合免疫治疗方案,在纳入多系统肿瘤的Ⅰ/Ⅱ期ECHO- 202/KEYNOTE- 037试验中,针对吲哚胺2,3-二氧化酶(indoleamine 2,3 dioxygenase,IDO)的免疫检查点抑制剂与派姆单抗的联合疗法正在积极开展中,已发布的中期结果指出了值得关注的问题,即80%的患者出现不同程度的药物不良反应,且联合疗法显著高于单一药物治疗[23]。2020年3月的一篇网状荟萃分析显示,对于转移性肾癌,免疫治疗(派姆单抗或阿维鲁单抗)联合阿西替尼是相对有效的治疗方案[24]。该患者的治疗方案为信迪利单抗联合阿西替尼,其治疗时间早于荟萃分析的发表时间。
本文报道一例经5次MDT会诊的肾癌脑转移、肺转移患者,其诊疗过程较为复杂,涉及多系统疾病,且肺穿刺活检病理结果与最终手术病理结果不符,颅内占位切除术后再度出现复发病灶。采用多学科协作的诊疗模式,MDT团队在保证最小创伤的前提下,选择合适的诊疗方案,循证地处理患者的各系统疾病,充分展现了多学科协作在疑难重症病例诊治中的独特优势地位。
15 专家点评
北京协和医院神经外科 王裕副教授
神经系统是恶性肿瘤的常见转移部位,约30%的实体瘤发生颅内转移[25],一旦出现颅内转移,其中位生存期为6~14个月左右[26],患者的生存质量和生存期将受到极大影响。脑转移瘤患者的治疗往往涉及多个专业,如何最大限度地进行多学科协作,让患者得到及时有效的治疗显得非常重要。
该患者具有明确的肾癌病史,规律随诊,此次在未出现明显功能障碍时便及时就诊,虽然肺部及颅内已出现多发病灶,但为临床医生提供了足够的讨论及处理时间。具体诊疗过程主要存在3个难点:(1)如何在创伤最小的情况下明确肺部及颅内病灶来源;(2)如何在肺穿刺活检病理与预期不符、指向性不明的前提下进一步推进患者的诊疗决策;(3)如何在颅内病灶再次复发而手术时机不佳时,为患者提供循证医学支持的有效临床决策。仅靠临床某一专科医师很难恰当解决这些问题,且转诊过程耗时耗力,甚至会错过最佳治疗时机,而MDT诊疗模式体现出了多学科协作的优势和必要性。
针对该患者,北京协和医院肿瘤MDT团队开展了5次会诊,充分发挥各专科优势,在各个关键决策时间点为患者提供最合适的诊疗建议。此外,MDT团队中有专人对患者进行跟踪随访,确保其有效执行诊疗决策,并及时了解患者的诊疗困难和病情变化,适时调整治疗方案,显著提高了患者的依从性及诊疗的有效性。这些隐性环节在病案报道中无法完整体现,却是保证MDT高效进行的必要条件。
除为患者提供诊疗措施外,MDT团队还对患者的个体化治疗结果进行深入分析讨论。该患者肺部穿刺病理结果与临床判断不符,且后来亦证明其与手术切除的肺部病理结果存在偏差, MDT团队对此进行了详细讨论,并对患者的整体诊疗记录进行了认真回顾,这些宝贵的资源既可用于临床教学,亦有助于医疗团队诊疗经验的积累。
作者贡献:刘芃昊负责文章撰写、修订及患者随访;王月坤负责案例收集、随访;连欣、何家琳、梁乃新、李永强、斯晓燕、王汉萍、张力,有慧,程欣,张晓波,赵大春,马文斌,王裕均为北京协和医院肿瘤MDT团队成员,负责患者的诊治策略及病情讨论,提供文章修改建议;王裕进行文章审核、修订。
利益冲突:无

