骨髓增生异常综合征细胞遗传学特征与临床的关系
邓琳,刘文,3,李英,3,张月阳,魏婷,唐陶,刘青松,2
(1.川北医学院医学检验系;川北医学院附属医院,2.产前诊断中心;3.检验科,四川 南充 637000)
骨髓增生异常综合征(myelodysplastic syndrome,MDS)是一组异质性的克隆性造血干细胞疾病,特点是髓系细胞发育异常,表现为无效造血,外周血细胞减少,高风险向急性髓系白血病(acute myeloid leukemia,AML)转化。目前,尚无诊断MDS的金标准。染色体核型异常在MDS中表现特异,且与预后密切相关,在诊断中占据了重要地位;而骨髓病态造血导致一个或多个谱系血细胞减少是MDS的基本特征,常用作为诊断的主要指标[1-2]。本研究通过回顾性分析MDS患者染色体核型及骨髓病态造血特点,并结合临床特征和预后积分系统评价,旨在探讨MDS患者细胞遗传学改变及其与病态造血、临床特点的关系,为临床诊断、病情及预后评估等提供参考依据。
1 资料与方法
1.1 一般资料
选取2017年1月至2019年11月川北医学院附属医院诊治的61例MDS患者为研究对象,按照有无染色体核型异常分为核型正常组(n=34)和核型异常组(n=27)。核型正常组中,男性18例,女性16例;平均年龄(58.91±14.68)岁。核型异常组中,男性13例,女性14例;平均年龄(63.33±14.79)岁。两组患者一般资料比较,差异无统计学意义(P>0.05)。
1.2 方法
1.2.1 诊断及预后分层 MDS诊断参照中国诊断与治疗指南(2019版)[2]的标准;预后分层分别采用MDS国际预后积分系统(IPSS)及修订国际预后积分系统(IPSS-R)[2]评估:IPSS分为低危、中危-1、中危-2和高危;IPSS-R分为极低危、低危、中危、高危和极高危。
1.2.2 染色体检测 肝素抗凝骨髓标本,短期培养制备染色体。G显带后分析中期染色体分裂象(每个标本≥20个),并以《人类细胞遗传学国际命名体制(ISCN,2016)》进行描述:≥3个独立的核型异常定义为复杂核型(Complex Karyotype,CK)[3]。
1.2.3 骨髓象病态造血观察 骨髓片行瑞氏-姬姆萨混合染液染色及细胞铁染色,显微镜低倍视野判断骨髓增生程度,油镜对有核细胞进行分类计数,观察粒红巨三系病态造血情况。
1.3 观察指标
(1)MDS患者染色体核型;(2)MDS患者预后各分层染色体异常核型检出率;(3)外周血象:采用全自动血细胞分析仪(sysmex XE2000)检测,包括中性粒细胞(Neutrophils,NEU)、血红蛋白(hemoglobin,HB)、血小板(platelet,PLT)等;(4)患者生存期及死亡率:生存期指确诊至死亡时间或至随访终点。
1.4 统计学分析
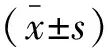
2 结果
2.1 MDS患者染色体核型
61例MDS患者中,核型异常有27例(44.3%),其中复杂核型8例(29.6%)。异常核型分析显示,单纯数目异常10例(37.0%),单纯结构异常11例(40.7%),数目及结构异常同时存在6例(22.2%);5号染色体异常8例(29.6%)。见表1和图1。

表1 8例复杂核型患者检测结果

2.2 MDS患者预后各分层染色体异常核型检出率比较
61例患者中有1例因临床资料收集不齐未作预后分层。34例核型正常和26例核型异常患者IPSS预后分层高危分别为0例(0.0%)和6例(23.1%),IPPSS-R预后分层高危和极高危分别为10例(29.4%)和20例(76.9%);60例患者IPSS及IPSS-R预后各分层染色体异常核型检出率比较,差异有统计学意义(P<0.05),且危险度越高,检测率越高(P<0.05)。见表2。
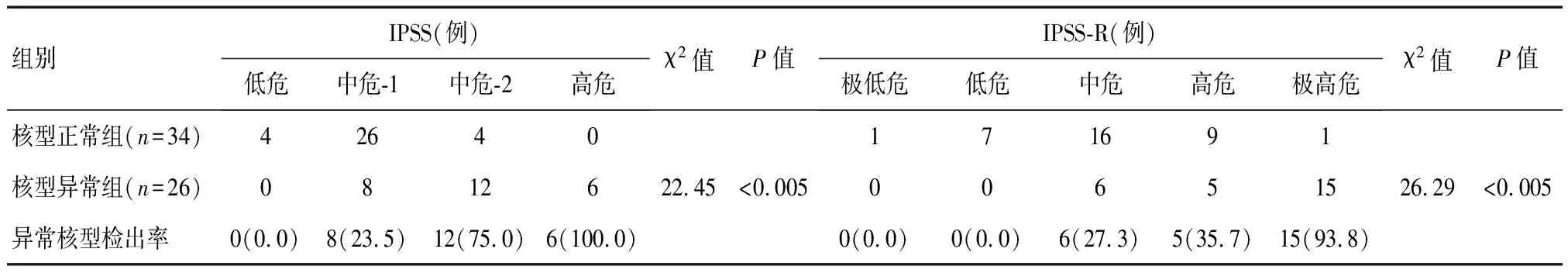
表2 MDS患者预后各分层染色体异常核型检出率比较[n(%)]
2.3 核型正常组与核型异常组外周血象比较
核型异常组NEU、PLT低于核型正常组(P<0.05),三系细胞减少患者比例高于核正常组(P<0.05)。表3。
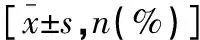
表3 核型正常组与核型异常组外周血象比较
2.4 MDS患者骨髓病态造血表现
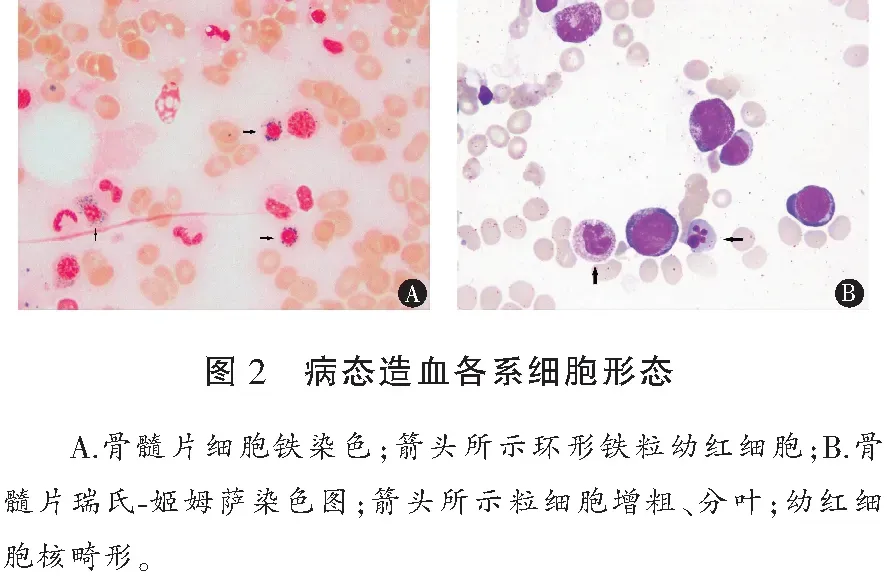
本研究有1例未收集到骨髓涂片结果。60例中存在病态造血48例(80%),其中单系病态造血27例(56.3%),主要以红系为主;两系病态造血10例(20.8%);三系病态造血11例(22.9%)。核型异常组与核型正常组单系、两系、三系病态造血患者比例比较,差异无统计学意义(P>0.05)。病态造血骨髓细胞形态中,红系表现为巨幼样变(46.7%)、环形铁粒幼细胞(16.7%)、核型异常(畸形核30.0%、双核20.0%、多核11.7%、核碎裂10.0%、核出芽8.3%、花瓣核8.3%);粒系表现为核型异常(畸形核1.7%、双核6.7%、核分叶不良8.3%等)、胞浆颗粒减少(10.0%)、胞浆颗粒增粗(10.0%)、Auer小体(5.0%)、核浆发育不平衡(5.0%);巨核系表现为小巨核(8.3%)、单圆核(6.7%)、多圆核(11.7%)、畸形血小板(3.3%)等。与染色体核型正常组比较,8例复杂核型更易出现红系巨幼样变(P=0.045)和核畸形幼红细胞(P=0.020)。见图2。
2.5 核型正常组与核型异常组患者生存期及死亡率比较
在有效追踪的42例患者中,核型正常和核型异常患者进展为AML各5例;在有效回访的36例患者中,核型异常患者(n=16)的中位生存期短于核型正常患者(n=20)(Z=5.187,P<0.05);截止随访结束,核型异常患者死亡率10例(62.5%),核型正常患者死亡率9例(45.0%),核型异常患者的死亡率高于核型正常患者(χ2=24.34,P<0.05)。见图3。

3 讨论
MDS是一组细胞遗传学特征、形态学表现、临床病程有明显异质性的骨髓疾病。研究[4]证实,核型是评估MDS预后最重要的参数之一。在本研究中,染色体核型异常的发生率为44.3%,与文献[5]报道大致相同。患者主要表现出克隆性染色体异常,以缺失、单体或三体多见,其中5号染色体异常检出率最高,其次为8号染色体、7号染色体、20q-,与Gangat等[6- 7]的报道基本一致。单纯del(5q)在西方人MDS患者中最常见,其后是+8,-Y,del(20q)和-7[8-9];而我国相关研究则显示8号染色体异常最为多见,其次为7号、5号、20号[10],可能与纳入的样本量差异有关。但IPSS和IPSS-R预后积分均显示,危险度越高,染色体异常的检出率越高。
血细胞减少通常为MDS患者首诊的主要原因。本研究结果显示,核型异常的MDS患者更易发生白细胞和血小板减少,尤其是当三系血细胞减少时,核型异常的发生率明显增加,提示在血细胞减少患者中,异常核型的检出对MDS的诊断具有重要价值[11]。血细胞减少源自骨髓病态造血,本研究对比各系病态造血与核型异常的关系发现,复杂核型患者更易出现多种病态造血表现。目前普遍认为,MDS病态造血细胞更易来源于恶性克隆细胞[12],本研究结果也证明了这一观点。虽然病态造血可作为MDS诊断指标之一,但并非其特有[13],因为可能骨髓细胞在尚未出现或不出现病态造时,细胞遗传学就已经发生了与MDS相关的畸变。本研究也发现,有2例存在染色体异常患者并未表现病态造血,提示染色体异常的出现可能早于形态异常,这对MDS的早期诊断具有重要意义。
中位生存期和死亡率通常用来评价恶性疾病的转归,本研究通过长期随访跟踪发现,伴有核型异常的MDS患者生存期短于核型正常患者,与已有报道[11]相符。但由于样本量及有效随访相对不多,本研究未对各染色体异常类型进行分类评估,无法验证染色体异常类型与预后的关系相关性结论[14-15],后续将扩大样本量继续研究。有研究[6]报道,异常核型患者进展为白血病的倾向高于正常核型患者,而本研究并未显示出有明显差异(P>0.05),可能与本研究样本量小、追踪时间短及异常核型死亡率高导致数据丢失有关。
综上,骨髓染色体核型检测对MDS患者的病情评估、预后及转归等均有重要意义,复杂核型与红系病态造血关系密切。

