放射治疗对隐匿性乳腺癌患者预后价值的SEER数据库分析
杨宏伟,李芳芳,侯令密,樊莉,刘瑞,何灵丽,陈茂山
(四川省遂宁市中心医院 1.乳腺甲状腺外科 2.手术室,四川 遂宁 629000;3.川北医学院附属医院 乳腺甲状腺外科,四川 南充 637000)
隐匿性乳腺癌(occult breast cancer,OBC)是指以淋巴结或其他部位转移性乳腺癌为首发表现,临床体检和影像学检查均未检出乳腺内原发癌灶的特殊类型乳腺癌[1-2]。OBC早在1907年由Halsted首次报道,属乳腺癌的一种少见类型,占新诊乳腺癌的0.3%~1.0%[3-6]。由于OBC缺乏大样本临床研究,在诊断和治疗上缺乏统一标准。目前,由于OBC患者乳房内无检出病灶,局部治疗方式存在较大争议,其中放射治疗能否对患者带来生存获益尚不清楚[7]。美国国立癌症研究所的癌症监测、流行病学和结局(the Surveillance,Epidemiology,and End Results,SEER)数据库是美国恶性肿瘤登记的权威数据库,该数据库详细记录1973年以来美国部分州县大量患者的发病、病理、治疗及预后等信息[8-9]。SEER数据库具有样本量大、资料全面等特点,且有较为完整的随访数据,为少见类型肿瘤的大样本分析提供可能[9]。本文回顾性分析美国SEER数据库中2004—2015年诊断为OBC的病例资料,旨在探讨放射治疗的预后价值。
1 资料与方法
1.1 资料采集
本研究采用SEER*Stat v8.3.5软件从SEER数据库中提取经病理确诊为OBC患者的病例资料,数据库更新日期为2018年11月。
1.2 纳入和排除标准
纳入标准:⑴性别女;⑵年龄不限;⑶经病理确诊为乳腺癌腋窝淋巴结转移;⑷诊断年份为2004—2015年;⑸肿瘤TNM分期为T0N1-3M0期。排除标准:⑴多源性肿瘤;⑵生存数据不全者。最终693例患者纳入研究。
1.3 研究指标
提取资料包括:患者的诊断年份、诊断年龄、种族、婚姻状态、肿瘤位置、组织学分级、雌激素受体(estrogen receptor,ER)、孕激素受体(progesterone receptor,PR)、人表皮生长因子受体2(human epidermal growth factor receptor 2,HER-2)、肿瘤TNM分期、外科手术方式、化疗、放疗、生存时间及生存结局等资料。采用国际抗癌联盟/美国癌症联合会(Union for International Cancer Control/American Joint Committee on Cancer,UIJJ/AJCC)第6版解剖分期系统对病例进行肿瘤TNM分期[10]。激素受体(hormone receptor,HR)包括ER和PR,HR阳性定义为ER或PR中任一受体为阳性[11]。
1.4 预后分析
本研究研究终点为乳腺癌特异生存期(breast cancer-specific survival,BCSS)和总生存期(overall survival,OS)。本研究BCSS定义为诊断至随访截止或因乳腺癌死亡的时长(月),非乳腺癌相关死亡和失访患者数据作为删失数据;OS定义为诊断至随访截止或任何病因死亡的时长(月)。
1.5 统计学处理
纳入病例根据是否接受放疗划分为放疗组和未放疗组。计量资料以中位数及四分位数间距(interquartile range,IQR)表示,分类数据以频数方式表示。采用χ2检验或Fisher确切检验(双尾)比较放疗组与未放疗组患者间分类数据差异的显著性。生存分析采用Kaplan-Meier法和Logrank检验。采用多因素Cox比例风险模型评估影响患者预后的独立因素。数据分析由Stata 13.0/MP软件完成。P<0.05为差异有统计学意义。
2 结果
2.1 纳入病例特征
693例OBC 患者中位年龄58岁(IQR:50~68岁)。放疗组366例(52.8%),未放疗组327例(47.2%)。肿瘤TNM分期为II期432例(62.3%),III期261例(37.7%)。ER 阳性352例(50.8%),阴性272例(39.3%),不详69例(10.0%)。PR阳性232例(33.5%),阴性379例(54.7%),不详82例(11.8%)。纳入患者中,311例(44.9%)接受乳房手术,553例(79.8%)进行化疗。两组患者的婚姻状态、淋巴结分期、TNM分期、ER与PR状态以及有无化疗等方面存在差异(均P<0.05)(表1)。
2.2 OBC 患者预后分析
中位随访59 个月(IQR:28~98 个月)。放疗组366 例中死亡54 例(14.8 %),其中乳腺癌相关死亡38 例(10.4%);未放疗组327 例中死亡86 例(26.3 %),其中乳腺癌相关死亡56 例(17.1%)。放疗组与未放疗组估算的5年BCSS 分别为89.33%(95%CI=85.17%~92.38%)和82.08%(95%CI=76.83%~86.24%),Log-rank检验显示两组差异有统计学意义(χ2=7.33,P=0.007);估算的5年OS 分别为87.75%(95%CI=83.16%~90.80%)和75.75%(95%CI=70.12%~80.47%),Log-rank检验显示两组差异有统计学意义(χ2=15.61,P<0.001)。
经Log-rank检验,放疗(P=0.007)、淋巴结分期(P<0.001)、TNM分期(P<0.001)、ER状态(P<0.001)和PR状态(P=0.003)与患者BCSS有关,放疗(P<0.001)、年龄(P<0.001)、肿瘤位置(P=0.008)、淋巴结分期(P<0.001)、TNM分期(P<0.001)、ER状态(P=0.001)、PR状态(P=0.005)和化疗(P=0.002)与患者OS 有关(表2)。预后多因素C o x 回归分析结果显示,行放射治疗与否、淋巴结分期和激素受体状态是患者BCSS的独立影响因素,行放射治疗与否、年龄、淋巴结分期和激素受体状态是患者OS的独立影响因素(均P<0.05)(表3)。放射治疗能明显提高OBC患者的BCSS(HR=0.46,95%CI=0.30~0.70,P<0.001)和OS(HR=0.47,95%CI=0.33-0.67,P<0.001)(图1)。
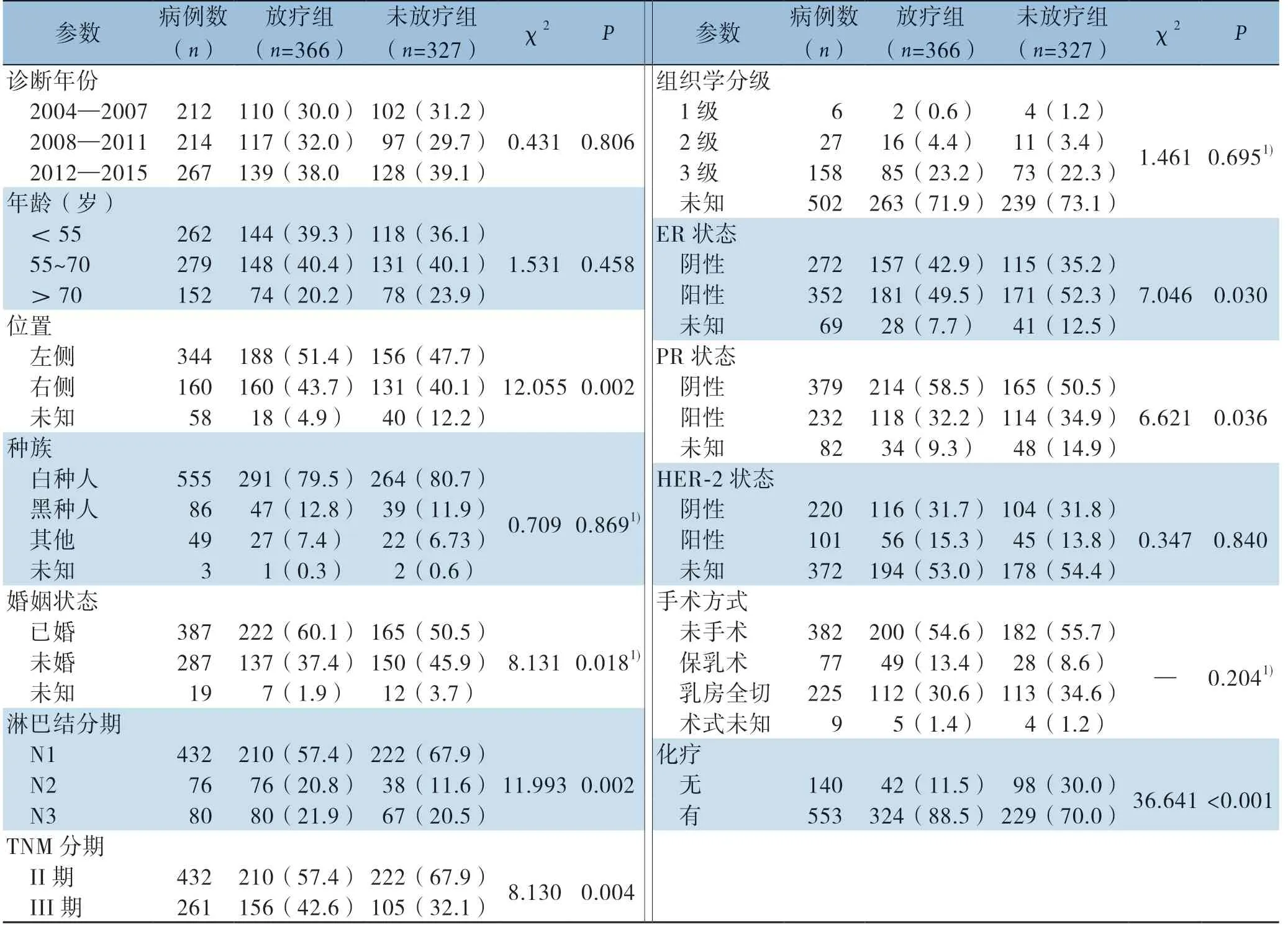
表1 放疗与未放疗OBC 患者临床病理特征比较[n(%)]Table 1 Comparison of clinicopathologic features between OBC patients with and without radiotherapy[n(%)]
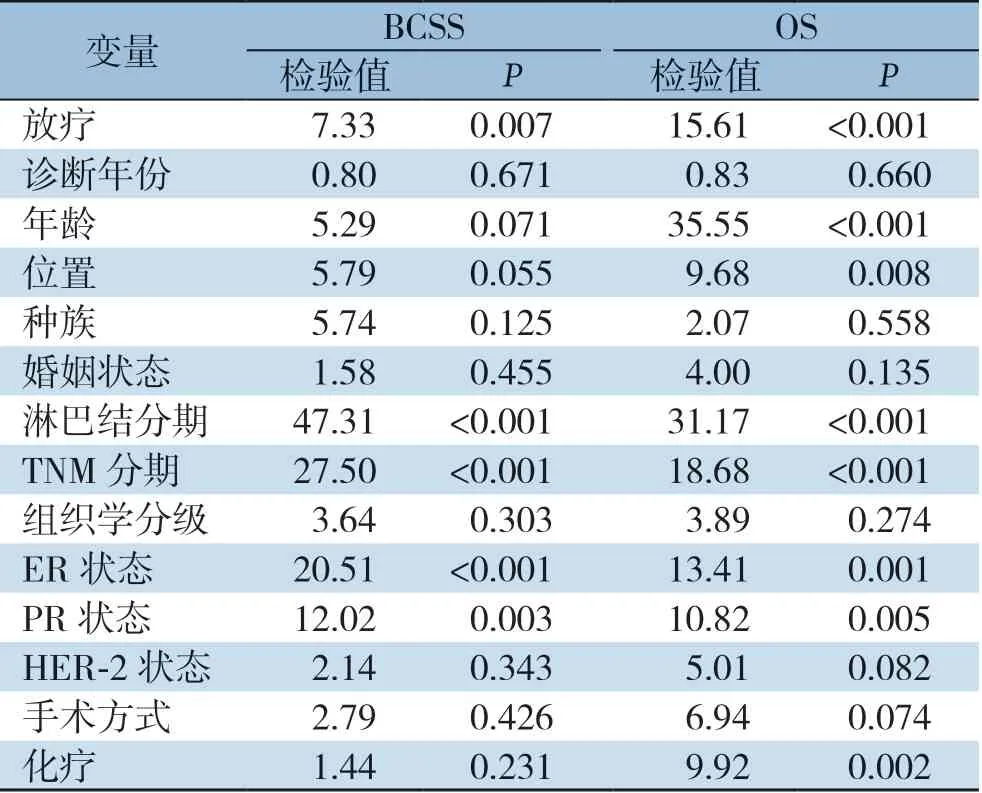
表2 OBC 患者BCSS 和OS 的单因素Log-rank 检验Table 2 Univariate Log-rank test for BCSS and OS in OBC patients
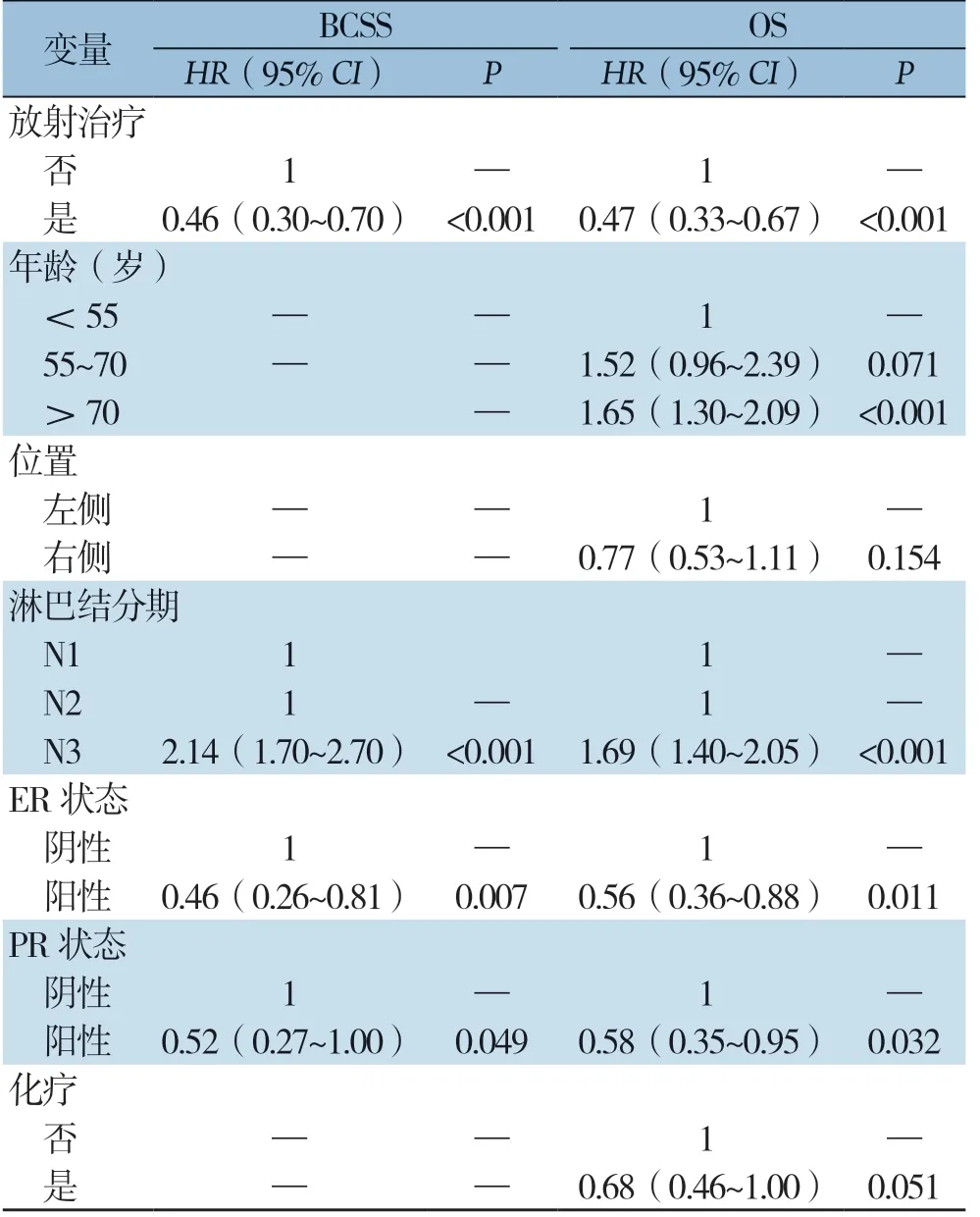
表3 OBC 患者BCSS 和OS 的多因素Cox 回归分析Table 3 Multivariate Cox regression analysis of BCSS and OS in OBC patients
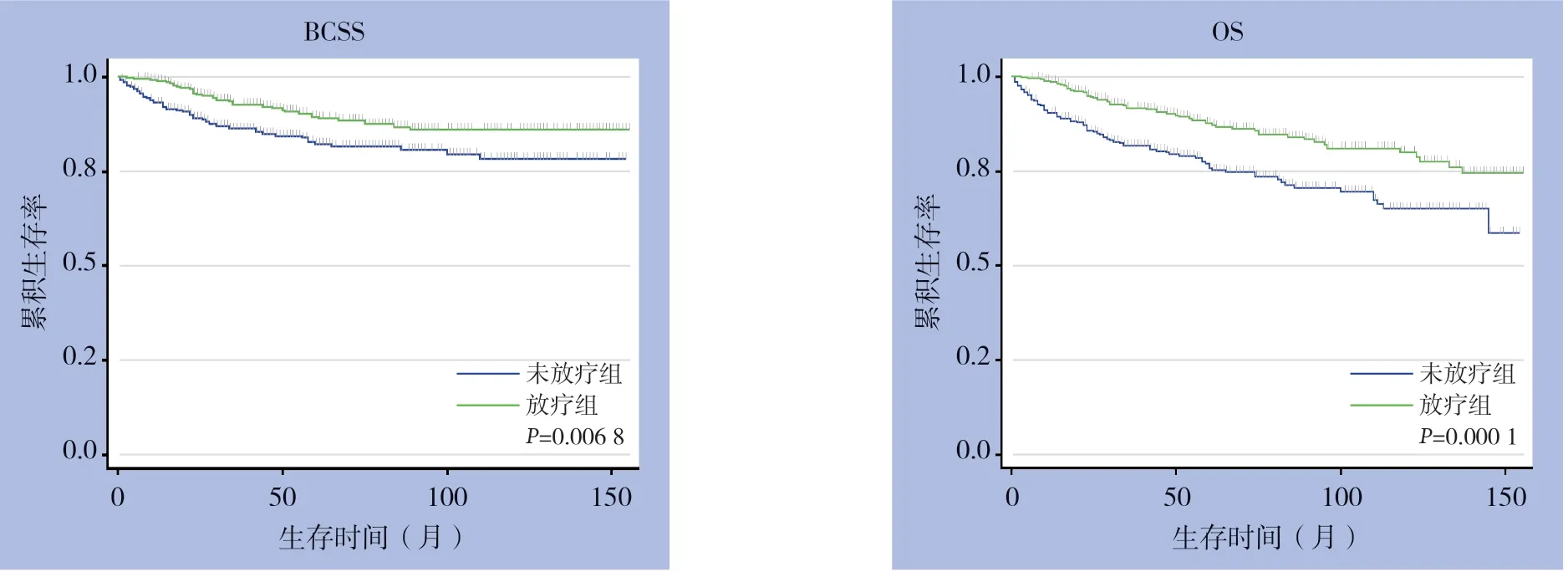
图1 OBC 患者的BCSS 与OS 曲线Figure 1 BCSS and OS curves of OBC patients
2.3 放疗在不同亚组患者中的价值
根据患者临床病理特征将病例划分为不同亚组,采用多因素Cox比例风险模型评估放疗对不同亚组患者BCSS和OS的影响。分析显示,放疗能提高年龄70岁以下、肿瘤位于左侧、白种人、激素受体阴性、HER-2阳性、乳房未手术及接受化疗亚组患者的BCSS,且不受婚姻状态的影响;放疗能改善白种人、淋巴结N1/N3期、组织学3级、ER或PR状态阴性、未手术及接受化疗的亚组患者的OS,且不受年龄、肿瘤位置、婚姻状态的影响(表4)。
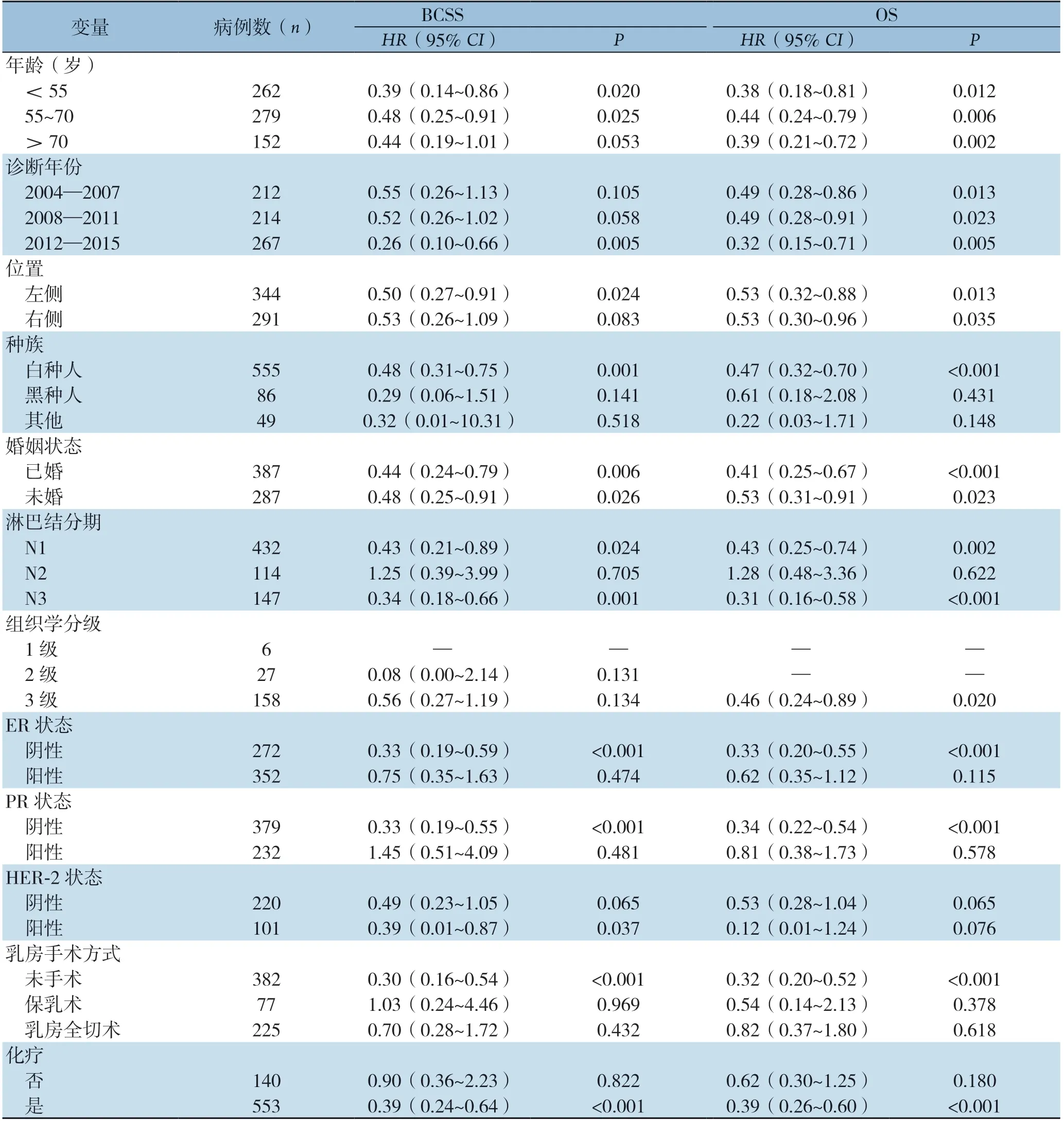
表4 放疗对不同亚组患者预后影响的多因素Cox 回归分析Table 4 Multivariate Cox regression analysis of the influence of radiotherapy on survival in different subgroups
3 讨论
OBC发病率低,其生物学特性与浸润性乳腺癌存在差异,缺乏诊治标准[2,12]。OBC患者乳房内无可查见病灶,放疗的预后价值尚不清楚。本研究通过利用美国SEER数据库中的大样本数据进行分析,结果显示放疗能提高患者的BCSS和总OS,尤其是激素受体阴性、接受化疗和未进行乳房手术的患者。
OBC的肿瘤TNM分期为T0N1~3M0,其治疗主要参照普通浸润性癌进行治疗。乳腺癌的治疗需根据患者的复发风险和治疗敏感性进行个体化诊疗,淋巴结状态和分子分型等临床病理因素是指导患者治疗的重要依据[13-15]。淋巴结状态不仅与乳腺癌患者预后密切相关,也反映肿瘤生物学行为,放疗能降低淋巴结转移患者的复发风险,提高生存率[16-17]。Kim等[18-19]对OBC患者局部处理方式的研究发现,患侧乳房不进行外科手术或接受乳房切除术情况下,加以放疗均可提高患者的生成率。一些学者持有相反观点,认为OBC作为一种全身性疾病,在乳腺内无病灶情况下应以全身治疗为主,保留乳房不仅能免除乳房手术对患者的心理创伤,而且即使观察到乳腺内出现病灶时接受局部治疗并不影响预后[20]。有研究显示,保留乳房的手术与非手术而仅接受放疗的OBC患者预后相似,提示乳房手术方式可能会影响放疗的获益[21-22]。Wu等[20]的研究结果显示,在腋窝清扫基础上加行乳房手术或放疗可提高生存率,但在腋窝清扫和乳房手术基础上加放疗并没有带来生存获益。中国医学科学院报道了77例OBC患者局部治疗方式与预后的数据,结果显示放疗并未进一步改善患者的生存[23]。现有临床研究结论并不一致,考虑样本量差异和纳入病例年代不同,患者所接受的检查及OBC诊断标准有所差异,存在一定的偏倚[24-26]。
OBC为浸润性乳腺癌的一种亚型,临床常根据患者的肿瘤特征进行个体化治疗,在不同特征患者中我们分析发现放射治疗的价值有所不同。本研究显示,肿瘤的受体状态、患侧乳房手术与否以及是否化疗等情况可能影响放疗的作用。HR 和HER-2 状态对患者有评估预后和指导治疗的作用,HR 阳性预示患者可从内分泌治疗中获益且预后较HR 阴性患者好,HER-2 过表达或扩增提示有较高的复发风险且能从抗HER-2靶向治疗中获益[27-29]。本组数据发现,放疗可以提高HR阴性和HER-2阳性患者的生存,提示对于复发风险较高的患者放射治疗是有改善预后的价值。对乳房未检出病灶的OBC患者是否需行乳房手术一直存在争议,在不同外科处理方式基础上加行放疗能否进一步改善生存尚不清楚。本研究结果显示,对于未进行乳房手术的患者进行放射治疗是可以改善BCSS和OS。Wang等[30]对53例OBC患者观察发现,进行乳房切除的38 例患者中有28 例(73.68%)经病理检出了乳腺内原发病灶,而未手术的患者观察过程中高达77%的患者出现了复发。尽管该研究的样本量较小且未常规行乳腺MRI检查,但提示部分未检出病灶的患者并非真正无病灶,未行乳房手术的OBC患者随后有较高的复发风险,这可能是未行乳房手术患者更能从放疗中获益的原因。此外,OBC作为一种全身性疾病,多数患者常会接受化疗等全身治疗[7]。我们发现在有全身化疗基础上,放射治疗可以提高生存,而对于未进行化疗的患者放疗并未带来获益,但是否可降低局部复发率有待研究。在无全身治疗的保障下,患者更多可能出现远处转移而非局部复发。笔者认为,诊断OBC要谨慎,制定治疗方案需考量肿瘤分期、分子特征及治疗手段等多方面因素,未行乳房手术的患者可考虑采用放疗来降低复发风险、改善生存。
本文为基于肿瘤登记数据库的研究,存在以下局限性:纳入的OBC患者接受的检查方式存在一定差异,未能获得治疗的具体方案及未能获得复发数据。尽管存有一定局限性,基于数据库大样本的OBC病例进行分析,对指导放射治疗在该类患者中的应用有一定的参考价值。期望国内能建立专病数据库平台,以规范OBC诊疗行为和整合病例资源,尽早探索出适合我国OBC患者的诊疗路径。

