盆腔MRI腹膜返折清晰度的影响因素及腹膜返折在直肠癌影像诊断中的应用分析*
张绍婷,沈浮△,陆建平,高显华,王颢
1海军军医大学附属长海医院影像医学科 上海200433
2海军军医大学附属长海医院肛肠外科 上海200433
根据直肠肠段不同位置与肛缘(anal verge,AV)的距离,可分为上段、中段、下段直肠[1]。上段直肠有腹膜覆盖,为腹膜内器官,中段直肠仅前壁有腹膜覆盖,下段直肠完全位于腹膜外,因此中段、下段直肠位于腹膜返折(peritoneal reflection,PR)下,由直肠系膜包围[2-3]。根据直肠癌与PR的相对位置,可以分为PR上方、PR水平、PR下方肿瘤。肿瘤位置和分期不同,直肠癌的生物学行为、治疗方案及预后也存在差异[4-11]。PR是标记直肠癌肿瘤位置、指导临床医师选择治疗方案的有用标志[12]。AV至PR前缘最低点距离(anal verge to the perito⁃neal reflection,AV—PR)以及肿瘤与PR相对位置也是指导临床医师制定手术方案的重要信息,AV—PR距离可采用内窥镜或术中直肠镜测量[13-14],但不同操作者的测量结果存在差异。MRI具有良好的软组织分辨率,不仅在术前评估TNM分期、直肠系膜筋膜及邻近器官受累方面具有重要价值,而且可以显示PR[15]。但并非所有患者的PR都在MRI上得以清晰显示,目前研究发现[12,15]影响PR清晰度的可能因素有:膀胱充盈程度、子宫位置、年龄、盆腔积液。如果在术前MRI图像中可以清晰显示PR、准确测量AV—PR距离并评估肿瘤与PR相对位置,将有助于医疗决策的制定。因此,我们基于55例直肠癌患者影像及临床资料,探讨影响MRI显示PR清晰度的因素,分析在MRI上测量AV—PR距离的可行性及判断肿瘤与PR相对位置的准确性,现报告如下。
1 资料与方法
1.1 一般资料
回顾性分析2019年1月至2019年6月我院收治的55例原发性直肠癌患者影像及临床资料,患者术前均接受盆腔MRI检查。其中男性29例,女性26例;年龄34~85岁,平均(58.9±11.3)岁;体质量指数(body mass index,BMI) 为 18.5~32.0 kg/m2,平均(24.6±3.1)kg/m2;T分期:T1期2例,T2期17例,T3期35例,T4期1例;术中见肿瘤与PR相对位置:PR上方9例,PR水平12例,PR下方34例。
1.2 纳入与排除标准
纳入标准:(1)行根治性手术,有完整的术后病理结果;(2)MRI检查图像质量良好;(3)MRI检查后两周内行手术治疗。排除标准:(1)MRI伪影较多,图像质量欠佳;(2)MRI检查前接受放化疗治疗;(3)既往有其他盆腔手术治疗史;(4)非R0切除。
1.3 成像方法
使用Siemens MAGNETOM Skyra 3TMRI成像系统,采用仰卧体位及相控阵体线圈进行检查。常规序列包括:矢状位T2WI、弥散加权序列、横轴位T2WI、增强T1WI(横轴位、矢状位)。主要观测矢状位T2WI非压脂序列,参数如下:重复时间(repeti⁃tion time,TR):5 000 ms;回波时间(echo time,TE):106ms;层厚:5mm;层数:23;体素:0.7mm×0.7mm×5.0mm;视野:230mm;扫描总时间:157s。
1.4 图像分析
由2名有5年以上工作经验的放射科医师在不知晓患者手术及病理结果的前提下对图像进行分析及测量。在矢状位T2WI序列观察分析的信息包括:PR是否清晰、AV—PR距离、精囊腺/子宫—肠管距离、膀胱充盈程度、肿瘤与PR相对位置、有无盆腔积液、子宫位置。
在矢状位T2WI序列,PR表现为从男性精囊腺顶端或女性子宫颈角至直肠前壁附着的线形低信号结构[16](图1),Gollub将PR清晰度分为3类:绝对不可见、可能可见、绝对可见[15]。在本研究中,因绝对不可见的病例极少,我们将其分为显示清晰(绝对可见)、显示模糊(绝对不可见、可能可见)共两类。对于PR显示清晰的病例,在矢状位T2WI序列沿肠管走行方向,测量AV—PR距离[12]【PR前缘最低点为PR与精囊腺/子宫的交点,为了方便测量,将最低点在肠管的投影点(经虚线a定位)作为测量替代点,如图2,距离记为L1+L2+L3】。精囊腺/子宫—肠管距离定义为沿PR走行方向,以PR与精囊腺/子宫的交点、PR与肠管的交点为起止点测量的距离(图3)。在矢状位和横轴位,膀胱壁完全伸展定义为充盈良好,否则为充盈欠佳。根据矢状位子宫轴与横轴位轴线之间的角度来描述子宫位置:子宫前倾、后弯[12]。
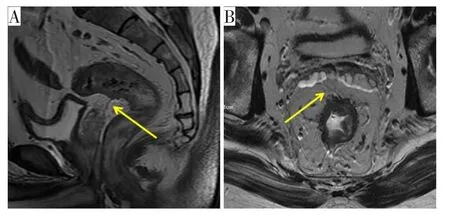
图1 矢状位及横轴位 T 2WI序列PR显示图
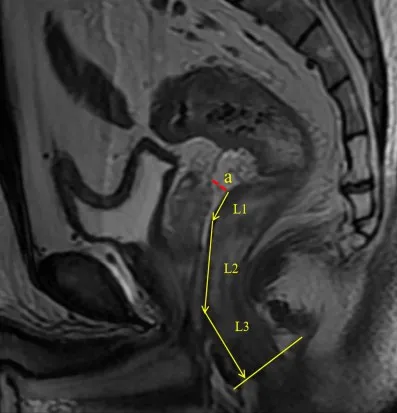
图2 矢状位 T 2WI序列AV—PR距离

图3 矢状位 T 2WI序列精囊腺—肠管距离
1.5 统计学方法
采用SPSS 25.0软件及易侕统计软件(2.0版),以P<0.05为差异有统计学意义。计量资料采用(±s)或M(QL,QU)表示,组间比较行t检验或Mann-WhitneyU检验;计数资料采用[n(%)]表示,组间比较行χ2检验或校正χ2检验或Fisher检验。采用组内相关系数(intraclass correlation coefficients,ICC)、变异系数 (coefficient of variation,CV)、Bland-Altman散点图分析评估两位医师测量AV—PR距离的一致性。采用Kappa检验评估MRI判断肿瘤与PR相对位置的准确性。采用单因素及多因素Lo⁃gistic回归分析探讨潜在影响因素,绘制列线图(No⁃mogram)并计算模型准确度,使用Hosmer-Leme⁃show拟合优度检验来评价预测模型的校准能力。
2 结果
2.1 MRI测量指标结果
55例直肠癌患者中,40例(72.7%)PR 显示清晰,15例(27.3%)显示模糊,见图4。AV—PR距离6.5~11.7 cm,平均为(9.8±1.1)cm,女性平均距离为(9.9±1.1)cm,男性平均距离为(9.7±1.0)cm,两者比较差异无统计学意义(P=0.305);精囊腺/子宫—肠管距离0~3.9 cm,平均为1.1(0.7,1.7)cm;膀胱充盈程度:良好22例,欠佳33例;有盆腔积液10例,无盆腔积液45例;子宫位置前倾16例,后弯10例;MRI显示肿瘤与PR相对位置:PR上方12例,PR水平15例,PR下方28例。
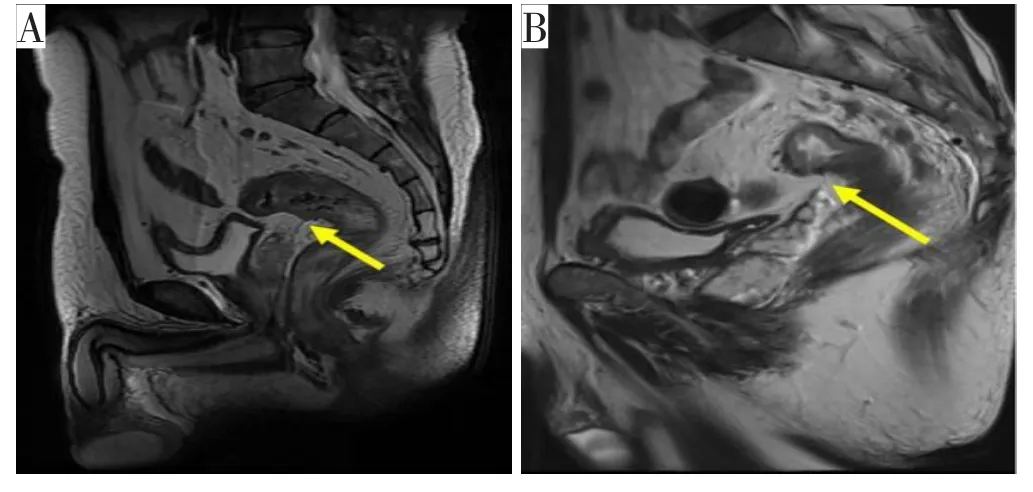
图4 矢状位 T 2WI非压脂序列PR显示图
2.2 PR清晰度与患者临床特征的关系
根据PR清晰度的不同,分为PR清晰组和PR模糊组。两组BMI及精囊腺/子宫—肠管距离比较差异均有统计学意义(均P<0.05),其余指标比较差异均无统计学意义(均P>0.05)。见表1。
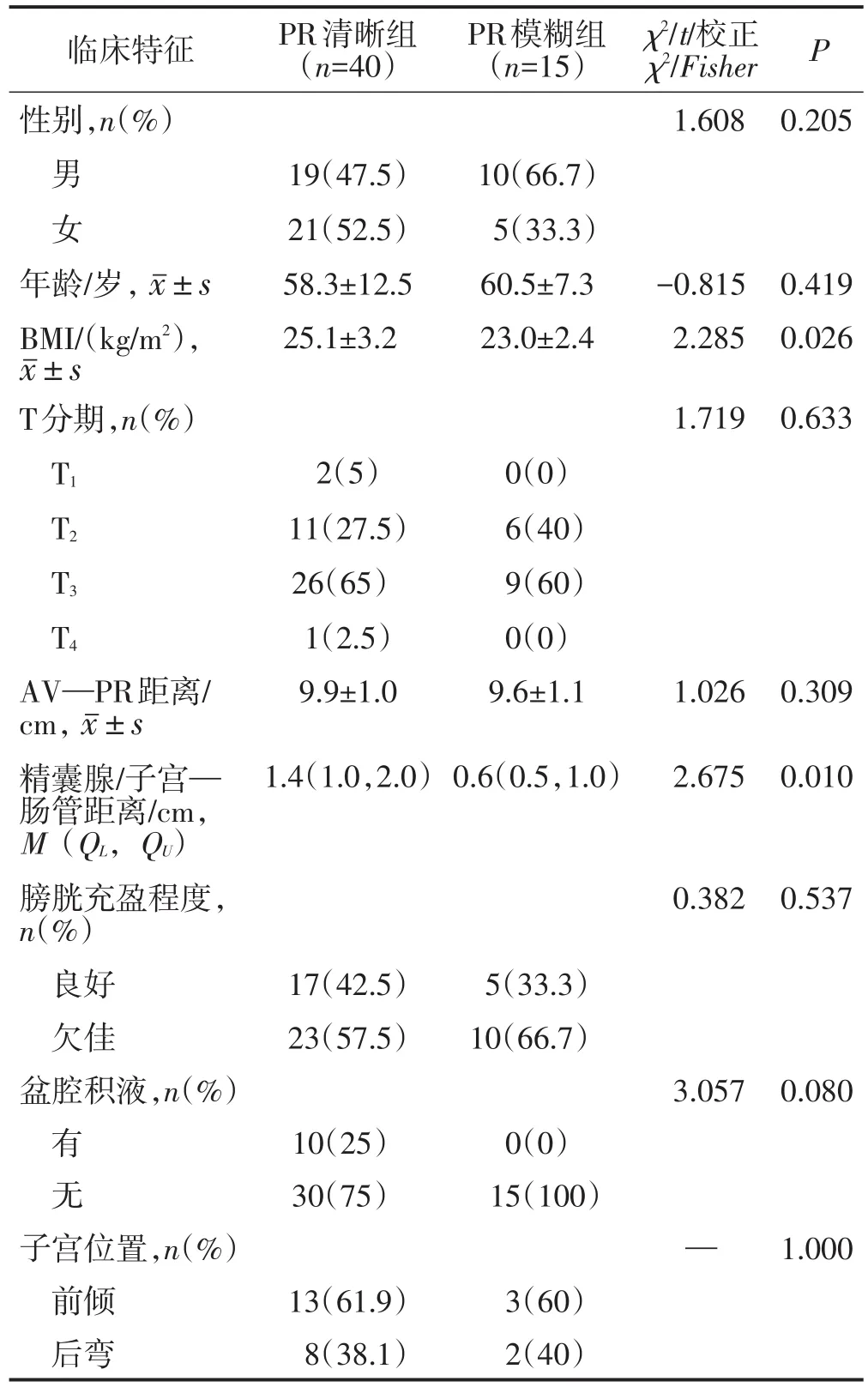
表1 PR清晰度与患者临床特征的关系
2.3 PR清晰度的Logistic回归分析及列线图
以PR清晰度(PR清晰=1,PR模糊=0)为因变量,以年龄、性别(男性=0,女性=1)、T分期(T1期=1,T2期=2,T3期=3,T4期=4)、膀胱充盈程度(良好=1,欠佳=0)、盆腔积液(有=1,无=0)、BMI、子宫位置(前倾=1,后弯=0)、精囊腺/子宫—肠管距离为自变量,进行单因素Logistic回归分析,结果显示BMI、精囊腺/子宫—肠管距离均与PR清晰度相关(均P<0.05),而其余因素均与PR显示清晰度无关(均P>0.05)。将单因素分析结果有意义的指标纳入多因素Logistic回归分析,构建包含BMI和精囊腺/子宫—肠管距离的预测模型并绘制列线图。多因素Logistic回归分析结果显示BMI和精囊腺/子宫—肠管距离均为PR清晰度的独立影响因素(均P<0.05)。列线图判断准确度为78.2%(43/55)。Hosmer-Lemeshow检验结果显示,模型预测与实际观测值比较差异无统计学意义(P=0.195),表明没有偏离拟合。见表2、图5。
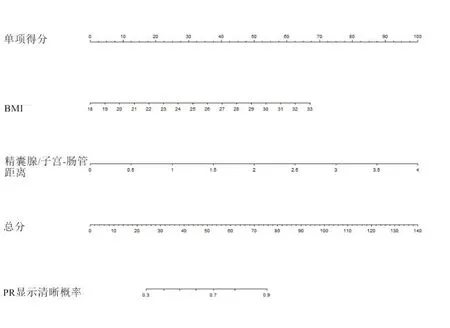
图5 构建预测模型的Nomogram图
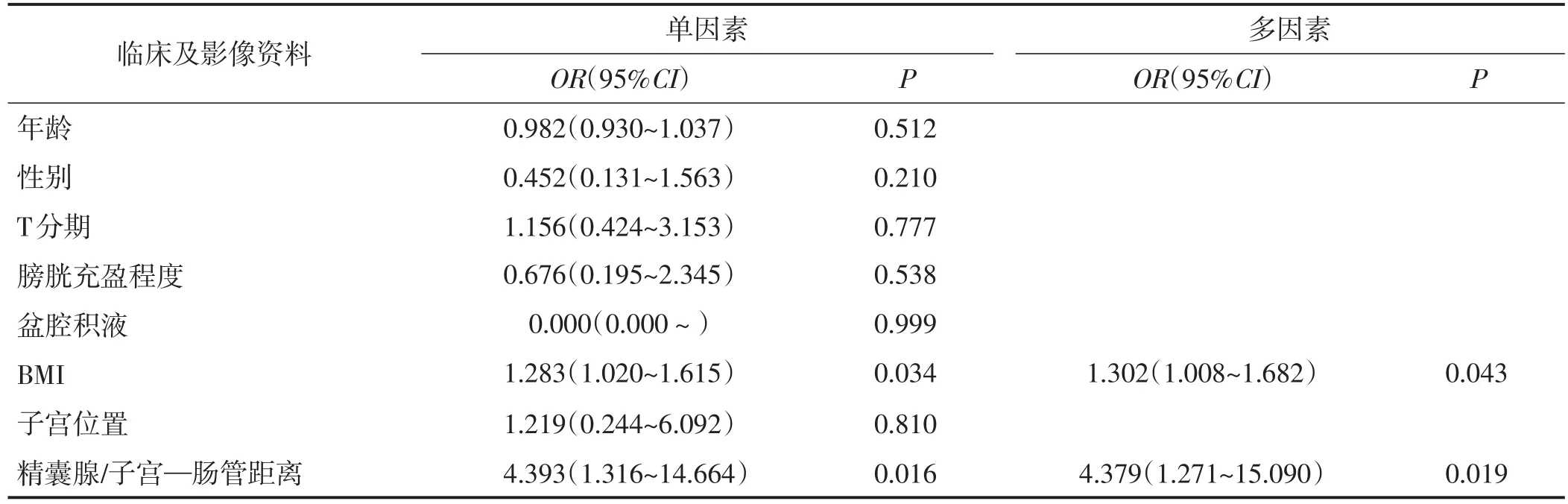
表2 PR清晰度的Logistic回归分析
2.4 两名医师测量AV—PR距离的一致性检验
两名医师测量的AV—PR距离分别为(9.8±1.1)cm和(9.8±1.1)cm,ICC值为0.822,95%CI为0.713~0.892,CV为4.74%。Bland-Altman散点图分析结果显示,偏差(Bias)为-0.024,95%一致性区间(limits of agreement,LoA) 为-1.326~1.279,见图6。上述结果均表明两名医师测量AV—PR距离一致性较好。
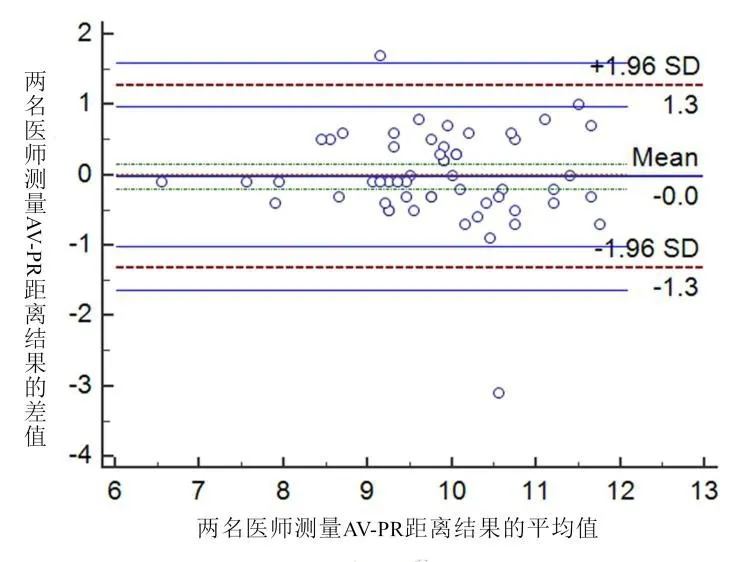
图6 两名医师测量AV—PR距离结果一致性Bland-Altman散点图
2.5 MRI与术中所见判断肿瘤与PR相对位置的结果分析
以术中所见为基准,MRI判断肿瘤与PR相对位置的准确率为85.5%,见表3、图7。MRI与术中所见判断肿瘤与PR相对位置的一致性较好(Kappa值为0.759)。
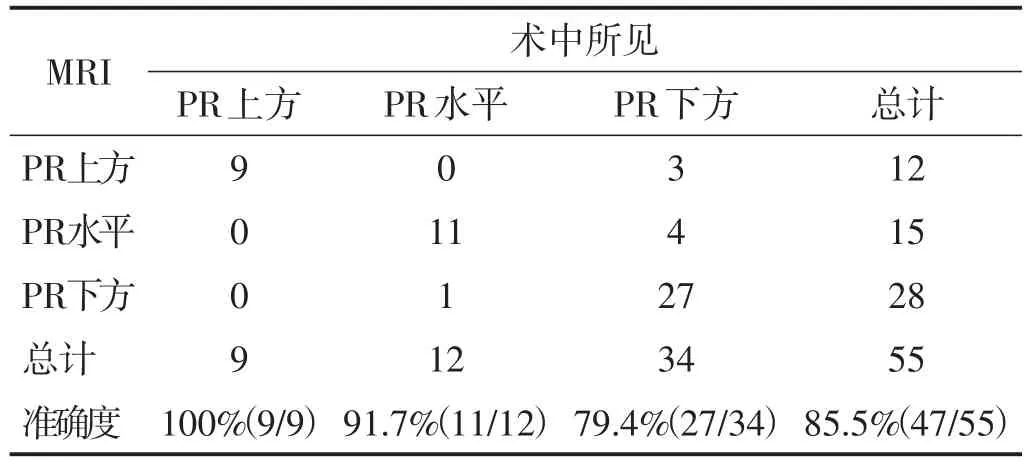
表3 MRI与术中所见判断肿瘤与PR相对位置的结果分析
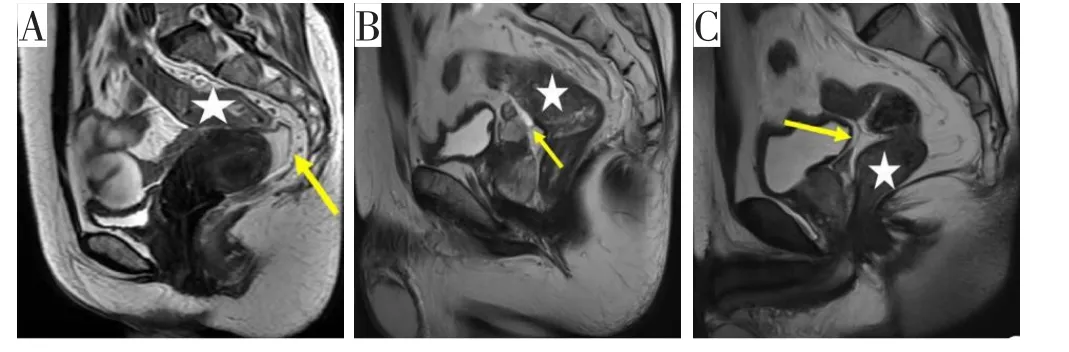
图7 MRI上肿瘤与PR相对位置的示例(经手术证实)
3 讨论
结直肠癌是常见的消化道恶性肿瘤之一,该病发病率在全球范围内位居恶性肿瘤发病率第三位,其中直肠癌占30%~35%[11]。直肠癌肿瘤与PR相对位置是临床治疗的重要参考信息,处在PR的不同相对位置具有不同的或特殊的淋巴结转移途径[11,17],PR下方肿瘤主要通过侧方淋巴结转移,而PR上方肿瘤则主要向肠系膜下转移。对PR上方肿瘤行不当的放化疗治疗,会引发肿瘤播散转移、肛门失禁、放射性肠炎、肠道功能紊乱等情况[18-19];若对PR下方肿瘤采用与结肠癌相同的治疗方式,则存在治疗不足、增加复发率的可能性[20]。因此,术前准确识别PR有助于临床医师对患者施行个体化治疗,避免治疗不足或治疗过度[11]。目前,临床中多基于MRI分析PR,但患者自身因素可能影响其显示的清晰程度。
在本研究纳入分析的55例直肠癌患者中,我们以矢状位T2WI(主要观测非压脂序列)为分析对象,PR在MRI上显示清晰的有40例(72.7%)。BMI、精囊腺/子宫—肠管距离是MRI上PR清晰度的影响因素。我们发现,PR周围空间越大,PR显示越清晰。精囊腺/子宫—肠管距离是对PR周围空间最直接的反映,该距离越远,空间越大。BMI是反映人体肥胖程度的重要指标,间接反映了腹盆腔的空间大小,BMI越大,盆腔内脏器的分布相对越分散,PR周围的空间越大。在Sun等[12]研究中,膀胱充盈程度、子宫位置、年龄均为影响PR清晰度的因素,Gollub等[15]发现盆腔积液的存在有助于PR的显示,而本研究中,上述因素均与PR清晰度无关,或与前述两个研究所纳入分析病例自身特点不同有关。
AV—PR距离能为外科医师提供重要的影像诊断信息,本研究中2名放射科医师测量该距离的一致性较好。Najarian等[14]通过术中直肠镜测得女性AV—PR平均距离为9(5.5,13.5)cm、男性为9.7(7,16)cm,Yun等[13]通过乙状结肠镜测得男性和女性的AV—PR平均距离分别为(8.8±2.2)cm和(8.1±1.7)cm,Paparo等[16]测得该距离平均值为(9.6±1.8)cm,该三项研究所测得不同性别之间AV—PR平均距离比较差异均无统计学意义。本研究测得不同性别之间该距离相近,与前述文献报道结果相似。但Sun等[12]测得女性AV—PR平均距离为(10.4±1.1)cm,长于男性的(10.0±1.2)cm。此外,我们以术中所见为基准,分析得MRI判断肿瘤与PR相对位置的准确率为85.5%。在影像学检查方面,还可借助CT图像判断肿瘤与PR的相对位置,但MRI图像显示效果优于CT[5]。
我们的研究存在以下局限性:(1)本研究纳入病例标准较为严苛致样本量较少,并且可能存在选择偏倚,多个经其他文献证实的影响因素(膀胱充盈程度、子宫位置、年龄、盆腔积液等)在本研究中未得出相似结论,我们引入了“精囊腺/子宫—肠管距离”以反映MRI图像上PR周围空间的大小,但是该做法缺乏相关的文献支持,需要继续深入分析;(2)由于存在MRI扫描参数不统一、测量方法尚未标准化等问题,本研究结果并未进行外部验证,因此应统一扫描参数并建立测量标准,并开展多中心联合研究,以获得更为有力的数据支持;(3)未选取健康成年人作为对照组测量AV—PR距离作为参考,但健康成年人的筛选标准还有待进一步商讨。
综上所述,BMI、精囊腺/子宫—肠管距离为矢状位T2WI显示PR清晰度的影响因素,在矢状位T2WI测量AV—PR距离、判断直肠癌与PR相对位置均有较高的临床指导价值。