经跗骨窦切口治疗SandersⅡ、Ⅲ型跟骨骨折的疗效
关玉龙,吕春娥,赵晓亮,李 华,王 泉,刘艳辉
(衡水市人民医院手足外科,河北衡水053000)
跟骨骨折约占全身骨折的2%,其中SandersⅡ、Ⅲ型是严重的骨折类型[1,2],经外侧“L”形切口能够广泛显露跟骨外侧壁、跟骨结节、距下关节等重要的解剖结构,为临床常用的手术入路,但大量临床病例报道其并发症的发生率高达13.6%[3],包括伤口裂开、皮缘坏死、神经损伤、深部感染等。此外,该部位皮肤软组织空间较小,构型较大的常规外侧钢板,容易引起外踝下方的撞击等。
跗骨窦切口周围皮肤血运丰富,切口并发症相对较少,符合跟骨微创化的理念[4]。但术中骨折块的暴露有限,特别是对SandersⅡ、Ⅲ型骨折的复位固定[5]。笔者2016年1月~2019年2月,经跗骨窦切口治疗62例SandersⅡ、Ⅲ型跟骨骨折患者,取得良好的临床疗效,现报道如下。
1 临床资料
1.1 纳入与排除标准
纳入标准:(1)查体及X线片检查符合新鲜的闭合性跟骨骨折;(2)年龄18~60岁;(3)CT分型为 SandersII、III型[6]。
排除标准:(1)开放性骨折或骨折伴软组织损伤严重;(2)病理性骨折、合并患肢其他部位骨折或先天性畸形;(3)合并严重内科系统疾病,不能耐受手术。
1.2 一般资料
2016年1月~2019年2月本院收治的符合纳入标准的62例(71足)Sanders II、Ⅲ型跟骨骨折患者为研究对象,其中跗骨窦组35例(38足),外侧切口组27例(33足)。跗骨窦组男21例、女14例;左侧16例、右侧22例;术前等待时间5~8 d,平均(7.16±1.49)d;Sanders分型:Ⅱ型15足,Ⅲ型23足。外侧切口组男15例、女12例;左侧14例、右侧19例;术前等待时间6~8 d,平均(7.76±1.19)d;Sanders分型:Ⅱ型10足,Ⅲ型23足。两组患者在性别、侧别、术前等待时间及Sanders分型的比较差异均无统计学意义(P>0.05)。本研究经医院医学伦理委员会审批,所有患者均知情同意。
1.3 手术方法
跗骨窦组:自外踝下1 cm向第4跖骨基底方向切开皮肤,显露趾短伸肌起点,沿趾短伸肌下缘与腓骨长短肌腱上缘之间切开骨膜,将趾短伸肌在跗骨窦内起点处剥离牵向远端,清理跗骨窦内的脂肪组织,切开距下关节囊,复位载距突骨块,克氏针斜向临时固定,参照距骨后关节面复位跟骨结节骨块,克氏针临时固定,斯氏针纵穿跟骨结节向后下牵引,足踝部跖屈放松跟腱,C形臂X线机透视跟骨结节骨块高度满意后,打入空心钉,复位外侧壁骨块,放置微型锁定钢板完成整体骨折固定。
外侧切口组:常规采用跟骨外侧“L”形切口,复位固定跟骨骨折。
1.4 评价指标
观察两组患者围手术期指标包括手术时间、住院时间、术后24 h疼痛视觉模糊评分(VAS)、切口愈合情况、并发症等。影像学评价指标包括跟骨Gisan⁃es角、Bohlers角、跟骨宽度、长度等。临床效果评价采用Maryland评分及AOFAS评分。
1.5 统计学方法
采用SPSS 22.0统计软件对数据进行统计分析。计数资料采用x2检验。计量资料以±s表示,两组之间比较采用独立样本t检验,不同时间踝关节功能评分比较采用重复测量方差分析(Repeated Measure ANOVA)。P<0.05为差异有统计学意义。
2 结果
2.1 围手术期情况
两组患者均顺利完成手术。跗骨窦组患者住院时间、术后24 h的VAS评分均优于外侧切口组(P<0.05)。外侧切口组9例切口愈合不良,其中2例给予腓肠神经皮瓣覆盖。跗骨窦组3例切口愈合不良,经清理换药,局部瘢痕愈合。外侧切口组2例出现感染,4例出现腓肠神经损伤,5例出现下肢深静脉血栓。跗骨窦组1例感染,3例出现小腿肌间静脉血栓。两组比较差异有统计学意义(P<0.05)。
2.2 随访结果
两组患者均获得随访,随访时间7~10个月,平均(8.39±1.35)个月。术后3、6个月,两组患者Maryland和AOFAS评分均较术后1个月显著增加,差异均有统计学意义(P<0.05)。两组间比较,术后1、3个月跗骨窦组显著优于外侧切口组,差异有统计学意义(P<0.05),术后6个月两组间差异无统计学意义(P>0.05)。见表1。
表1 两组患者随访结果(分,±s)与比较

表1 两组患者随访结果(分,±s)与比较
项目M a r y l a n d评分外侧切口组(n=3 3)5 9.3 8±5.0 9 7 2.1 6±5.3 8 8 9.9 2±6.7 1<0.0 0 1 6 3.2 9±5.4 9 8 1.5 3±5.0 6 9 0.3 6±7.2 8<0.0 0 1时间点术后1个月术后3个月术后6个月P值术后1个月术后3个月术后6个月P值跗骨窦组(n=3 8)6 2.3 3±6.4 2 7 5.9 1±6.3 4 9 1.4 3±7.1 8<0.0 0 1 6 6.6 3±6.1 1 8 4.3 3±4.8 1 9 1.8 4±8.0 9<0.0 0 1 P值0.0 3 7<0.0 0 1 0 3 6 5 A O F A S足评分0.0 1 8 0.0 1 9 0.4 2 3
2.3 影像学评估
两组患者骨折均获骨性愈合,愈合时间14~19周,平均(16.38±1.93)周,末次随访时,两组均无内固定松动及断裂,跟骨后关节面无塌陷。手术前后两组患者跟骨长度、宽度及Gisanes角、Bohlers角比较,差异无统计学意义(P>0.05)。两组术后上述各参数均显著优于术前,差异均有统计学意义(P<0.05)。见表2。典型病例影像见图1。
表2 两组患者手术前后影像测量结果(±s)与比较
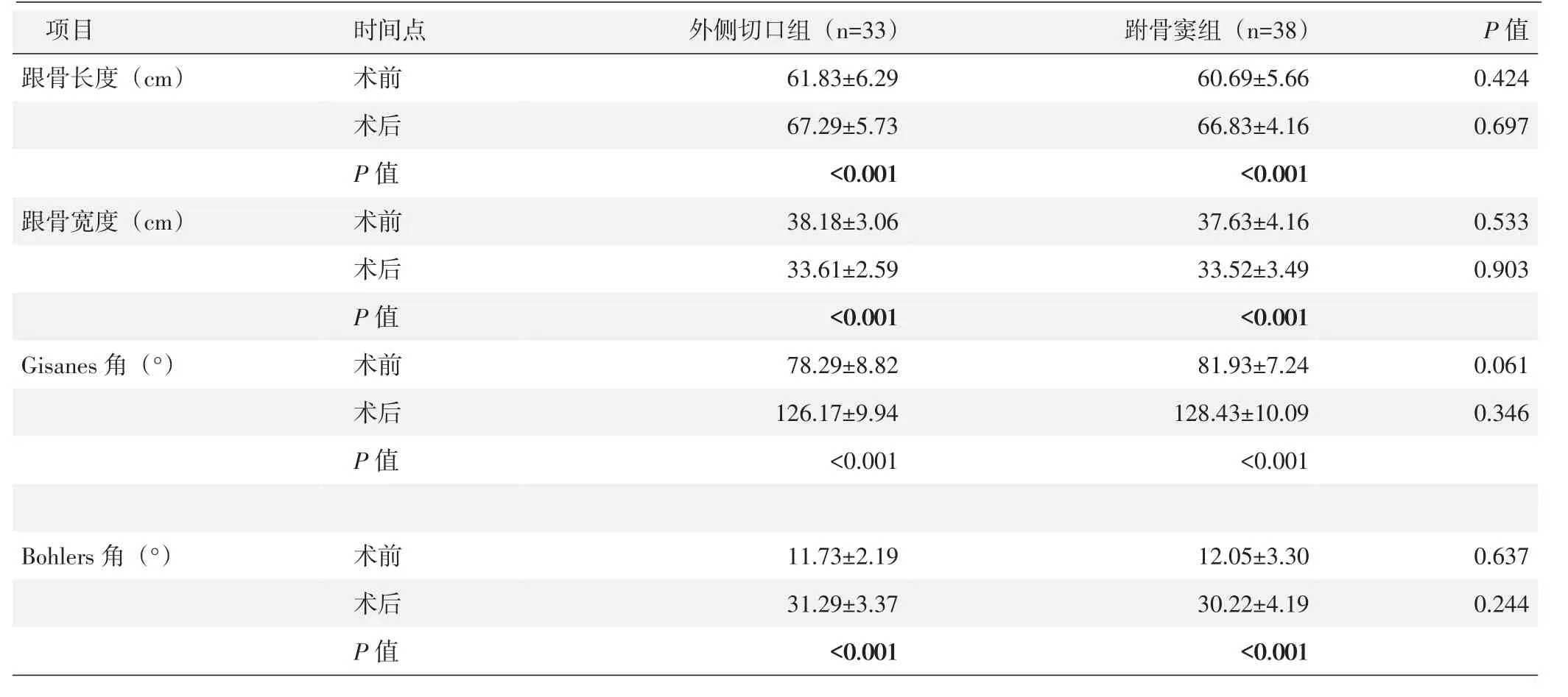
表2 两组患者手术前后影像测量结果(±s)与比较
项目跟骨长度(cm)P值0.424 0.697跟骨宽度(cm)0.533 0.903 Gisanes角(°)时间点术前术后P值术前术后P值术前术后P值外侧切口组(n=33)61.83±6.29 67.29±5.73<0.001 38.18±3.06 33.61±2.59<0.001 78.29±8.82 126.17±9.94<0.001跗骨窦组(n=38)60.69±5.66 66.83±4.16<0.001 37.63±4.16 33.52±3.49<0.001 81.93±7.24 128.43±10.09<0.001 0.061 0.346 Bohlers角(°) 术前术后P值11.73±2.19 31.29±3.37<0.001 12.05±3.30 30.22±4.19<0.001 0.637 0.244

图1 患者,男,38岁,高处坠落伤致左跟骨骨折,采用跗骨窦切口复位内固定骨折 1a:术前矢状位CT显示跟骨结节及跟骨体粉碎骨折 1b:术前横断位CT符合SandersⅢ型跟骨骨折 1c:术中情况 1d:术后跟骨轴位X线片示跟骨宽度恢复良好 1e:术后6个月X线片示骨折已达到骨性愈合,跟骨Gisanes角为125.86°、Bohlers角30.59°
3 讨论
SandersⅡ、Ⅲ跟骨骨折为严重的关节内骨折,本研究采取经跗骨窦切口置微型锁定钢板固定跟骨后关节面骨块,而对于前方载距突和后方跟骨结节骨块采用空心钉固定,以维持跟骨长度和宽度。术中笔者采取以下措施已达到解剖复位的效果:(1)复位载距突部位骨折,并用空心钉固定。载距突是承接距骨头,维持足内侧弓稳定的重要结构,周围有广泛韧带连接,骨折后移位较小[7]。术中清理完成跗骨窦内脂肪及韧带后,可清楚观察该部位骨块及跟骰关节;(2)复位跟骨后关节面骨块,为保持跟骨外侧壁骨块与软组织的连接,术中分离外侧壁骨块与后关节面骨块,为复位跟骨后关节面骨块的纵形劈裂提供良好的操作空间;(3)跗骨窦切口中对跟骨结节骨块的显露存在明显缺陷,为此,笔者采取联合牵引、撬拨、折顶三种复位手法,同时将足踝部跖屈放松跟腱,此时利用纵穿的克氏针向下牵拉,拇指折顶跟骨结节前方,即可复位[8]。
本研究结果显示跗骨窦组住院时间及术后24 h的VAS评分显著优于外侧切口组,同时跗骨窦组术后切口愈合情况及并发症发生率显著低于外侧切口组。该结果与Basile等[9]对38例跟骨关节内骨折的前瞻性研究一致,同时Basile等认为跗骨窦切口组患者在手术时间、住院时间、VAS评分等方面均有优势,且并发症发生率低,有利于患者术后足踝功能的改善。本研究中跗骨窦组术后1、3个月的Maryland评分和AOFAS评分显著优于外侧切口组,但术后6个月时两组的功能评分差异无统计学意义。两组患者术后跟骨影像参数如跟骨宽度、长度、Gisanes角、Bohlers角比较,差异无统计学意义。
跗骨窦切口能够实现SandersⅡ、Ⅲ跟骨骨折的复位固定,缩短住院时间,减少围手术期并发症。但该切口不利于术中判断骨折块的复位质量,特别是对跟骨结节的复位。因此,应通过CT重建仔细分析术中可能出现的困难,借助牵引、撬拨、折顶等一系列技术复位。

