介入治疗Abernethy畸形合并肺动脉高压一例
曾 潘 屈振繁
患者男,3岁10个月,以“活动后乏力1年余,加重伴口唇紫绀7天”就诊;既往史:患者系同卵双胎,胞胎哥哥体健;查体:一般情况可,唇周及甲床紫绀,双肺呼吸音粗;舌乳头多发出血点,咽红,充血明显,双下肢可见数个陈旧性瘀斑,未见肝掌、蜘蛛痣;心音有力,律不齐;腹部无膨隆,未见明显静脉曲张,肝肋下未触及,脾肋下1 cm可触及,肝肾叩击痛阴性,移动性浊音阴性。辅助检查:血小板 66×109/L;总胆汁酸109.4 umol/L,肌酸激酶同工酶61 IU/L,肝胆酸77.71 mg/L,血氨正常;病毒筛查:柯萨奇病毒IgM阳性,流感病毒-IgM阳性。心脏彩超:右心房、右心室增大,左心室偏小,三尖瓣反流(大量),肺动脉瓣反流(少量),肺动脉高压(中-重度);肝胆脾彩超:脾脏增大,下腔静脉增宽,门静脉显示不清;肝脏CT血管造影(CT angiography,CTA)+门静脉成像:肝动脉增粗,门静脉缺失,脾静脉和肠系膜上静脉形成共干汇入下腔静脉第二肝门处,肝左、中、右静脉可见,走形正常。予对症治疗,患者病情稳定后,转入外院继续治疗,CTA-门静脉成像示门静脉缺失,考虑为Ⅰ型Abernethy畸形,予降压等对症治疗,病情稳定后出院。患者“确诊Abernethy畸形3月余,拟入院行介入治疗”,行常规右心导管检查,监测肺动脉压力值为65/36(46)mmHg;门静脉造影结果:门静脉显影不佳,肠系膜上静脉与左侧髂内静脉之间存在一异常沟通血管,遂经右颈内静脉导入门体异常分流血管内,向球囊内注入稀释的造影剂暂时阻塞异常分流通道,测得门静脉即时压为39/22(27)mmHg,再行门静脉造影示门静脉左、右显影,但发育欠佳,术中诊断为Abernethy畸形Ⅱ型;球囊封堵后持续观察40 min,门脉压力降至20/19 mmHg,肺动脉压力降至51/27(35)mmHg,遂在导丝引导下从右颈内静脉穿刺向门体异常通道内输送堵闭器封堵。术后给予抗感染及营养心肌等对症支持治疗,复查肝脏CTA+门静脉成像:原门-体分流道见封堵器影,门静脉缺如,肝门区示多发迂曲血管影,肝动脉增粗;患者恢复可,出院后随访至今,一般情况良好。
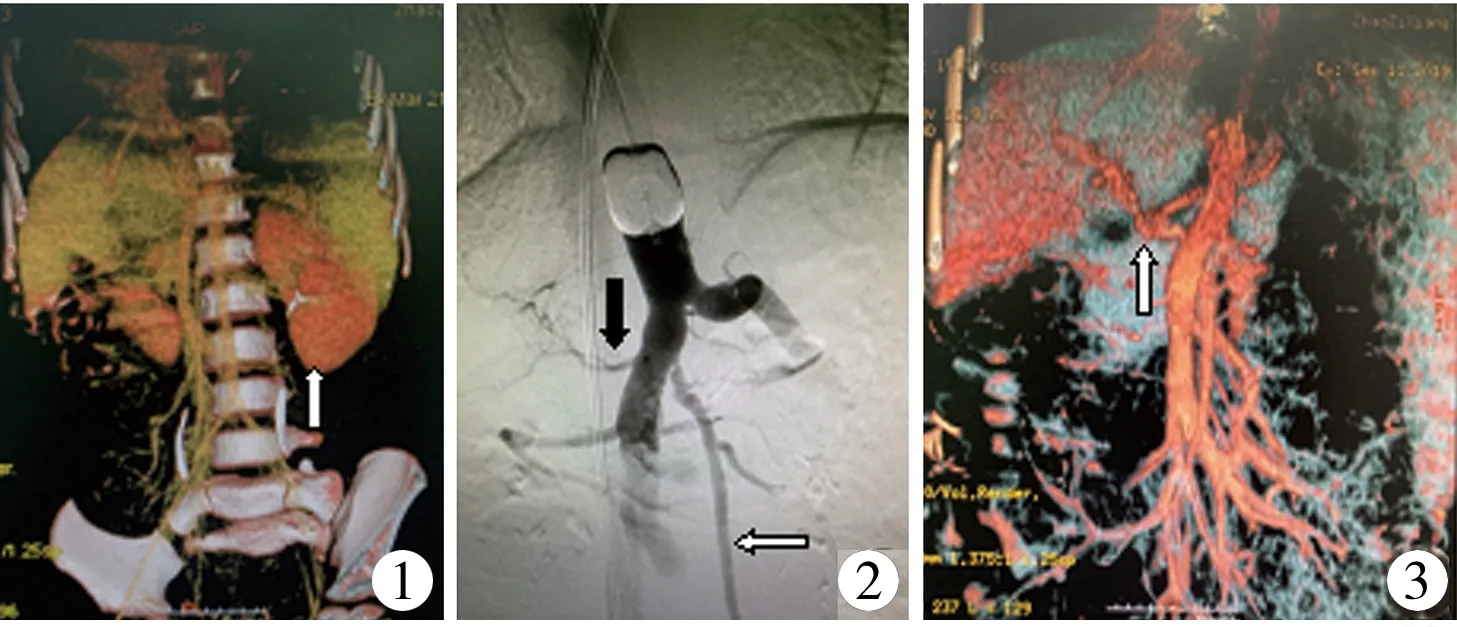
图1 术前肝脏CTA+门静脉成像:门静脉缺失(黑色箭头示),脾静脉和肠系膜上静脉形成共干汇入下腔静脉第二肝门处,脾大(白色箭头示) 图2 术中门静脉造影:门静脉显影,但发育欠佳(黑色箭头示),肠系膜上静脉与左髂内静脉间存在一异常沟通血管(白色箭头示) 图3 术后肝脏CTA+门静脉成像:门静脉缺如,肝门区示多发迂曲血管影(箭头示)
讨论Abernethy畸形即先天性肝外门体静脉分流,是一种门静脉与腔静脉吻合异常的先天性畸形,可分为两型:Ⅰ型(端-侧分流型),门静脉缺如,门静脉血完全向腔静脉分流;Ⅱ型(侧-侧分流型),门静脉发育不良,门静脉血部分回流到肝脏。Ⅰ型分为两个亚型,其中Ⅰa型为肠系膜上静脉与脾静脉无汇合,Ⅰb型为肠系膜上静脉与脾静脉汇合[1]。该例属于Ⅱ型,但出现在双胞胎之一,国内未见报道。Abernethy畸形十分罕见,其形成机制主要是胚胎在发育过程中卵黄囊静脉尾部过度退化,导致门静脉系统完全缺如或发育不良[2]。据统计,其他系统的畸形、感染及肝衰竭是导致患者死亡的主要原因3。Abernethy畸形临床表现多样,主要症状包括: ①肝脏血液灌流不足导致肝功能异常、肝脏结节样增生或肿瘤等病变; ②肝外门腔分流导致消化道出血及肝肺综合征等; ③伴发心血管畸形、内脏异位及胆道闭锁等其他系统畸形[4]。Ⅰ型多见于儿童,女性多见,症状重,较早出现高血氨症、肝性脑病及肝衰竭等并发症,常伴有其他系统畸形;Ⅱ型男性多见,症状较轻,通常为门静脉单一畸形,较少合并其他畸形[5]。本例脾大、血小板计数低,易发生继发性感染;总胆汁酸升高,可能与门静脉发育不良致肝肠循环受限相关[6]。本例血管造影示肠系膜上静脉与左侧髂内静脉之间存在一异常沟通血管,在Ⅱ型Abernethy畸形中较少见。患者主要表现为肺动脉高压症状,而肺动脉高压是Abernethy畸形的严重并发症之一,需引起临床重视。Abernethy 畸形并发PAH的机制尚未完全阐明,可能是由于门脉系统血液经肝旁路分流,血管活性物质未经肝脏灭活而进入肺循环,导致肺内扩血管物质与缩血管物质之间比例失衡,从而引起肺内血管扩张或肺血管病变;此外,Ohno等[7]在Abernethy 畸形患者的肺活检标本中发现肺小动脉内存在微血栓,该结果提示血栓栓塞也可能是门体分流患者继发PAH的重要机制。
Abernethy畸形的诊断主要依赖各种影像学检查,其中CTA及磁共振血管成像检查常被作为首选检查,血管造影是诊断该病的金标准,但其为有创检查,且不能发现其他病变,故不作为该病的首选检查;血管造影能显示发育不全的肝内门静脉,因此在确定Abernethy畸形分型上仍具有不可替代的作用[8]。Abernethy畸形的鉴别诊断主要是Ⅰ型与Ⅱ型的鉴别,根据患者的临床表现及CTA等影像学结果可进行鉴别,必要时可行血管造影。本例CTA提示门静脉缺失,考虑Abernethy畸形Ⅰ型,但根据该病特点,Ⅰ型多症状重,较早出现黄疸、高氨血症及肝性脑病等并发症,且部分Ⅱ型因异常分流,可能存在肝门静脉显影不佳。结合患者特点,行门静脉造影和异常分流通道球囊堵闭试验,进一步明确分型及诊断,术中将其诊断为Abernethy畸形Ⅱ型。由此可以看出,对于某些门静脉分支发育不良的Ⅱ型病例,常规的影像学检查有时难以显示细小的肝内门静脉分支,容易误诊为Ⅰ型病例,需通过球囊暂时阻断分流后进行门静脉造影或通过肝活检才能明确是否存在肝内门静脉分支。
Abernethy畸形的治疗目前尚无统一定论,需根据畸形分型及患者的具体情况选择治疗方案[9]。Ⅰ型以药物保守治疗为主,病情后期选择肝移植;Ⅱ型主要通过外科结扎和血管内栓塞关闭异常分流;当无法关闭分流时,可选择肝移植[10]。近年来有文献报道可通过结扎分流血管及Rex手术增加肝脏血供,且行之有效[1,11];而通过介入的方法关闭门体异常分流的情况较少。该例患者术中门静脉压、肺动脉压控制可,充分评估病情,与家属沟通后,选择介入封堵,效果佳。在临床中,当出现不明原因的门静脉高压性肺动脉高压、肝功能异常、凝血功能异常及继发性血小板减少时,应警惕Abernethy畸形的可能,建议行CTA等影像学检查协助诊断。若诊断为Abernethy畸形,应关闭分流行造影进一步明确分型,根据患者的病情及分型予以个体化治疗。

