未足月胎膜早破高危因素及护理对策
曾 敏,高雅娟,黄亚燕
胎膜早破作为妊娠期常见并发症,即在临产前发生胎膜自然破裂。目前,胎膜早破临床发生率为2.7%~7.0%[1]。根据孕妇胎膜早破时间,可将该症状分为足月早破及未足月早破两种类型,后者即指孕周未达到37周时出现的早破现象,临床发生率为2.0%~3.5%,可导致病原体由产道进入产妇羊膜腔,进而导致胎儿发生宫内感染、新生儿肺炎或窒息等严重并发症[2],且如未能对该类产妇及新生儿采取有效干预措施,极易导致新生儿出现脑室出血、脑室周围蛋白质软化、癫痫等症状[3]。朱薏等[4]研究指出,在妊娠期采取预防性监测,能够显著降低该类症状的发生率,进而有助于改善母婴结局。但就目前而言,临床上尚未形成标准的监测制度,导致监测工作的准确性较低,难以达到理想目的。同时,受各地区文化及经济发展的约束,妊娠期预防性监测项目统一性较差,进一步影响了监测效果。因此,明确未足月胎膜早破高危因素,制定科学、合理、系统的监测方案,进而采取有效的干预措施纠正相应危险因素,有效避免未足月胎膜早破的发生,对保证孕妇及胎儿健康,促进新生儿健康发育具有重要意义。本研究对2017年11月—2019年11月我院收治的108例未足月胎膜早破孕妇临床资料进行回顾性分析,现报告如下。
1 资料与方法
1.1 一般资料 选取2017年11月—2019年11月在我院产科门诊进行治疗的108例未足月胎膜早破孕妇作为研究组,孕妇年龄21~40(28.39±4.27)岁,孕周28~37(33.61±4.75)周。另选取同期在我院产科门诊进行治疗的173例足月胎膜早破孕妇作为对照组,孕妇年龄22~39(29.21±4.03)岁,孕周37~42(39.46±2.09)周。
1.2 诊断、纳入及排除标准 诊断标准:①孕妇突发阴道液体流出,并伴有胎脂样物;②阴道液pH>6.5;③经腹部超声检查,提示羊水量减少。纳入标准:①孕妇符合胎膜早破诊断;②孕周符合相应标准;③孕妇临床资料完整;④孕妇对本次研究知情,并自愿参与,且经过伦理委员会批准。排除标准:①孕妇伴有严重精神类疾病;②孕妇明确拒绝本次研究。
1.3 研究方法 在征得孕妇同意后由2名调查人员一同调取孕妇的临床资料,内容包括孕妇年龄、体质指数(BMI)、妊娠情况、羊水量、子宫情况、剖宫产史、生殖道感染情况、辅助生殖史、胎膜早破史等基础资料,同时调取孕妇治疗期间血清维生素C、维生素E及铜离子(Cu2+)、锌离子(Zn2+)水平并进行比较。
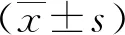
2 结果
2.1 影响胎膜早破的单因素分析 两组孕妇在双胎或多胎、胎位异常、生殖道感染、引产或流产史、腹压增加、妊娠期贫血、胎膜早破史、辅助生殖史、产检次数<5次、血清维生素C、血清维生素E、血清Cu2+及血清Zn2+等方面存在明显差异(P<0.05)。见表1。

表1 胎膜早破危险因素单因素分析
2.2 影响胎膜早破的多因素分析 以孕妇出现未足月胎膜早破为因变量,以单因素分析中存在统计学意义的高危因素作为自变量进行多因素回归分析,结果显示,双胎或多胎、胎位异常、生殖道感染、引产或流产史、产检次数过少、伴有妊娠期贫血、腹压增加、胎膜早破史、辅助生殖史及血清维生素C、血清维生素E、血清Cu2+及血清Zn2+水平降低均是未足月胎膜早破的高危因素(P<0.05)。见表2。

表2 胎膜早破危险因素多因素分析
3 讨论
3.1 高危因素分析 胎膜是由绒毛膜及羊膜构成的封闭环境,具有保护宫内胎儿的作用,当胎膜受异常因素影响后其弹性及张力可发生异常,导致其无法承受羊膜腔压力而破裂,最终影响新生儿结局[5]。目前,胎膜早破的具体原因尚不明确,陈洁等[6]指出,胎膜早破主要受孕妇子宫病理状态、腹压、羊水异常、妊娠情况及生殖道感染等情况影响。
本次研究结果显示,双胎或多胎、胎位异常、生殖道感染、引产或流产史、产检次数过少、伴有妊娠期贫血、腹压增加、胎膜早破史、辅助生殖史及血清维生素C、血清维生素E、血清Cu2+及血清Zn2+水平降低均是未足月胎膜早破高危因素(P<0.05),其原因如下。①李艳芳[7]研究指出,随着女性妊娠次数的增加,其胎膜早破发生率逐渐提高,伴有多次妊娠孕妇发生胎膜早破概率约为首次妊娠孕妇的5.817倍,而存在双胎或多胎妊娠孕妇因子宫容积增加,导致羊膜腔压力显著升高,使覆盖于宫颈内口的胎膜厚度降低[8],进而导致未足月胎膜早破概率增加。②在进行引产或流产操作时极易出现宫颈撕裂或宫颈内口括约肌功能障碍等情况,导致孕妇未达到足够孕期即发生胎膜早破[9]。③目前,生殖道感染已被证实能够导致胎膜早破,其主要原因为子宫颈与阴道间微生物生成大量水解酶,导致胎膜中胶原纤维水平降低,促使胎膜早破发生率升高,且以未足月胎膜早破为主[10]。④胎位异常主要以头盆不对称及臀位为主,在以上情况下由于羊膜腔内压力不均等情况可导致胎膜早破。同时,如孕妇能够按时接受产检并遵医嘱采取及时有效的干预措施,即能够有效纠正胎位,避免因胎位不正或其他因素造成的未足月胎膜早破[11]。⑤胎膜早破史,如孕妇伴有胎膜早破史,极有可能再次发生胎膜早破,且发生胎膜早破孕期常少于初次胎膜早破时间,其原因包括导致初次胎膜早破的原因极有可能再次作用于孕妇、因妊娠对宫颈括约肌造成的损伤进一步增加了该症状的发生率[12]。⑥维生素及微量元素的影响:维生素C能够通过加强赖氨酸及脯氨酸的转化,提高孕妇体内胶原蛋白的合成速度,而机体胶原蛋白合成不足或过度降解是导致未足月胎膜早破的主要原因;维生素E作为机体内清除氧自由基、抑制过氧化反应的同时,还能够有效维持细胞膜的稳定性[13],进而有助于降低胎膜早破的发生率;Cu2+及Zn2+分别具有促进铁吸收及为胚胎生长提供营养保障的作用,因此,随着以上两种微量元素的降低,孕妇发生胚胎早破的记录也随之升高,且当以上两种微量元素含量低于相应标准时,即可导致未足月胎膜早破的发生,与赵艳等[14]研究结果相符。
3.2 护理措施
3.2.1 心理干预 李菲等[15]研究指出,孕妇焦虑、担忧、紧张等不良情绪可诱发宫缩,进而导致未足月胎膜早破的发生。因此,在妊娠期间,护理人员应指导孕妇家属提高与孕妇的沟通频率,采取针对性较强的心理干预措施缓解孕妇不良情绪,尤其对伴有胎膜早破史、辅助生殖史及引产或流产史的重点人群,应通过耐心指导[16],提高该类孕妇对胎膜早破相关知识的理解程度,并给予其足够的社会支持,通过列举以往治疗成功的实例,提高孕妇信心。
3.2.2 生活干预 在干预期间密切观察孕妇呼吸、心率、脉搏及体温等生命指标,保证孕妇睡眠充足,于孕妇休息时,在其臀部下方放置软枕,使其臀部适当抬高,以避免自发性宫缩的发生;指导孕妇使用富含维生素及微量元素的流食[17],在提高孕妇营养水平的同时,避免便秘等情况的发生。
3.2.3 加强重点人群干预 杨红等[18]研究指出,双胎孕妇出现胎膜早破的概率高于单胎妊娠孕妇。同时,有研究指出,妊娠期间维生素及微量元素的缺乏与胎膜早破存在一定关联,因此,应在孕妇进行孕检过程中重点对孕妇体内维生素及微量元素含量进行监测,对重点危险人群开展强化干预措施,以避免不良情况的发生[20]。
3.2.4 抗感染干预 保证病房卫生清洁,按时对孕妇外阴处进行清洁干预,即使用碘伏溶液对孕妇会阴进行擦拭,每天2次,并使用无菌会阴垫,以保证会阴清洁,另外,尽可能减少会阴及直肠检查,同时注意阴道排液的性质,开展血常规、C反应蛋白等监测工作,以便及时发现异常情况,采取必要的干预措施[21]。
综上所述,双胎或多胎、胎位异常、生殖道感染、引产或流产史、产检次数过少、伴有妊娠期贫血、腹压增加、胎膜早破史、辅助生殖史及血清维生素C、血清维生素E、血清Cu2+及血清Zn2+水平降低等因素均为未足月胎膜早破高危因素,针对伴有高危因素的病人,医护人员应通过加强日常监护、开展心理干预及健康教育、采取抗感染措施等方式避免未足月胎膜早破的发生。

