延续性母乳喂养支持体系在母乳喂养中的研究
冯丽芳 王明喜 罗桂凤 钟春媚 柏 智 卢敏君
广东省东莞市东南部中心医院护理部,广东东莞 523700
母乳是婴儿理想的天然食物,母乳喂养不仅为母亲和儿童带来多健康益处,同时也具有重要的社会发展意义[1]。出生后最初6个月的纯母乳喂养是儿童营养的重要基础,6个月以内婴儿需要完成从宫内依赖母体营养到宫外依赖食物营养的过渡,来自母体的乳汁是完成这一过渡最好的食物,任何其他食物的喂养方式都不能与母乳喂养相媲美[2]。我国婴儿6个月内纯母乳喂养率为29.2%,距离《中国儿童发展纲要(2011—2020年)》和《国民营养计划(2017—2030)》提出的2020年我国纯母乳喂养率达到50%的目标仍有一定的距离,远低于43%的世界平均水平和37%的中低收入国家平均水平[3-5]。增加母乳喂养率,延长母乳喂养时间是世界性的公共卫生问题,专业的母乳喂养支持是达成这一目标的关键[6-8]。本研究探索基于家庭教育-院内母乳喂养支持小组-出院后移动医疗支持的延续性母乳喂养支持体系对母乳喂养的影响,取得满意效果,报道如下。
1 资料与方法
1.1 一般资料
选取2020年3—9月在我院规律产检并足月阴道分娩的产妇160例作为研究对象,签署分娩计划书与知情同意书,本研究经我院医学伦理委员会批准。所有患者随机分为对照组和观察组,每组各80例。对照组年龄18~39岁,平均(26.3±4.3)岁;孕龄37~42周,平均(40.2±1.2)周;文化程度:中专及以下学历65名,大专及以上的学历15名。观察组年龄20~38岁,平均(27.1±5.1)岁;孕龄37~42周,平均(40.3±1.5)周;文化程度:中专及以下学历40名,大专及以上的学历40名。两组产妇的年龄、平均出生孕龄、文化程度等比较,差异均无统计学意义(P>0.05),具有可比性。
纳入标准:①单胎妊娠;②孕龄为 37 ~42周,产后无母婴分离;③产妇年龄22~36岁,依从性良好;④新生儿出生体重≥2500 g,出生1 min、5 min Apgar评分≥8分。
排除标准:①产妇无母乳喂养意愿,坚决拒绝母乳喂养;②产妇有母乳喂养禁忌证;③产妇接受过乳房整形或治疗性手术的;④新生儿有母乳喂养禁忌证;⑤未足月分娩;⑥产妇为医护人员 。
1.2 干预方法
1.2.1 对照组 给予常规方案。对照组接受常规产检和孕妇学校教育;分娩后进行母乳皮肤早接触早吸吮(顺产后1 h、剖宫产6 h内完成);住院期间由爱婴区护士指导母乳喂养和新生儿护理;出院后转介社区卫生组织。
1.2.2 观察组 观察组在对照组常规方案的基础上采用延续性母乳喂养支持体系进行干预。
1.2.2.1 成立母乳喂养支持小组 母乳喂养支持小组共8名:医院护理教育总监1名负责总体协调工作,提供政策支持;国际泌乳顾问(IBCLC)1名负责协调整个研究过程并解决复杂的泌乳问题,担任主导、协调的技术核心角色,IBCLC是国际唯一认证承认的管理母乳喂养的专业人员,具备管理母乳喂养知识和技能的临床核心能力[9];助产士4名负责研究过程的具体实施,助产士均参加过省、市母乳喂养培训班,确保接受的母乳喂养知识和技能是正确和有循证依据的,能提供同质化的母乳哺育的知识、能力和技能,实现从医院到居家母乳喂养的延续性支持和帮助;产科及儿科副主任医师各1名担任技术顾问。
1.2.2.2 建档入册 孕龄36周开始在助产专科护理门诊进行规律产检,建立母乳喂养档案,档案内容包括:产妇基本信息(年龄、文化程度、家庭收入、联系方式、母乳喂养意愿、预计哺乳时间等)、接受母乳喂养知识和技能情况、乳房评估、婴儿含接评估、哺乳姿势、母乳喂养有效性评估。
1.2.2.3 干预方法 ①孕期干预。在助产专科门诊接受由母乳喂养支持小组提供的母乳喂养系统教育,包括2次父亲或家庭主要照顾成员共同参与的母乳喂养知识和技能教育,内容包括:对纯母乳喂养的认知、对早接触早开奶的认知、对婴儿吸吮是最有效刺激泌乳方法的识知、对按需哺乳的认知、对母乳喂养益处的认知、母乳喂养技巧和注意事项等;并利用模型一对一进行孕妇母乳喂养技能演示;②分娩住院期间干预。产后专人负责协助常规进行母乳皮肤早接触早吸吮(顺产后1 h、剖宫产6 h内完成);产后24 h内由母乳喂养支持小组成员进行评估和支持,了解产妇母乳喂养感受、解决喂养过程的困扰、建立坚定的母乳喂养信心;③产后干预。10~12 d在助产士专科门诊由母乳喂养支持小组成员进行随访1次,追踪喂养情况;进入“我信我行”母乳喂养支持微信群获得基于移动医疗的延续性护理服务。采取群内定期发放母乳喂养知识+个体咨询模式,便于孕妇获取母乳喂养技术支持;④门诊候诊区设专区摆放母乳喂养小手册,以便孕妇方便取用学习;滚动播放母乳喂养宣传视频,多形式促进、支持母乳喂养。在整个干预过程,母乳喂养支持小组成员详细了解每个产妇母乳喂养过程,解答疑问,排除影响母乳喂养因素,促进母乳喂养;IBCLC动态了解母乳喂养支持小组工作的实施,及时给予指导,保证小组工作的有效开展。
1.3 观察指标与评价标准
1.3.1 产妇母乳喂养自我效能
1.3.1.1 量表采用 采用母乳喂养自我效能量表(BSES-shont Form,BSES-SF)[10],该量表包含2个维度:技能维度和内心活动维度,由14个条目组成,所有的条目均采用Likerts 5 级评分,“1~5”代表“完全没有信心~总是很自信”,正向计分,总分14~70分。BSES-SF[信度系数(Cronbach's α)=0.872]经日本等多个国家应用效果显示,BSES-SF是评估产妇母乳喂养自信心的有效工具,量表得分可以预测产妇母乳喂养方式,得分过低是产后早期停止母乳喂养的危险信号。
1.3.1.2 评价方法 评估产后24 h内、产后10~12 d的母乳喂养自我效能。产后24 h内由病房责任助产士发放,产后10~12 d由助产专科护理门诊出诊助产士(均为本研究小组成员)发放,指导孕妇了解量表条目意义和正确填写方法,产妇在填写完以上问卷后,当场全部收回。母乳喂养小组成员负责数据整理,收回率100.00%。
1.3.2 母乳喂养率
1.3.2.1 住院纯母乳喂养率 ①量表采用。采用自行设计调查表《住院期间纯母乳喂养率调查表》(Cronbach's α=0.896);②评价方法。由病房责任护士在产妇出院当天进行调查,调查方式为问卷星。计算方法:住院纯母乳喂养率=住院期间纯母乳喂养产妇例数/产妇的总例数×100%。母乳喂养小组成员负责数据整理,收回率100.00%。
1.3.2.2 0~6个月纯母乳喂养率 ①量表采用。采用自行设计调查表《0~6个月母乳喂养率调查表》(Cronbach's α=0.862),由研究组助产士分别在产后1、3和6个月时进行调查,调查方式为问卷星。计算方法:纯母乳喂养率=使用纯母乳喂养产妇例数/调查的总例数×100%。母乳喂养小组成员负责数据整理,收回率100.00%。
1.4 统计学处理
采用SPSS 23.0统计学软件进行数据分析,计量资料用()表示,组间比较采用t检验;计数资料用[n(%)]表示,组间比较采用χ2检验,以P<0.05为差异有统计学意义。
2 结果
2.1 两组产妇的产后24 h内及产后10~12 d母乳喂养自我效能评分比较
观察组产后24 h内和产后10~12 d母乳喂养自我效能评分均显著高于对照组,差异有统计学意义(P<0.05)。见表1。
表1 两组产妇母乳喂养自我效能评分比较(,分)

表1 两组产妇母乳喂养自我效能评分比较(,分)
组别 n 产后24 h内 产后10~12 d观察组 80 26.6±6.3 55.4±9.5对照组 80 22.8±4.8 39.5±6.3 t值 4.291 12.476 P值 0.000 0.000
2.2 两组产妇的住院期间、产后1个月、3个月、6个月纯母乳喂养率比较
观察组住院纯母乳喂养率、产后0 ~ 6个月纯母乳喂养率均明显高于对照组,差异有统计学意义(P<0.05)见表2。
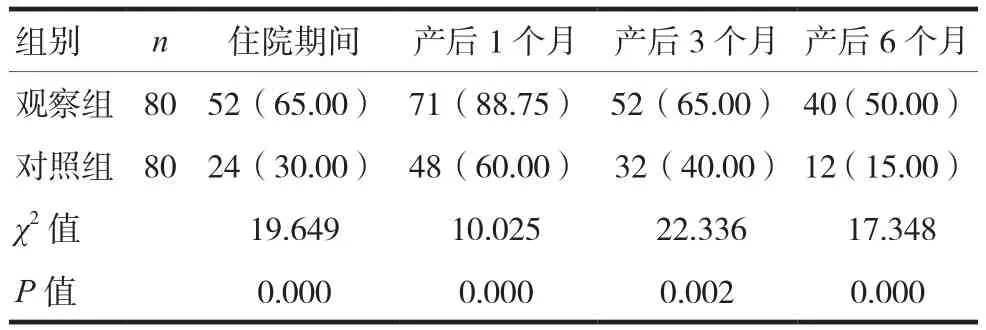
表2 两组产妇住院期间、产后1个月、3个月、6个月纯母乳喂养率比较[n(%)]
3 讨论
影响母乳喂养的因素是多方面的,《柳叶刀》的研究将母乳喂养的影响因素归结为个人、机构和社会三个层面[11]。《中国母乳喂养影响因素调查报告》中指出,全球0~6个月婴儿的平均纯母乳喂养率为43%,我国低于世界平均水平。调查显示:母婴健康状况和婴儿母亲对母乳喂养相关知识的认知对早接触早开奶和6个月内纯母乳喂养均有着显著的影响;医疗卫生机构、家庭、工作单位和公共场所的支持对纯母乳喂养有显著的影响[3]。本研究探索基于家庭教育-院内母乳喂养支持小组-出院后移动医疗支持的延续性母乳喂养支持体系对母乳喂养的影响,着重从产妇对母乳喂养相关知识的认知、家庭支持、医疗机构支持进行干预,消除母乳喂养阻碍因素。
3.1 教育前移,提高对母乳喂养知识的认知
《婴幼儿喂养全球战略》指出要改善母亲、父亲和其他照料者喂养婴儿的方式,首先要使他们能够获得关于适当喂养方法的客观、一致和完整的信息,并为母亲提供技术支持,帮助她们顺利地开始并持续地以最佳喂养方式喂养婴儿[12]。我院2018年设置助产士专科门诊,由符合资质的助产士出诊,本研究中母乳喂养支持小组的成员均在助产士专科门诊轮流出诊。依托助产专科护理门诊为教育平台,从孕36周开始对照母乳喂养教育清单进行母乳喂养相关知识教育,保证了宣教内容的客观、一致和完整性。母乳喂养宣教列为每次产检的常规宣教内容,实行评估-宣教-再评估的循环模式,强化对母乳喂养知识的认知。另外,强调至少2次父亲或家庭主要照顾成员共同参与母乳喂养知识和技能教育,提高家庭成员对母乳喂养知识的认知,促进家庭对母乳喂养的支持。
3.2 院内强化,把握母乳喂养的关键时期
有研究认为,促进母乳喂养的最佳时机是在医院或者分娩机构[13]。《中国母乳喂养影响因素调查报告》中指出,90.2%的母亲认为在分娩住院期间医院提供的母乳喂养宣传、教育、指导对母乳喂养很有帮助[3]。本研究在产后由专人(产房为接生助产士,病房为责任护士)负责帮助产妇完成首次的早接触早吸吮;产后24 h是建立母乳有效喂养的关键期,母乳喂养小组及时的介入可以帮助产妇及新生儿调整哺乳姿势及含接姿势,从而能达到有效按需哺乳的目的;在整个住院过程,母乳喂养支持小组成员对产妇提供持续的母乳喂养的宣传、教育、指导,了解产妇母乳喂养感受、解决喂养过程的困扰、建立坚定的母乳喂养信心,让产妇对母乳喂养做到知行合一。母乳喂养自我效能对产妇母乳喂养行为有预测作用,是影响母乳喂养持续时间的重要因素,应尽早对初产妇实施综合化的护理干预措施,帮助产妇建立足够的母乳喂养信心,从而有效防止其过早地停止母乳喂养[14]。本研究从孕36周开始进行母乳喂养的强化宣教,并持续进行,从研究结果看,对母乳喂养起到了较好的促进作用。
3.3 出院跟踪,保证母乳喂养支持延续性
我院服务的产妇大部分为外来务工人员,对于这些经济条件本身就不宽裕的“打工族”来说,单纯从个人经济出发,成功的母乳喂养无疑具有巨大的吸引力,但因社会家庭观念、个人文化水平、奶粉销售广告误导等因素的影响,无论是本地居民产妇还是外来务工产妇,能按WHO建议进行成功母乳喂养并坚持数月的产妇占比较少。出院后持续的母乳喂养支持无疑是给产妇及家庭强大的支撑。产后10~12 d助产士专科门诊的随访,及时发现出院后在家庭进行母乳喂养的困难,指导解决的方法。微信群母乳喂养权威信息的发布,群内对母乳喂养问题的解答,母乳喂养率的定期跟踪随访,保证的母乳喂养的支持和促进。
教育措施早期规范,教育形式多样化、个性化、连续性,对母乳喂养进行连续的促进和支持,建立、强化母乳喂养信心,从而促进母乳喂养,提高母乳喂养率。这种模式的充分应用,体现出本研究对母乳喂养的个性化及有效性的特点,也证实了这种模式在提高母乳喂养方面获得确切效果,实现从医院到居家母乳喂养的延续性支持和帮助。韦枝容等[15]研究中指出,将365例产妇随机分为观察组189例和对照组176例,对照组出院前给予常规产后健康指导,观察组给予母乳喂养门诊延续性指导。结果显示观察组婴儿6月龄时纯母乳喂养率及12月龄坚持母乳喂养率均高于对照组(P<0.05)。母乳喂养行为受多方面因素的影响,国外医院内母乳喂养支持体系发展已经较为成熟,应进一步借鉴国外的管理和实践经验,继续研究构建基于家庭教育-院内母乳喂养支持小组-出院后移动医疗支持的延续性母乳喂养支持体系,消除母乳喂养的阻碍因素,促进母乳喂养,改善产妇0~6个月的母乳喂养结局,提高母乳喂养率和纯母乳喂养率,延长母乳喂养时间。本研究观察组产妇伴随着产后的时间的延长,延续性护理起到了关键的作用,保障了纯母乳喂养率,而对照组随着出院时间的延长,母乳喂养率呈现先上升后下降的趋势,提示随着出院,接受专业性的指导的作用也减弱。通过母乳喂养支持体系的建立,提高医护人员、家庭和社会对母乳喂养的重视和支持,促进母乳喂养十项措施的落实,为东莞市东南部区域的母亲、婴儿及家庭提供一个更为人性化的养育环境。
综上所述,延续性母乳喂养支持体系可以有效增强产妇母乳喂养自信心,提高母乳喂养自我效能,改善产妇0~6个月母乳喂养结局,提高纯母乳喂养率,延长母乳喂养时间。

