子宫腺肉瘤的MRI影像特征分析
赵 阳
(首都医科大学附属北京妇产医院放射科,北京 100026)
子宫肉瘤少见,占所有子宫体恶性肿瘤的8%[1],包括子宫平滑肌肉瘤、子宫内膜间质肉瘤、癌肉瘤与腺肉瘤,腺肉瘤占其5%~9%[2-3]。由于发病率低,既往报道较少,误诊率较高,本文回顾性分析6例子宫腺肉瘤的MRI影像特征,旨在加深认知并提高其影像学诊断的能力。
1 资料与方法
1.1 病例资料
收集2016年1月至2019年12月在首都医科大学北京妇产医院经手术病理证实的子宫腺肉瘤患者6例,术前均接受了盆腔动态增强MRI检查。患者年龄19~63岁,中位数年龄54岁。临床症状均为阴道异常出血。肿瘤标志物三项CEA、CA19-9、CA125均为阴性。根据2009年FIGO分期,Ⅰa期1例,Ⅰb期3例,Ⅰc期2例。
1.2 影像检查方法
MRI扫描应用GE Discovery 750 3.0T成像仪、8通道腹部线圈进行。扫描前半小时肌内注射山崀菪碱(654-2)以减轻肠道平滑肌蠕动造成的运动伪影干扰。扫描序列包括T1WI、T2WI、DWI、LAVA-Flex动态增强序列,增强扫描对比剂为Gd-DTPA,经肘静脉注射,剂量为0.2 mmol·kg-1。DWI序列b值=1000 s·mm-1。手术时间与MRI检查时间间隔为5~12 d,中位数间隔为8 d。
1.3 图像分析
由两位高年资放射科医师对MRI图像进行定位、定性分析,分析指标包括病变位置、大小、形态、病变质地、DWI及ADC值,强化方式。
2 结果
6例腺肉瘤中有5例位于宫腔,1例位于宫颈,瘤体最大径2.0~9.4 cm,中位数约5.65 cm,其中1例为宫腔内多发较小病变(图1)。3例瘤体内可见多发微小长T1长T2囊泡影(图2),2例瘤体内可见流空血管影(图3—4)。瘤体强化的时间-信号(TIC)曲线均为Ⅱ型曲线,强化比值(病变/肌层)位于0.45~0.90之间。瘤体强化程度随瘤体最大径增加而增加(图5)。ADC值位于(0.565~0.900)×10-3mm2·s-1之间,中位数ADC值为0.854×10-3mm2·s-1。详见表1。
53岁女性,因“阴道不规则出血2个月,少量组织物排出3 d”就诊。A—D:依次为冠状位T2WI、矢状位T2WI、增强扫描延迟期、轴位DWI图像。病变为多发,箭头所示为其中3个较大病变。MRI误诊为内膜多发息肉。病理为腺肉瘤,累及子宫浅肌层。

A—B:55岁女性,瘤内多发微小囊泡影(箭头所示),病理为腺肉瘤,可见套袖样改变,与肌层浅表交叉;C—D:分别为19岁、63岁腺肉瘤患者的多发微小囊泡影(箭头所示)。

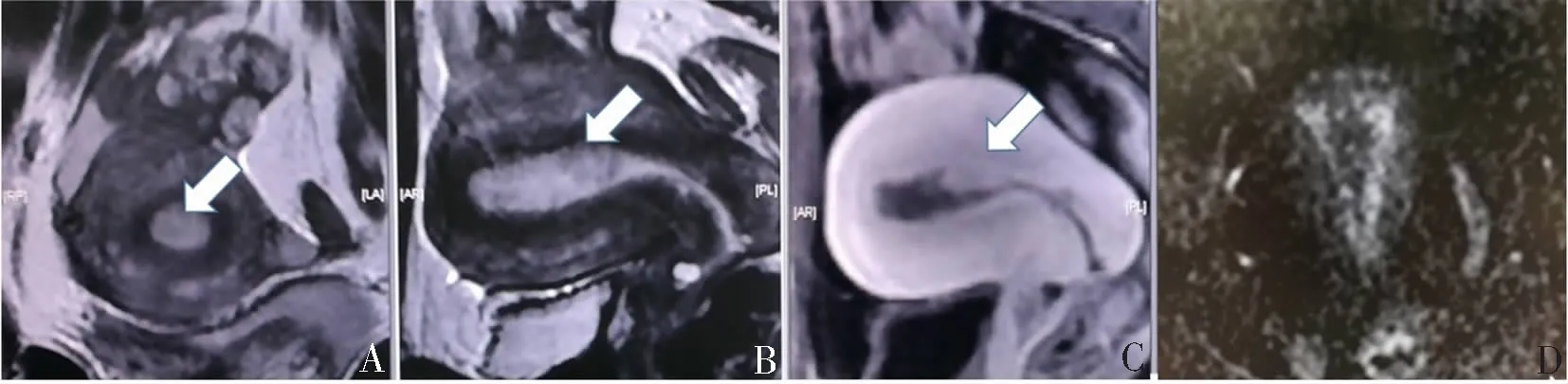
图3 瘤内血管影(病变位于宫颈)

60岁女性,以“阴道出血2周”就诊。A—F:依次为T2WI、增强扫描动脉早期、轴位ADC图、轴位T2WI、轴位增强扫描延迟期、轴位DWI图像。病变位于宫颈,因DWI信号较高,误诊为富细胞平滑肌瘤。T2WI及增强扫描可见病变内粗大供血血管(箭头所示)。病理为发生于子宫下段-宫颈内口的腺肉瘤,肉瘤成分呈子宫内膜间质及平滑肌分化。

A—D(患者50岁):依次为矢状位T2WI、矢状位增强扫描、冠状位T2WI、轴位T2WI;E—G(患者63岁):依次为轴位T2WI、轴位增强扫描、冠状位T2WI。箭头所示为瘤内血管影。

瘤体最大径线/cm图5 6例患者肿瘤与子宫肌层强化比值

表1 6例患者MRI特征
3 讨论
子宫腺肉瘤属于肉瘤中恶性程度较低的肿瘤,由良性的上皮成分及恶性的间质成分构成,生物学行为介于良性的腺纤维瘤及恶性的癌肉瘤之间[4],生长相对缓慢,预后相对较好,5年生存率可达80%,当合并肉瘤成分过度增生时,5年生存率下降为50%,且容易复发,需长期随访[1-3]。
3.1 影像表现
平扫T1WI及T2WI:70%的腺肉瘤发生于子宫内膜,填充宫腔,亦可发生于子宫肌层(来源于腺肌瘤)、宫颈及子宫外,如盆腔内结缔组织,卵巢等[5]。本组5例发生于宫腔,1例位于宫颈。与子宫内膜息肉及子宫黏膜下肌瘤这2个症状出现较早的良性疾病相比,瘤体发现时相对较大。典型的MRI表现为起自于子宫腔内,多见于宫底,巨大息肉状肿块,充满宫腔,并扩张宫颈管向阴道突出,边界清晰锐利,内部具有分泌功能的腺体成分,可见多发小囊状长或短T1、长T2信号,可与内膜息肉、子宫黏膜下肌瘤相仿[6]。本组中3例出现了典型的多发微小长T2信号囊性灶,与文献[6-7]报道腺肉瘤经典表现相符。有时也会呈具有多发分隔的囊性病变,囊与囊之间有与子宫肌层信号相似的实性成分,实性成分可显著强化,这时影像学表现与妊娠滋养细胞疾病相仿[7]。
强化方式:本组2例瘤体内可见显著粗大的供血血管,与子宫内膜息肉及子宫黏膜下肌瘤的蒂内血管相似,病变最大径分别为9.2、5.6 cm,笔者猜测肿块内血管影的显现,为肿块间质成分内的血管,与肿块体积较大有关系,体积越大的肿块出现血管影的概率较大,肿块强化越明显。而1例宫腔内较小多发病变因瘤体较小(2.0 cm),并未表现此种特征(图4),且瘤体强化程度随瘤体最大径增加而增加。本研究6例腺肉瘤病例中,瘤体强化的TIC曲线均为Ⅱ型曲线,强化比值(病变/肌层)位于0.45~0.90之间,与文献[6-8]报道腺肉瘤的多数强化方式符合。
DWI与ADC值:既往多篇文献[9-13]报道,恶性肿瘤由于细胞密度大,DWI信号较高,ADC值较低,与良性的病变相比,ADC值较少重叠。NAMIMOTO等[14]的研究指出,DWI序列联合T2WI可显著提高诊断的准确性,当病变的T2信号高于子宫肌层且ADC值小于1.05×10-3mm2·s-1时,提示肉瘤的诊断。腺肉瘤DWI信号不高,尤其低级别腺肉瘤[13-14]。伴有肉瘤成分过度增生时,瘤体内出血、坏死增多,DWI表现多样[6-7],本研究中ROI的勾画选择病变实性区域,避开囊变坏死及血管区,得出腺肉瘤的中位ADC值约0.854×10-3mm2·s-1,与NAMIMOTO等[14]的研究中子宫肉瘤(4例平滑肌肉瘤,2例子宫内膜间质肉瘤,2例混合间质肉瘤)ADC值(0.86±0.11)×10-3mm2·s-1近似,也与王红[8]的研究中子宫肉瘤(36例平滑肌肉瘤)ADC值(0.87±0.08)×10-3mm2·s-1近似,均符合子宫肉瘤的诊断;而与TAMAI等[13]的研究中子宫肉瘤(平滑肌肉瘤、内膜间质肉瘤、富细胞肌瘤)的ADC值约1.17×10-3mm2·s-1有较大差别,笔者认为原因可能是不同文献中包括的疾病谱不一、不同亚类的子宫肉瘤及同类型子宫肉瘤中分化成分不一,导致ADC值存在差异,尚需根据肉瘤种类及肉瘤成分进行细化测量,并继续扩大样本量来增强可信性。
3.2 鉴别诊断
本组5例位于宫腔的病变中,1例边界清晰并内见多发微小囊泡,误诊为黏膜下肌瘤(图2);3例均诊断内膜恶性病变;1例病变因为体积较小,且为多发,误诊为子宫内膜息肉(图5)。另1例因位于宫颈,误诊为宫颈富细胞肌瘤(图3)。按良恶性的判断标准,总的诊断准确率仅为50%。按病理类型的判断标准来讲,诊断准确率为0,故腺肉瘤需与以下疾病鉴别。
1)子宫内膜息肉、黏膜下肌瘤和富细胞肌瘤等良性病变:这些病变因含有具分泌功能的良性上皮成分,瘤内均可见多发微小囊泡,且边界清晰锐利,与腺肉瘤相仿。但腺肉瘤具有恶性的间质成分,DWI信号较高,ADC值较低,可依此鉴别。富细胞肌瘤因细胞密度大,导致水分子弥散受限,也有高DWI信号及低ADC值,但其内部质地更均匀,极少见小囊变及粗大穿行血管。
2)子宫平滑肌肉瘤及癌肉瘤:此二者占子宫体肉瘤的绝大多数,二者表现相似。瘤体较大,形态不规则,边界不清晰,侵袭性生长,瘤内极不均质,瘤内局灶的(而广泛的、大片的T1高信号区域更倾向于肌瘤的红色变性或脂肪变性)短T1信号(提示出血)高度提示其诊断[13-15],而此征象在腺肉瘤内极罕见。
3)子宫内膜间质肉瘤:位于宫腔内,特点为伴不同程度子宫肌层浸润,呈结节状、舌状、蠕虫状广泛地浸润子宫肌层,与肌层T2信号相似,与肌层分解不清,当呈蚯蚓状沿血管、淋巴管和阔韧带向子宫外蔓延生长时与子宫平滑肌瘤病变相仿。与肌层的交界面有时可见T2低信号索条,代表残余的子宫肌束。瘤体内部可见供血血管影,但无腺上皮特征性的多发微小囊泡。
综上所述,子宫腺肉瘤罕见,MRI影像具有一定特征,肿瘤形态呈肿块型,边界清晰锐利,瘤内不均质,瘤内多见多发微小囊泡影,瘤内血供丰富,甚至可见流空血管影,肿瘤的强化程度随肿瘤直径的增大而增大。DWI信号较高,ADC值较低。

