儿童急性感染性腹泻病诊疗规范( 2020年版)
国家卫生健康委员会,国家中医药管理局
腹泻病是多种病原、多种因素引起的以大便次数增多和大便性状改变为特点的一组疾病。急性感染性腹泻病指病程在2周以内、由病原微生物感染引起的腹泻病。急性感染性腹泻病发病率高、流行广泛,严重危害儿童健康。近年来,随着发展中国家口服补液盐(ORS)的广泛应用、母乳喂养率提高、营养和卫生保健措施改善,该病致死率明显降低,但仍是我国儿童常见病及5岁以下儿童的主要死亡原因之一。目前,在治疗过程中还存在抗菌药物应用不合理和过多经静脉补液等问题。为此,国家卫生健康委员会、国家中医药管理局组织相关学科专家,结合我国国情,制定了《儿童急性感染性腹泻病诊疗规范(2020年版)》,以进一步提高我国儿童急性感染性腹泻病的诊治水平。
一、主要病原体
病原包括病毒、细菌、真菌和寄生虫(见附表1),其中以病毒感染,尤其是轮状病毒感染最为常见。

附表1 急性感染性腹泻病常见病原体
二、临床表现
(一)共同临床表现。
1.消化道症状。大便性状改变,如稀糊便、水样便、黏液便、脓血便;大便次数增多,每日3次以上,甚至10~20次/日;可有恶心、呕吐、腹痛、腹胀、食欲不振等。
2.全身症状。如发热、烦躁、精神萎靡、嗜睡,甚至惊厥、昏迷、休克,可伴有心、脑、肝、肾等其他器官系统受累表现。
3.水、电解质及酸碱平衡紊乱。包括不同程度的脱水、代谢性酸中毒、低钾血症、低钠或高钠血症,也可有低钙血症、低镁血症。
(1)脱水。依据丢失体液量、精神状态、皮肤弹性、黏膜、前囟、眼窝、肢端、尿量、脉搏及血压的情况进行脱水程度的评估,脱水程度分为轻度、中度、重度(见附表2)。根据血清钠水平分为等渗性脱水(130~150 mmol/L) 、低渗性脱水(<130 mmo1/L)和高渗性脱水(>150 mmo1/L),以前两者多见。

附表2 脱水程度评估
(2)代谢性酸中毒。表现为呼吸深快、频繁呕吐、精神萎靡、嗜睡,甚至昏迷等。
(3)低钠和高钠血症。可有恶心、呕吐、精神萎靡、乏力,严重者可出现意识障碍、惊厥发作等。
(4)低钾血症。如精神不振、无力、腹胀、心律紊乱等。
(5)低钙血症和低镁血症。主要表现为手足搐搦和惊厥,营养不良患儿更易发生。脱水、酸中毒纠正过程中或纠正后出现上述表现时,应考虑低钙血症可能。补钙治疗无效时应考虑低镁血症。
(二)常见病原体所致急性感染性腹泻病的临床特点(见附表3)。
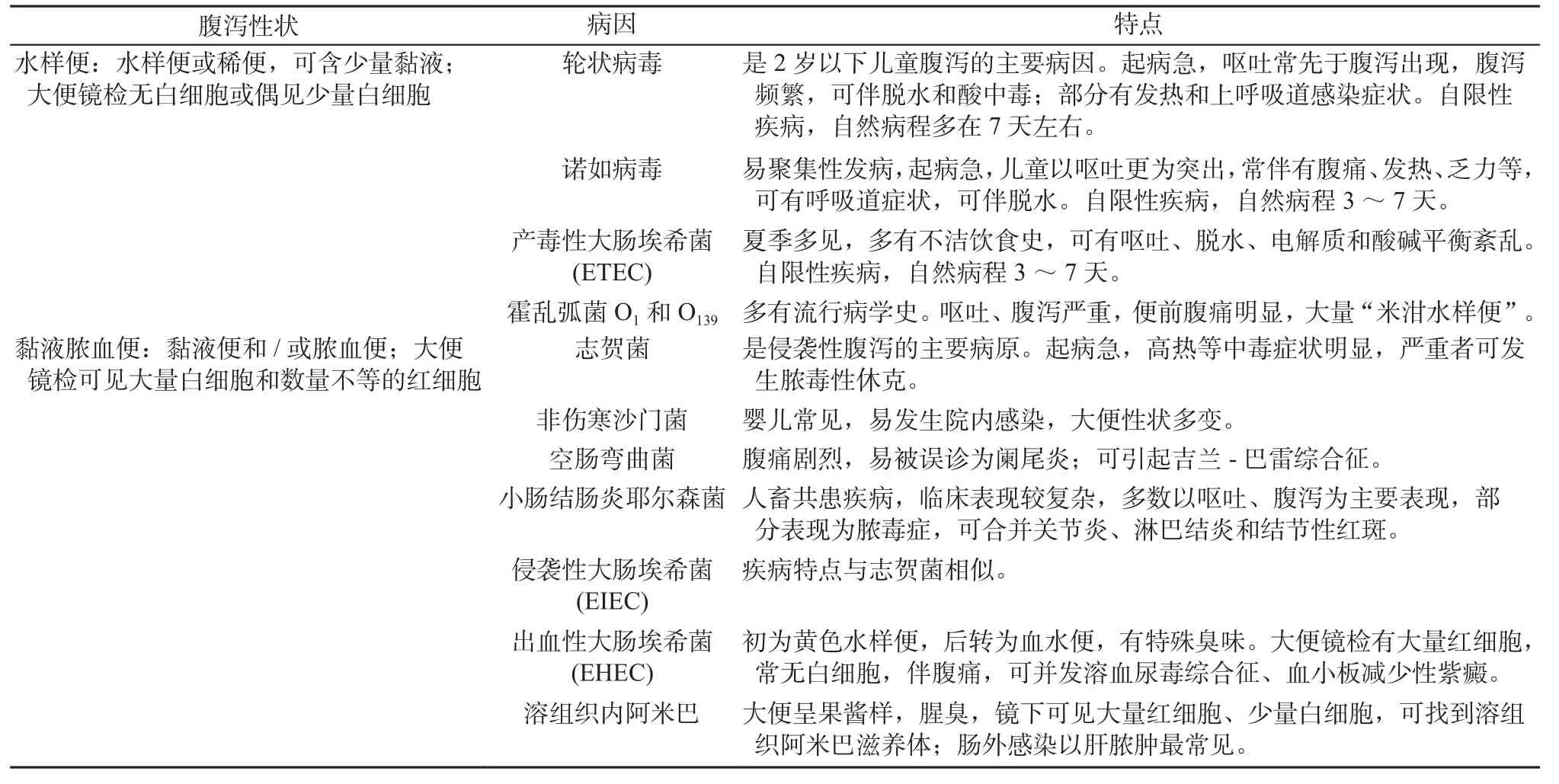
附表3 常见病原体引起的急性感染性腹泻病临床特点
三、辅助检查
(一)粪便常规。为急性感染性腹泻病的常规检查。霍乱弧菌感染时,暗视野显微镜检查可见呈流星样运动的弧菌。阿米巴原虫感染时,镜下可见含红细胞的溶组织内阿米巴滋养体。真菌感染时,大便涂片可见孢子、菌丝。
(二)粪便细菌培养。黏液脓血便或大便镜检有较多白细胞者,应行粪便细菌培养;出现急性水样便的免疫功能正常患儿无需常规行粪便培养。
(三)其他病原学检测方法。如酶免疫分析、直接免疫荧光分析、核酸扩增技术或分子序列分析检测等(常用病原学检测方法见附表4)。

附表4 常用病原学检测方法
(四)血培养。以下情况应做血培养检查:疑似脓毒症或肠源性发热;有全身感染中毒症状;原发或继发免疫功能低下;3个月以下婴儿;有某些高危因素如溶血性贫血、到过肠源性发热疫区旅游或接触过来自疫区、患不明原因发热性疾病的旅游者。
(五)其他。如血常规、血生化、血气分析及心电图等。意识改变或惊厥患儿除检测血糖和电解质外,可酌情完成脑脊液、头颅CT或MRI检查。有急腹症表现者,应行腹部B超和/或腹部立位片等检查。
四、诊 断
病程2周以内,大便性状改变,大便次数比平时增多,即可诊断急性腹泻病,有发热等感染表现者,应首先考虑急性感染性腹泻病。根据大便性状和镜检所见,结合发病季节、年龄以及流行情况可初步估计病因,病原学检查可协助明确致病原。需同时完善血气分析和血生化,评估有无脱水及其程度、性质,以及有无酸碱失衡和电解质紊乱。
五、鉴别诊断
(一)水样便鉴别。
1.导致小肠消化吸收功能障碍的疾病。如乳糖酶缺乏、葡萄糖-半乳糖吸收不良、失氯性腹泻、原发性胆汁酸吸收不良等,可根据不同疾病特点选择大便酸碱度、还原糖试验、大便钾、钠及氯离子测定、基因检测等检查方法加以鉴别。
2.食物蛋白诱导的肠病。最常见过敏原是牛奶蛋白、大豆、鸡蛋等。症状多在1岁内出现,表现为摄入可疑食物数天后出现呕吐、腹泻,水样便为主,可伴有贫血、低蛋白血症、维生素K缺乏等。回避可疑食物症状缓解,摄入可疑食物后症状重现可考虑本病,食物激发试验和小肠黏膜活检对诊断有帮助。
(二)脓血便鉴别。常由各种侵袭性病原感染所致,仅凭临床表现难以区别,应进行大便病原检测。还需与下列疾病鉴别。
1.急性坏死性小肠结肠炎。中毒症状重,高热,呕吐,大便初为水样便,继而转为暗红色、果酱样或赤豆汤样血便,腹胀重,常伴休克。腹平片和腹部B超可见小肠局限性充气扩张、肠间隙增宽、肠壁积气等。
2.食物蛋白诱导的直肠结肠炎。多见于纯母乳喂养的6个月以内婴儿。主要表现为腹泻,大便性状多变,可呈稀便或稀糊便,常见黏液便和血便。患儿一般状态好,腹部触诊无阳性发现。回避可疑食物症状好转,重新进食可疑食物后症状反复者应高度怀疑,食物激发试验有助于确诊。
3.食物蛋白诱导的小肠结肠炎综合征。常见过敏原是牛奶蛋白、鸡蛋、大豆等。呕吐、腹泻是常见临床表现,呈水样便或稀便,如病变累及结肠可出现血便。急性发作患儿,呕吐出现在摄入食物后4小时内,24小时内可有腹泻,重者可有不同程度脱水。容易误诊为急性感染性腹泻病。回避可疑食物症状缓解、摄入可疑食物后症状重现可考虑本病,食物激发试验有助于诊断。
4.炎症性肠病。是一组原因尚不清楚的非特异性慢性肠道炎症性疾病,包括溃疡性结肠炎、克罗恩病,主要表现为腹泻,多为黏液血便,伴腹痛、体重减轻、发热、贫血、生长发育迟缓等全身表现。部分伴有关节病变、虹膜睫状体炎、结节性红斑等肠外表现。初发病例易被误诊为急性感染性腹泻病,需综合病史、体检、内镜、影像学及病理学检查明确诊断。
六、病情严重程度评估和入院标准
(一)病情严重程度评估。
1.轻型。以胃肠道症状为主,无脱水及明显全身中毒症状。
2.中型。胃肠道症状较重,并出现轻、中度脱水和/或有全身中毒症状。
3.重型。胃肠道症状重,重度脱水和/或有明显的全身中毒症状。
(二)入院标准。经口服补液治疗失败,伴中重度脱水、电解质紊乱、酸中毒和/或全身感染中毒症状重、休克,有消化道外器官或系统受累的患儿应住院治疗。
七、治 疗
治疗原则:预防和纠正脱水、电解质紊乱和酸碱失衡,继续适量饮食,合理用药。
(一)补液治疗。补液方式分为口服补液、静脉补液和鼻饲管补液。
1.口服补液。口服补液与静脉补液同样有效,是预防和治疗轻度、中度脱水的首选方法。目前推荐选择低渗口服补液盐(ORSⅢ),配方见附表5。

附表5 ORSⅢ配方
患儿自腹泻开始就应口服足够的液体以预防脱水,可予ORSⅢ或米汤加盐溶液[每500 ml加细盐1.75 g(约为1/2啤酒瓶盖)]。每次稀便后补充一定量的液体(<6月50 ml,6月~2岁100 ml,2~10岁150 m1,10岁以上儿童按需随意饮用),直至腹泻停止。
轻至中度脱水:口服补液用量(m1)=体重(kg)×(50~75),4 h内分次服完。4 h后再次评估脱水情况。以下情况提示口服补液可能失败,需调整补液方案:①频繁、大量腹泻(>10~20 m1/kg·h) ;②频繁、严重呕吐;③口服补液服用量不足,脱水未纠正;④严重腹胀。
2.静脉补液。适用于重度脱水及不能耐受口服补液的中度脱水患儿、休克或意识改变、口服补液脱水无改善或程度加重、肠梗阻等患儿。静脉补液的成分、量和滴注持续时间须根据脱水程度和性质决定。补液原则为“先浓后淡,先盐后糖,先快后慢,见尿补钾”。
(1)第1个24 h的补液。
①确定补液总量。应包括累积丢失、继续丢失和生理需要三个方面。累积丢失根据脱水程度估算(见附表2);继续丢失一般为20~40 ml/kg·d;儿童生理需要量按照第一个10 kg体重100 ml/kg,第二个10 kg 50 ml/kg,其后20 ml/kg补给。第1个24 h的补液总量为轻度脱水90~120 ml/kg,中度脱水120~150 ml/kg,重度脱水150~180 ml/kg。
②确定液体性质。等渗性脱水一般选择1/2张含钠液,低渗性脱水一般选择2/3张含钠液,高渗性脱水一般选择1/3~1/5张含钠液。难以确定脱水性质者先按等渗性脱水处理。脱水一旦纠正,能口服补液的尽早给予ORS口服。常用混合溶液及其简易配制方法见附表6。

附表6 几种混合液的简便配制
③补液速度。中度脱水无休克表现者,补液总量的1/2在前8~10 h内输入,输液速度约为8~12 m1/kg·h;剩余 1/2在 14~16 h内输入,输液速度约为4~6 ml/kg·h。重度脱水有休克者首先扩容,可选择生理盐水或含碱的等张糖盐混合液20 ml/kg,30 min~60 min内快速输入,若休克未纠正,可再次予10~20 ml/kg扩容,一般不超过3次,同时需评估有无导致休克的其他原因。休克纠正后再次评估脱水程度,确定后续补液量和补液速度,原则和方法同前。注意监测血糖,休克纠正后可给予5%~10%含糖液,以避免低血糖。补液过程中密切观察病情变化,若脱水程度减轻、呕吐停止,尽早改为口服补液。
(2)24 h后的补液。经第1个24 h补液,脱水和电解质及酸碱平衡紊乱已基本纠正,需要补充继续丢失量和生理需要量。若能够口服,则改为口服补液;若因呕吐不能口服,则静脉补液。补充继续丢失量的原则是“丢多少补多少、随时丢随时补”,常用1/2~1/3含钠液;补充生理需要量用1/4~1/5张含钠液。这两部分相加后,于12~24 h内匀速补液。
3.鼻饲管补液。推荐应用于无静脉输液条件、无严重呕吐的脱水患儿,液体选择ORSⅢ,初始速度20 m1/kg·h,如患儿反复呕吐或腹胀,应放慢管饲速度。每1~2 h评估脱水情况。有中、重度脱水者应同时尽快建立静脉通路或转至上级医院。
(二)纠正电解质紊乱和酸碱失衡。
1.低钠血症。轻度低钠血症多随脱水的纠正而恢复正常,不需特殊处理。当血钠<120 mmo1/L时,可用高渗盐水如3%NaCl纠正,静脉每输入12 ml/kg 3%NaCl溶液,可提高血钠10 mmo1/L,初始可予1/3~1/2剂量,如症状无缓解,可重复上述剂量。宜缓慢静脉滴注,推荐速度为1~ 2 ml/kg·h。所需钠的mmol=[130-实测血钠(mmol/L)]×体重(kg)×0.6。在4 h内可先补给计算量的1/2~1/3,余量根据病情演变情况调整。需特别注意:严重低钠血症时,第1个24 h限制血钠升高超过10 mmo1/L,随后每24 h血钠升高<8 mmo1/L,血钠纠正幅度过快过大,可导致神经渗透性脱髓鞘。有酸中毒者使用碳酸氢钠或乳酸钠时,其中的钠也应计算在内。
2.高钠血症。一般高渗性脱水不需特殊处理,随脱水纠正血钠水平可逐渐恢复。严重高钠血症(血钠>155 mmo1/L)时应避免血钠水平降低过快,以每小时血钠下降速度≤0.5 mmo1/L为宜。
3.低钾血症。
(1)鼓励患儿进食含钾丰富的饮食;
(2)轻者可分次口服10% KCl 100~200 mg/kg·d;重者或不能经口服补钾者,需静脉补充,时间大于6~8 h。注意:①KCl浓度应稀释到0.15%~0.3%;②含钾液应缓慢静脉滴注,禁忌直接静脉推注,体内缺钾至少需2~4天才能补足;③有尿后补钾,少尿、无尿者慎用。④反复低钾血症或低钾难以纠正者,应注意补镁治疗。
4.低钙和低镁血症。无须常规补充钙剂和镁剂。如在治疗过程中出现抽搐,应急查血钙、血镁等电解质及血糖。血钙低者可予10%葡萄糖酸钙0.5 ml/kg,最大不超过10 ml,10~20 min静脉缓注,必要时重复使用。低镁血症者可予25%硫酸镁,每次0.2 ml/kg,每天2~3次,深部肌肉注射,疗程2~3天,症状消失后停药。严重低镁血症或深部肌肉注射困难者,可静脉补充硫酸镁50~100 mg/kg·次,单次最大量不超过2 g,25%硫酸镁用5%葡萄糖稀释为2.5%的硫酸镁溶液缓慢静点,每次输注时间不少于2 h,可按需重复给药。静点过程中需密切监测心率、血压等生命体征。
5.代谢性酸中毒。
(1)轻、中度代谢性酸中毒经补液治疗即可纠正,无需额外补充碱性药物。
(2)严重代谢性酸中毒需予碱性液纠酸,剂量计算方法如下:①所需碳酸氢钠mmol数=(24-实测HCO3-值)×0.3×体重(kg);②所需5%碳酸氢钠ml数=BE绝对值×0.5×体重(kg)。注意碱性液一般稀释成等张含钠液后分次给予,首次可给计算量的1/2。注意保持气道通畅以保证CO2的排出,酸中毒纠正后注意补充钾和钙。
(三)饮食治疗。急性感染性腹泻病期间,口服或静脉补液开始后应尽早给予适宜饮食,不推荐高糖、高脂和高粗纤维食物。婴幼儿母乳喂养者继续母乳喂养,配方奶喂养者伴有乳糖不耐受时可选择低乳糖或无乳糖配方。年龄较大的儿童,无需严格限制饮食。尽可能保证热量供给。急性腹泻病治愈后,应额外补充疾病导致的营养素缺失。
(四)抗感染治疗。
1.病毒是急性感染性腹泻病的主要病原,常为自限性,目前缺乏特效抗病毒药物,一般不用抗病毒药物,且不应使用抗菌药物。
2.水样便腹泻者(排除霍乱后)多为病毒或非侵袭性细菌感染引起,一般不用抗菌药物。伴明显中毒症状且不能完全用脱水解释者,尤其是重症患儿、早产儿、小婴儿和免疫功能低下者,应使用抗菌药物。黏液脓血便者多为侵袭性细菌感染,应给予抗菌药物;各地致病菌和耐药情况有所不同,病原菌尚未明确时,应根据本地流行病学情况经验性选择抗菌药物;病原菌明确后,根据药敏结果和病情给予针对性抗感染治疗。常见病原体感染的常用抗菌药物见附表7。另外,霍乱弧菌引起的腹泻抗感染药物可用多西环素(8岁以上患儿)、阿奇霉素、环丙沙星等。小肠结肠炎耶尔森菌感染可用复方磺胺甲唑。

表7 急性感染性腹泻病常用抗菌药物
3.寄生虫所致腹泻病少见。蓝氏贾地鞭毛虫和阿米巴感染可使用甲硝唑、替硝唑;隐孢子虫感染主要见于免疫功能低下者,可予大蒜素等治疗。
4.真菌性肠炎应根据病情酌情停用原用抗菌药物,并结合临床情况考虑是否应用抗真菌药物。
5.原则上首选口服给药,下列情况推荐静脉给药:①无法口服用药(呕吐、昏迷等);②免疫功能低下者出现发热;③脓毒症、已证实或疑似菌血症;④新生儿和<3个月婴儿伴发热。
(五)黏膜保护剂。蒙脱石散有助于缩短急性水样便患儿的病程,减少腹泻次数和量。用法和用量: <1岁,1 g/次,1~2岁,1~2 g/次,2岁以上2~3 g/次,餐前口服,每日3次口服。
(六)补锌治疗。在锌缺乏高发地区和营养不良患儿中,补锌治疗可缩短6月~5岁患儿的腹泻持续时间。<6个月的患儿,每天补充元素锌10 mg,>6个月的患儿,每天补充元素锌20 mg,疗程10~14天。元素锌20 mg相当于硫酸锌100 mg、葡萄糖酸锌140 mg。
(七)微生态制剂。益生菌有可能缩短腹泻病程及住院时间,可酌情选用。
八、中医药治疗
中医治疗以运脾化湿为基本治则,针对不同病因辨证施治,实证以祛邪为主,虚证以扶正为主。同时配合小儿推拿、灸疗法等外治法。
(一)辨证论治。
1.常证
(1)湿热泻:多见于急性腹泻。
证候表现:起病急,腹泻频繁,大便稀,色黄而气味秽臭,或夹黏液,肛门灼热,发红,烦躁,口渴喜饮,恶心呕吐,食欲减退,小便黄少,舌红,苔黄腻,脉滑数,指纹紫。
治则:清热利湿、分利止泻。
方药:葛根黄芩黄连汤加减(葛根、黄芩、黄连、金银花、茯苓、车前子、苍术等)。加减:发热重,加藿香、柴胡、生石膏;呕吐,加姜半夏、生姜。
中成药:葛根芩连类。
(2)伤食泻:起病前有伤食病史。
证候表现:大便稀带奶瓣或不消化食物,味酸臭,脘腹胀满、疼痛,痛则欲泻,泻后痛减,不欲饮食,恶心呕吐,舌质淡红,苔白厚膩或淡黄腻,脉滑数,指纹紫滞。
治则:消食导滞、理气止痛。
方药:保和丸加减(藿香、陈皮、焦三仙或鸡内金、莱菔子、茯苓、苍术、白术等)。
加减:呕吐,加姜半夏、生姜;腹痛,加木香、白芍、元胡、甘草。
中成药:保和丸类、神曲消食类。
(3)风寒泻:由于感受风寒、饮食生冷引起的腹泻。
证候表现:大便清稀,夹有泡沫,臭气不甚,肠鸣腹痛,或伴恶寒发热,鼻流清涕,咳嗽,舌质淡,苔薄白,脉浮紧,指纹淡红。
治则:疏风散寒、化湿和中。
方药:藿香正气散加减(藿香、紫苏叶、苍术、陈皮、厚朴、白芷、茯苓、大腹皮、半夏、甘草)。
加减:腹痛甚,里寒重,加干姜、砂仁、木香;腹胀,苔膩,加大腹皮、厚朴。
中成药:藿香正气类。
(4)脾虚泻:适用生后即腹泻或病后伴发腹泻。
证候表现:腹泻迁延,时轻时重,时发时止,大便稀溏,色淡不臭,不欲饮食,神情倦怠,形体消瘦或虚胖。舌质淡,苔薄白,脉缓弱,指纹淡。
治则:健脾益气、固涩止泻。
方药:参苓白术散加减(党参、茯苓、白术、苍术、山药、陈皮、鸡内金、黄芪)。
中成药:参苓白术类、人参健脾类。
(5)脾肾阳虚泻:适用于重症难治性腹泻。
证候表现:腹泻日久,久治不愈,腹泻频繁,洞泄不止,大便色淡不臭,形体消瘦,面色苍白,四肢发凉。舌淡少苔,脉微弱,指纹淡。
治则:温补脾肾、固涩止泻。
方药:附子理中汤合四神丸加减(人参、苍术、甘草、干姜、茯苓、山药、煨肉豆蔻、盐炒补骨脂、醋五味子、吴茱萸、大枣等)。
中成药:附子理中类、四神丸类。
2.变证
(1)气阴两伤:多由水泻、暴泻、湿热泻大量损失阴液,津亏气耗所致。若不及时救治,则可能迅速发展为阴竭阳脱证。
证候表现:泻下无度,神萎不振,四肢乏力,眼眶、囟门凹陷,皮肤干燥,心烦不安,啼哭无泪,口渴引饮,小便短少,甚则无尿,唇红而干。舌红少津,苔少或无苔,脉细数。
治则:健脾益肾,酸甘敛阴。
方药:人参乌梅汤加减(人参、乌梅、木瓜、莲子、山药、葛根、白芍、甘草)。
加减:久泻不止,加诃子、禹余粮;口渴引饮,加天花粉、石斛。
(2)阴竭阳脱:多因久泻耗伤阳气,阳损及阴所致的危重症。
证候表现:泻下不止,便如稀水,次频量多,精神萎靡,表情淡漠,面色青灰或苍白,四肢厥冷,哭声微弱,气息低微。舌淡,苔薄白,脉细微欲绝。
治则:回阳固脱。
方药:参附龙牡救逆汤加减(红参、附子、龙骨、牡蛎、芍药、炙甘草、干姜、白术)。
加减:尿少无泪加麦冬、五味子;四肢厥冷,大汗淋漓,即予回阳救逆、益气固脱类中药注射液静滴,本证病情危重,应中西医结合治疗。
(二)推拿疗法。
常用手法:分阴阳、推脾经、摩腹、运土入水、揉龟尾。湿热泻加清大肠、清小肠、退六腑等;伤食泻加揉板门、清大肠、运内八卦等;脾虚泻加推三关、捏脊、推上七节骨等。
(三)灸疗法。
灸法:取足三里、中脘、神阙,隔姜灸或艾条温和灸,每日1~2次。用于脾虚泻、脾肾阳虚泻。
(四)中药外治。
1.丁香2 g,吴茱萸30 g,胡椒30粒,共研细末。每次1~3 g,醋调成糊状,敷贴脐部,每日1次。用于脾虚泻。
2.艾绒30 g,肉桂、小茴香各5 g,公丁香、桂丁香、广木香各3 g,草果、炒苍术各6 g,炒白术15 g。共研粗末,纳入肚兜口袋内,围于脐部。用于脾虚泻及脾肾阳虚泻。
九、预防与控制
(一)预防。急性感染性腹泻病是可预防疾病,适当的预防措施可大幅降低该类疾病的发病率。主要措施包括:培养良好的卫生习惯,注意个人卫生和环境卫生;提倡母乳喂养;积极防治营养不良;疫苗接种。
(二)患者、接触者及其直接接触环境的管理。感染性腹泻的患者应及时到医疗机构治疗。在医院产科的婴儿室、儿科病房等发现病毒性腹泻、鼠伤寒沙门氏菌肠炎等时,应及时隔离、治疗病人,对污染的环境进行消毒。
(三)法定传染病报告。做好相关法定传染病报告工作,包括霍乱、细菌性和阿米巴性痢疾、伤寒和副伤寒、其他感染性腹泻。
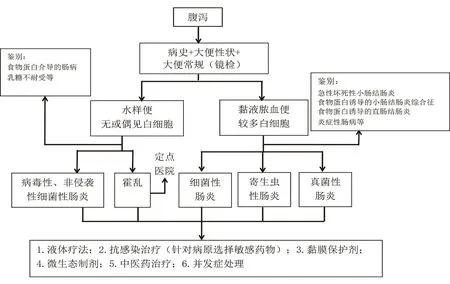
附图 儿童急性感染性腹泻病诊治流程图
附录 儿童急性感染性腹泻病诊疗规范(2020年版)编写审定专家组
组长:倪鑫
成员:(按姓氏笔划为序)
王宝西 王 荃 王雪峰 邓朝晖 江米足 许春娣 孙 梅 李在玲 杨炯贤 杨 梅 张艳玲
林丽开 金 玉 郑 波 官德秀 钱素云 倪 鑫 徐樨巍 高恒妙 黄志华 黄 瑛 龚四堂
徐英春 曾 玫 游洁玉
秘书:官德秀 冯佳佳
编后语编辑部对所刊载内容未作编辑加工

