大脑半球间纵裂血肿致脑疝1例并文献复习
王 鹏,刘福增,殷尚炯,刘丽娜
(陆军第八十一集团军医院神经外科,河北 张家口 075000)
大脑半球间纵裂血肿(interhemispheric subdural hematomas,ISH)是一种少见的特殊类型硬膜下血肿,其确切的发病率并不清楚,多见于老年人,男性多于女性[1]。ISH初期临床症状较轻或无任何表现,病情发展相对缓慢,加之部分基层医院临床经验不足,该病易被忽视而延误治疗,导致预后不良[2]。我院收治了1例 ISH重症患者,现结合文献总结其临床特点及救治体会,以供临床参考,现报告如下。
1 病例资料
患者,男,72岁,既往无高血压、血液系统疾病史。因头部外伤后头痛、意识障碍约30 h来我院治疗。患者于2015年11月10日在家中因头晕不慎摔倒,有短暂昏迷史,5 h后出现头痛症状,遂就诊于当地医院,经CT检查示左额颞顶少量硬膜下血肿及后纵裂血肿,给予保守治疗,期间出现恶心、呕吐等症状;次日出现右下肢活动不利、尿失禁,复查CT示纵裂血肿增多,于伤后30 h转入我院治疗。
入院查体:患者中度意识障碍,格拉斯哥昏迷评分(Glasgow coma scale,GCS)10分,血压190/100 mmHg;双侧瞳孔等大、同圆,光反射灵敏;左侧肢体活动良好,右侧肢体肌力0级。头部CT示左侧全纵裂硬膜下血肿,以后纵裂为主(图1a~c)。血常规提示血小板明显异常(1 147×109/L),血栓弹力图-MA为72.9,伴有白细胞(44.11×109/L)、红细胞(6.65×109/L)极度增高,考虑外伤性凝血机制障碍,不排除原发血液病。入院后给予输注血小板、血浆等治疗,但短时间内出现意识障碍加深,左侧瞳孔增大,诊断为脑疝,遂急诊行额颞顶枕开颅血肿清除及额颞顶大骨瓣减压术。术中矢状窦发生严重出血,明胶海绵压迫后逐步悬吊硬膜,距矢状窦旁1.5 cm切开硬膜,脑压板轻轻牵开左侧枕叶,发现1根汇入矢状窦的粗大静脉撕裂出血,给予电凝,显微镜下清除大部分血肿,将枕骨部分骨瓣复位固定(考虑骨瓣缺失后患者术后卧床会压迫脑组织),行额颞顶大骨瓣减压。术后对症治疗,复查头部CT示血肿基本清除(图1d)。
2 结果
术后患者呈昏迷状态,GCS为6分,行气管切开保证其呼吸道通畅。术后10 d患者转为中度意识障碍,GCS为9分。术后1个月患者意识清楚,可简单对答,但遗留左额颞顶巨大颅骨缺损(图1e),左侧肢体轻偏瘫。随访2年,患者一般状态较差,行走不便,加之年龄较大,卧床时间较长,最终继发肺部感染死亡,期间未能修补缺损颅骨。
3 讨论
ISH于1940年首次被发现[3],1955年Jacobsen[4]报道了首例ISH个案。目前国内外对ISH的报道均不多。颅脑损伤是ISH的主要形成原因,伴有凝血病或口服抗凝药的患者外伤后更易出现,少数患者由动脉瘤破裂出血、自发性出血或镰旁脑膜瘤出血引起[5-6]。多数学者认为ISH的形成有如下机制[7]:①由大脑半球与大脑镰间的桥静脉撕裂而形成。桥静脉壁薄、弹性差且相对固定,较大的外力致使大脑半球移位,引起桥静脉撕裂出血,而矢状窦的蛛网膜小梁与大脑半球由于连接紧密,新鲜出血无法流入同侧大脑凸面硬膜下,继而流向大脑纵裂,形成全纵裂硬膜下血肿。②外伤导致纵裂旁脑组织挫伤,损伤了内侧小动脉或静脉,易形成局限性血肿。③大脑镰与大脑前动脉的远端分支粘连较紧,大脑移位致使血管被牵拉破裂,进而形成血肿。④有凝血机制障碍或服用抗凝药物史的患者在受到轻微外伤后更易患此病。
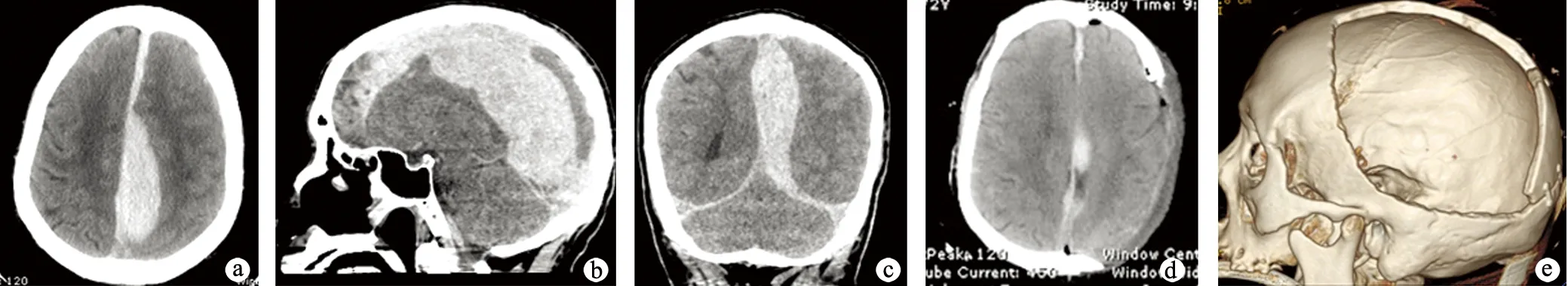
a:轴位CT示血肿以后纵裂为主;b:矢状位CT示血肿布满全纵裂;c:冠状位CT示血肿厚度>15 mm;d:术后CT示血肿基本清除;e:大骨瓣减压术后遗留巨大颅骨缺损
ISH的临床特点是伤后早期症状、体征不明显,易因临床表现不典型而被忽视,部分患者有中间清醒期。结合文献分析总结ISH的临床表现主要为:①头痛,血肿相对较少时,部分血肿可因蛛网膜撕裂而流入蛛网膜下腔形成出血,导致头痛,患者常有短暂的逆行性遗忘;②典型的Falx综合征[8],由于血肿位于大脑纵裂,波及旁中央小叶或中央前回运动区,此时意识障碍较轻,表现为明显的对侧肢体单瘫或偏瘫,下肢较上肢严重;③血肿压迫汇入矢状窦的中央静脉,使静脉回流受阻,导致颅内压增高,患者出现剧烈呕吐;④部分纵裂区脑组织挫伤,引起蛛网膜下腔出血,出现相应脑膜刺激征等症状;⑤由于血肿压迫或损伤大脑内侧面旁中央小叶内脏活动区而出现排尿困难或尿失禁等;⑥少数出现癫痫,考虑蛛网膜下腔出血波及中央后回引起Jackson癫痫;⑦腱反射亢进、锥体束征等神经系统症状。本例患者年龄较大,伤后虽有短暂昏迷,但醒后无任何症状,故未引起家人重视,当出现头痛等症状到就近医院治疗时,医务人员并未重视患者出现的恶心、呕吐、尿失禁等症状,直到其出现意识障碍、肢体功能障碍才复查头部CT,显示血肿明显增多后转至上级医院,延误了治疗,导致预后相对较差。随着CT和MRI检查的广泛应用,ISH检出率随之升高[9]。CT典型表现为波浪形带状高密度影,大脑镰侧光滑、锐利,内缘平直,血肿较大时可在外侧形成明显的占位效应;MRI可以检出CT检查未发现的早期ISH,且对ISH的形态显示更清楚,其信号因出血时间而异,更利于区分急性期或亚急性期血肿[10]。ISH大都由近纵裂处桥静脉或脑组织挫伤出血所致,进展相对较慢,一般伤后8~48 h是出现症状的高峰期,最迟可到7~12 d,当伤后出现渐进性颅内压增高、但与意识状态不相符合的Falx综合征时,如下肢单瘫、偏瘫、脑性截瘫、排尿困难或尿失禁等,需考虑ISH的可能,应及时进行头颅CT或MRI扫描诊断[11],同时要注意与纵裂池、半球间蛛网膜下腔出血、大脑镰钙化等鉴别。Wang等[12]回顾性分析了21例ISH患者的临床资料认为:①血肿最厚的部位往往是出血点,应特别注意观察轴位和矢状位CT,以此测量血肿的厚度及前后范围;②血肿通常位于瘫痪侧的对侧;③血肿大脑镰一侧通常比较平坦,脑组织一侧被向外侧推移,多伴有蛛网膜下腔出血;④在CTA上,血管常被ISH推向外侧。
ISH的治疗方式取决于神经系统症状的发展情况,如果神经功能稳定,无意识障碍,一般首选保守治疗,大多预后良好[13]。在保守治疗过程中,部分ISH可转化为慢性血肿,行钻孔引流可取得不错的预后[14]。对于意识障碍和进行性神经功能恶化的患者应积极行手术治疗。Ahn等[15]建议有如下情况时应进行手术治疗:①临床症状、体征持续恶化,特别是出现典型的Falx综合征;②颅内压>30 mmHg,且持续增高;③血肿体积>40 mL,血肿厚度>15 mm。本研究认为开颅手术的最大挑战在于处理血肿附近的矢状窦和桥静脉出血,对于血肿较大但未形成脑疝的患者,应遵循以下原则:①骨瓣设计通常应该在血肿较大一侧进行,且应在血肿最厚、桥静脉最少的部位;②若血肿主要位于大脑纵裂前部或中部,可通过额叶中静脉和额后静脉之间的间隙或额后静脉和中央沟前静脉之间的间隙进行骨瓣设计,若血肿位于大脑纵裂后部,骨瓣可设计在人字缝后方,此处镰旁是罕有桥静脉注入的相对“安全区”,但应注意保护视皮质;③应沿矢状缝形成长条形骨瓣,以利于清除血肿。而本例患者从受伤到手术的时间间隔较长,早期出现相应临床症状未得到及时手术治疗,最终因脑疝而行大骨瓣减压。本研究对于ISH重症患者手术治疗的研究体会总结如下:①皮瓣设计要大,包含中线额顶枕皮肤;②应接近或沿矢状窦行骨瓣开颅;③在未打开骨瓣前就可能出现较凶猛的出血,术者需具有良好的心理素质,迅速铣开骨瓣,用大块明胶海绵沿矢状窦压迫止血,表面可覆盖纱布,然后从一侧边掀开纱布边悬吊硬膜;④脑膨出明显时不能将硬膜全部打开,可在血肿较多处线形或弧形切开硬膜,待血肿大部分清除,颅内压下降后方可全部打开硬膜;⑤血肿清除应借助显微镜进行,避免过度牵拉邻近脑组织,以保护穿支血管和汇入矢状窦的静脉;⑥对于枕部骨瓣最好放回固定,以免患者术后卧床时失去支撑,造成脑组织损伤;⑦术后应预防性应用抗血管痉挛及抗癫痫药物;⑧因减压过大,脑组织后期可能偏离中线而形成纵裂积液,建议尽早行颅骨修补。
综上所述,ISH伤后初期临床症状较轻或无任何表现,病情发展相对缓慢,当发展到一定程度则具有独特的临床表现,需提高对ISH的认识,密切观察患者意识、临床症状等变化,当出现与意识状况不相符合的肢体瘫痪、排尿困难时,需进行动态影像学检查,及时手术,以期获得良好预后。

