儿童肺炎支原体坏死性肺炎30例临床分析
宾松涛,胡晓琴,王继,谭力,李明
坏死性肺炎(necrotizing pneumonia,NP),也称为空洞性肺炎或空洞性坏死,由感染性病原体引起,是儿童社区获得性肺炎少见而又严重的并发症之一,约占社区获得性肺炎的4%[1]。由于病情严重,进展迅速,病程迁延,其受重视的程度越来越高,1994年至今,国内外陆续报道了大量的儿童NP病例,其中还有报道NP合并致死性大咯血的个案,肺炎支原体(MP)、肺炎链球菌、金黄色葡萄球菌为NP的主要感染病原体[2-4]。目前国内以肺炎支原体感染为主[5],本研究回顾分析MPNP的临床特征、治疗经过及转归情况,为早期识别提供依据,报道如下。
1 对象和方法
1.1 研究对象 收集2017年10月—2019年12月在昆明市儿童医院呼吸内科住院的肺炎支原体坏死性肺炎患儿30例。其中男12例,女18例;年龄4.5~12.3(7.4±2.3)岁。纳入标准:(1)有咳嗽、发热等肺部感染症状及体征;(2)血清MP-IgM阳性,痰、肺泡灌洗液MP-DNA经PCR荧光探针法测定阳性或通过高通量检测基因芯片测序技术检测到MP;(3)胸部X线片或胸部CT可见大片实变影中有多发液化坏死的病灶,部分有气液平。排除标准:合并其他病原体感染、肺脓肿、肺囊肿、空洞性肺结核等疾病。
1.2 研究方法 采用回顾性研究方法,根据纳入和排除标准确定MPNP病例,由专人收集所有患儿的住院信息,分析患儿的一般资料、临床表现、实验室检查结果、影像学资料、病原学分析、支气管镜下表现、治疗及转归等。
2 临床特征
2.1 临床表现 研究对象均有剧烈的刺激性咳嗽、发热、精神饮食差等症状,发热天数8~20 d(12.7±3.3)。有气促体征且需要氧疗8例(26.7%,8/30);一侧呼吸音减低18例(60.0%,18/30);肺部出现湿啰音10例(33.3%,10/30);呼吸衰竭需要机械辅助通气2例(13.3%,2/30)。
2.2 实验室检查 外周血白细胞计数为7.2~21.7(11.43±3.51)×109/L,中性粒细胞百分比为22.7%~78.3%(49.69%±16.50%),降钙素原(PCT)为0.26~2.17(0.39±0.33)mg/L,高敏C反应蛋白(hs-CRP)为10~156(81.07±35.89)mg/L。支气管肺泡灌洗液检验(BALF):米汤样改变8例(26.7%,8/30);PCR-MP-DNA(1.97×104~8.52×107);BALF细胞学分类以中性粒细胞为主(70.0%~80.0%)26例;二代基因芯片测序MP阳性30例。
2.3 影像学检查 研究对象病初均为大叶实变影(图1A),1~3周复查胸部CT实变区出现含气囊腔、薄壁空洞(图1B);其中伴胸腔积液24例。右肺病变18例,左肺病变8例,双肺病变4例。
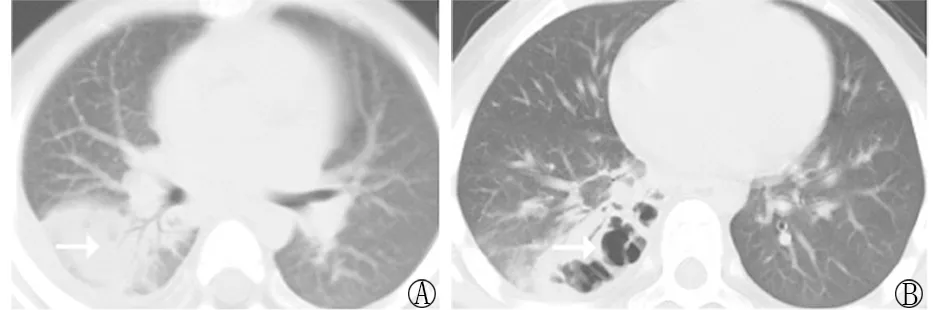
注:A.MPNP早期见右下叶肺实变及支气管充气征;B.MPNP中后期见右下叶坏死空洞
2.4 支气管镜下表现 研究对象支气管黏膜情况,滤泡样增生性改变(图2A)26例(86.7%);伴糜烂出血样改变8例(26.7%),伴大片坏死物覆盖(图2B)10例(33.3%)。支气管管腔情况,黏膜肿胀狭窄10例(33.3%),支气管壁结构破坏(图2C)4例(13.4%)。分泌物情况,大量黏稠分泌物26例(86.7%);大量黏液栓(图2D)12例(40.0%);血性分泌物(图2E)4例(13.4%),坏死赘生物(图2F)6例(20.0%)。
2.5 治疗方法 阿奇霉素10 mg·kg-1·d-1静脉滴注,按输3停4的方法,治疗3~4次。入院时辅助检查中WBC、N、CRP、PCT明显升高的病例经验性联用头孢曲松80 mg·kg-1·d-1静脉滴注,每天1次。持续高热的患儿予甲泼尼龙琥珀酸钠1~2 mg/kg,每12 h 1次,病情稳定后逐步减量维持5~10 d,阿奇霉素治疗效果不佳且大于8岁的患儿,口服多西环素2.2 mg/kg,每12 h 1次,疗程7~10 d。全部病例经支气管镜治疗1~3次,包括支气管肺泡灌洗、细胞刷清理黏液栓、局部喷洒吸入用布地奈德雾化溶液等介入治疗。有气促及缺氧的患儿予以吸氧。2例呼吸衰竭的患儿机械辅助通气,通气时间分别为10 d 、14 d。胸腔积液均为少量积液,未予胸腔穿刺及闭式引流治疗。
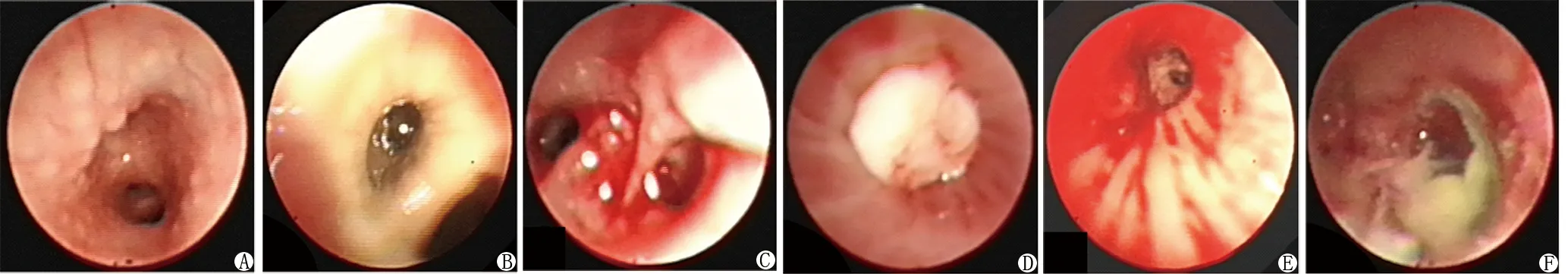
注:A.黏膜滤泡样增生;B.支气管黏膜大片坏死物覆盖;C.支气管壁结构破坏;D.黏液栓阻塞管腔;E.支气管内血性分泌物;F.支气管内坏死赘生物
2.6 转归 经抗生素、糖皮质激素、支气管镜介入术等综合治疗,所有病例体温均恢复正常,症状好转后出院,住院治疗天数15~27(19.20±3.28)d,所有病例均未行肺叶切除术。
2.7 随访 20例患者中长期随访18例。2个月内影像学大部分病灶吸收6例;2~3个月影像学大部分病灶吸收6例;3~6个月影像学大部分病灶吸收4例;6~12个月影像学大部分病灶吸收2例。影像学大部分病灶吸收时间60~270(140.00±78.29)d。
3 讨 论
坏死性肺炎(NP)目前没有明确的定义,从病理学角度看,是肺组织的液化和空洞形成[6]。从影像学角度看,大的单一空洞伴有气液平称为肺脓肿,在肺实变基础上形成小的多发空洞无气液平称为坏死性肺炎[7]。从发病机制看,NP为炎性反应引起肺动脉分支与肺泡毛细血管的血栓性闭塞,导致肺实质缺血、坏死,坏死物排出后形成空洞[8]。近年来国内文献报道肺炎支原体是儿童坏死性肺炎的主要病原体之一,相关报道其比例高达50%以上[9-10]。可能与细菌培养阳性率低、早期应用抗菌药物、广泛接种肺炎疫苗有关。相关报道还认为MPNP的发展与发热时间有明显关系[10-11],本次研究也证实了此观点,另外WBC及CRP升高也是MPNP的危险因素。
NP的诊断依赖于影像学,与胸部X线片相比,胸部HRCT能精确到具体肺段的病变性质、液化坏死、空洞形成及胸膜腔病变等,其辐射剂量低2倍以下,也避免了碘剂对肾脏的负担,而两者对NP的诊断效率无明显差异[9]。NP需要与肺脓肿作鉴别诊断,肺脓肿多为金黄色葡萄球菌感染,影像学表现为肺实质大片实变影,病程进展后出现液化坏死,液化后经支气管排出,可形成大小、数目不等的空洞,部分可见气液平。其为厚壁空洞、内缘光滑,增强后空洞呈环形强化[8]。NP还需要与干酪样肺结核作鉴别诊断,干酪样肺结核的空洞内缘呈虫蚀状,好发于上叶且常伴有纵隔淋巴结肿大[12]。本次研究发现右肺发病高于左肺,与杨男等[7]研究一致。
NP鉴别诊断主要有以下疾病:(1)肺脓肿:肺脓肿多为金黄色葡萄球菌感染,影像学表现为肺实质大片实变影,病程进展后出现液化坏死,液化后经支气管排出,可形成大小、数目不等的空洞,部分可见气液平。本组病例未发现细菌感染及相关证据。(2)干酪样肺结核:干酪样肺结核的空洞内缘呈虫蚀状,好发于上叶且常伴有纵隔淋巴结肿大。本组病例均经PPD、γ干扰素释放试验,痰液、支气管肺泡灌洗液查结核分枝杆菌及抗酸染色等检查,未发现结核感染证据。(3)肺囊肿:指肺内含有大小不一的气体或液气体囊性病变。儿童的肺囊肿一般为先天性肺囊肿,包括支气管源性囊肿(肺囊肿)、肺泡源性囊肿、肺大叶气肿(肺大疱)、囊性腺瘤样畸形和先天性囊肿性支气管扩张等。本组病例不伴发热症状,症状不符合。
根据2019版儿童社区获得性肺炎诊疗规范,难治性肺炎支原体肺炎可短期使用糖皮质激素治疗,所有MPNP病例均使用甲泼尼龙琥珀酸钠抗炎治疗,但糖皮质激素及静脉注射免疫球蛋白(IVIG)在NP中的作用,目前无统一观点。有研究报道[13-14],抗感染联合糖皮质激素能降低炎性指标和改善临床症状,降低病死率,但在激素的选择、剂量及疗程上无具体推荐。支气管镜的应用可以通过取材协助判断NP的病原体,还可以联合多种呼吸内镜介入技术解除气道阻塞,促进NP尽早愈合,弥补了内科常规诊治的不足[15]。本组病例发现26例(86.7%)支气管黏膜充血水肿并伴有滤泡样增生性改变,说明MP感染主要损伤呼吸上皮细胞。支气管镜检查过程中均发现黏稠、血性分泌物及黏液栓、塑形性支气管炎等阻塞气道,经反复灌洗、细胞刷清理使气道恢复通畅。在病变的靶叶支气管或者段支气管给予稀释1倍的布地奈德雾化溶液0.5 mg喷洒治疗,对NP的咳嗽症状有缓解作用,但在儿童支气管内喷洒布地奈德雾化溶液尚缺乏循证医学的依据[16]。有报道发现大量NP病例的肺泡灌洗液有米汤样改变[17],本次研究发现了4例。
综上所述,通过年龄、典型的咳嗽症状及实验室检查可判断肺炎支原体感染,当持续高热,有肺部体征时,需要警惕肺实变。当大环内酯抗生素治疗仍有高热超过12 d,WBC及CRP峰值较高及肺泡灌洗液有米汤样改变时,需要警惕NP的发生。随着病情的发展,影像学发现有胸腔积液及空洞时,排除肺脓肿、干酪性肺结核后可以诊断肺炎支原体坏死性肺炎。尽早给予有效的抗感染治疗、支气管镜介入治疗及适当的糖皮质激素治疗,大多预后良好,有效地避免肺叶切除[18]。

