炎症指标和颈动脉硬化狭窄的相关性研究
胡佳阳,张 亮,马 涛,常清文,段 顺,杨 植
(承德医学院附属医院,河北承德 067000)
脑卒中是世界上主要的死因之一。颈动脉狭窄是一种重要的动脉粥样硬化性疾病,可引起脑卒中。动脉粥样硬化是一种全身性动脉内膜慢性炎症性疾病,其炎症状态与患者预后不良有关[1]。一些循环炎症蛋白,如C反应蛋白或白细胞介素-6(IL-6)被鉴定为颈动脉粥样硬化的可靠生物标志物[2],且白细胞在一些心血管疾病中作为预测性标志物的意义已多次被指出[3-4]。中性粒细胞与淋巴细胞的比值(neutrophil to lymphocyte ratio, NLR)和血小板与淋巴细胞的比值(platelet to lymphocyte ratio, PLR)被认为是脑卒中的预后预测因子[5],但它们在颈动脉狭窄方面的意义仍不明确。本文旨在讨论PLR,NLR在颈动脉狭窄程度方面的相关性。
1 资料与方法
1.1 一般资料
随机选取2017年1月~2019年6月于我院住院,符合纳入标准疑诊颈动脉狭窄行颈动脉CTA的患者236例作为本研究对象,依据颈动脉CTA结果分2组:颈动脉狭窄组,共173例,其中男性105例,女性68例,平均年龄(61.33±9.28)岁;非颈动脉狭窄组,共63例,其中男性31例,女性32例,平均年龄(52.73±9.20)岁。排除标准:(1)年龄小于18岁;(2)良、恶性肿瘤;(3)急、慢性感染;(4)造影禁忌者;(5)近期手术外伤史;(6)既往颈动脉手术病史;(7)全身免疫性疾病;(8)应用炎症抑制药物。
1.2 方法
1.2.1 一般人口特征收集 入院后收集年龄、体重、身高、性别、收缩压、舒张压、吸烟是否、心率,并计算脉压差,身体质量指数(body mass index, BMI)。
1.2.2 实验室数据获取 所有患者入院后均在次日清晨, 采集空腹外周静脉血后注入抗凝试管, 密封试管, 送至承德医学院附属医院检验科进行检测。
1.2.3 颈动脉狭窄程度的测量 试验依据《颈动脉狭窄诊治指南》推荐,采用北美症状性颈动脉内膜切除术试验法(North American Symptomatic Carotid Endarterectomy,NASCET)测量狭窄度, 根据CT血管造影颈动脉内径缩小程度将颈内动脉的狭窄程度分为4级: (1) 轻度狭窄:<30%;(2) 中度狭窄:30%~69%; (3) 重度狭窄:70%~99%; (4) 完全闭塞:闭塞前状态测量狭窄度>99%。并由两位医生对影像结果进行诊断。
1.2.4 统计学分析 采用统计学软件SPSS 22.0进行统计分析,计数资料以百分比(%)表示,采用χ2检验。计量资料采用均数±标准差表示,经正态性检验和方差齐性检验,符合正态分布的用t检验,不符合的用非参数检验。相关性分析采用Pearson相关系数法(r)。绘制PLR和NLR预测颈动脉狭窄度的受试者工作特征曲线 (receiver operating characteristic curve, ROC曲线),并计算各指标的截断值、ROC曲线下面积(are aunder the curve, AUC)、敏感度、特异度,以AUC作为评价绩效的指标。以P<0.05表示差异有统计学意义。
2 结果
2.1 实验组和对照组一般资料比较
与无颈动脉狭窄组比,颈动脉狭窄组年龄,吸烟、血糖、高密度脂蛋白、收缩压、舒张压、脉压差、PLR、NLR差异有统计学意义(P<0.05)。与无颈动脉狭窄组比,颈动脉狭窄组性别、平均血小板体积、甘油三酯、低密度脂蛋白、心率、BMI差异无统计学意义(P>0.05),见表1:

表1 实验组与对照组一般资料比较
2.2 NLR、PLR水平与颈动脉狭窄程度相关性分析
颈动脉狭窄组病人PLR、NLR的水平均与颈动脉狭窄程度呈正相关,见表2:

表2 NLR、PLR水平与颈动脉狭窄程度相关性分析
2.3 PLR、NLR对颈动脉狭窄的预测价值
对颈动脉重度及闭塞狭窄者的PLR、NLR进行ROC曲线分析及计算AUC,PLR、NLR均有预测价值(P<0.05),PLR的AUC为0.613(95%CI:0.519~0.707),最佳截取值为128.41,灵敏性为63%,特异性为58.7%、NLR的AUC为0.616(95%CI:0.521~0.710),最佳截取值为2.76,灵敏性为52.1%,特异性为74.6%,见表3,附图:
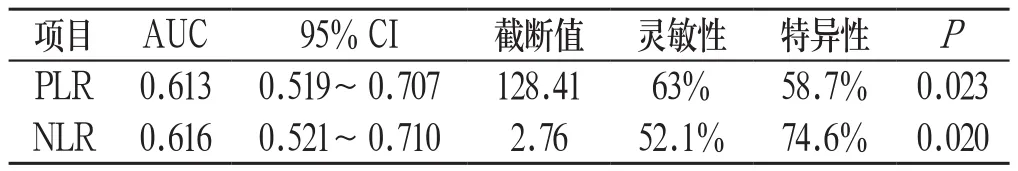
表3 PLR、NLR对颈动脉重度及闭塞的预测价值
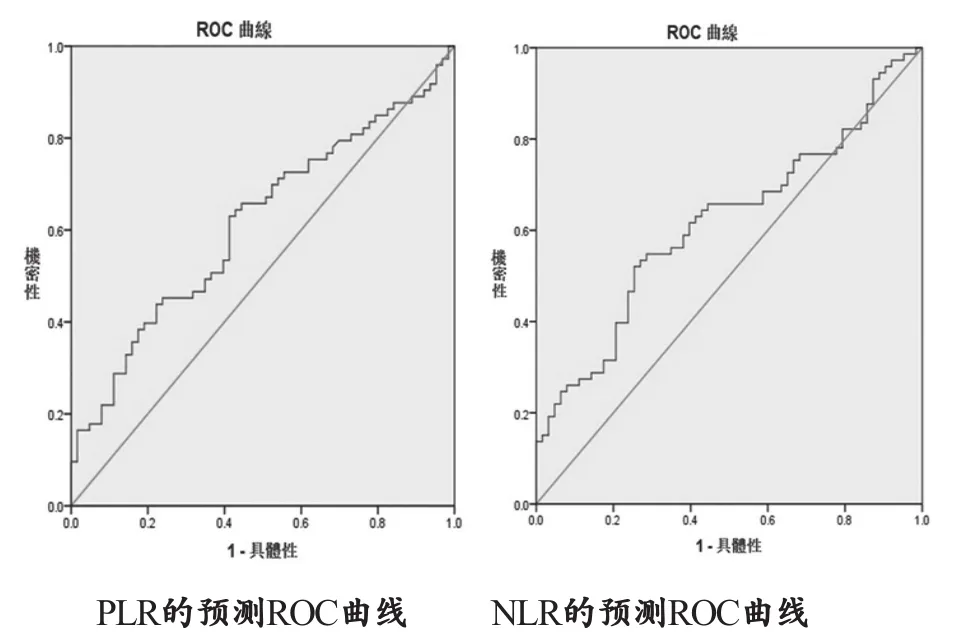
附图 PLR和NLR的预测ROC曲线
3 讨论
颈动脉狭窄是一种进行性动脉粥样硬化疾病。颈动脉斑块的存在使患者有短暂性脑缺血发作和缺血性卒中发生的风险。与冠状动脉粥样硬化一样,炎症在颈动脉粥样硬化的发生、发展中也起着关键作用[6]。炎症过程导致血管发生复杂病变或斑块的形成,这些病变或斑块逐渐伸入动脉管腔,导致动脉狭窄和闭塞[7]。虽然斑块可以稳定并且保持无症状,但它也可以由于活跃的炎症而演变成裂缝或破裂,并产生动脉栓塞[8]。
在本研究中,与对照组相比,颈动脉狭窄组年龄、吸烟、血糖、收缩压、舒张压、脉压差、PLR、NLR明显增加,高密度脂蛋白却明显下降(P<0.05)。性别、平均血小板体积、甘油三酯、低密度脂蛋白、心率、BMI两组间无明显区别(P>0.05)。年龄、吸烟,血糖、血压皆是动脉硬化的危险因素,而脉压差增大也与血管老化僵硬相关[9]。在以往的观察研究中,高密度脂蛋白胆固醇水平与心血管疾病风险呈负相关[10],既水平越高,风险越低,也佐证了在本次实验中得到的类似的结论。既往有研究指出,作为血小板活化的指标,急性心肌梗死患者的平均血小板体积也有所增加[11],但本研究发现两组间虽然有差别,却并无统计学意义。进一步分析PLR、NLR,其和颈动脉狭窄之间呈正相关(r=0.253,P<0.01;r=0.372,P<0.01)。
PLR作为炎症和血栓形成之间平衡的指标,可能比单独的血小板或淋巴细胞计数更有利。在Kurtul等[12]的研究中观察到,PLR也与冠状动脉狭窄的复杂性有关。这些结果支持颈动脉狭窄程度与血小板和白细胞相关炎症的相关性。血小板参与动脉粥样硬化相关慢性血管病变的早期和末期斑块破裂。动脉粥样硬化斑块内的血小板通过直接受体-配体相互作用确保白细胞的复制,并通过趋化因子增加白细胞活性[13]。慢性疾病过程中的应激导致下丘脑-垂体-肾上腺轴的激活,此轴的激活导致皮质醇分泌增加,淋巴细胞的相对减少。因此,PLR值的增加可能表明炎症增加。相关性分析显示PLR和颈动脉狭窄程度呈正相关,这表明了PLR高的患者比低的患者具有更高的颈动脉狭窄患病率。既往有研究显示,PLR与颈动脉狭窄百分率呈正相关(r= 0.250,P= 0.002)[14],与本文结论相符,但也有文章指出PLR与有症状颈动脉狭窄有关,但不呈正相关[15],可能其通过血管多普勒测量颈动脉狭窄的造成了结果的不同,这需要进一步探讨。
NLR被认为是颈动脉粥样硬化斑块存在和数量的一个强有力的预测因子,这些发现得到了其他研究的证实[16],本研究中,NLR和颈动脉狭窄程度之间呈正相关(r=0.372,P<0.01)。有研究发现NLR与颈动脉内膜中层增厚之间存在显著的正相关[17]。此外,NLR与颅外颈动脉狭窄相关,与我们的结果相似,研究发现NLR值在2.6以上是颈动脉狭窄有症状的独立预测因子[18],鉴于斑块内中性粒细胞数量与易破裂动脉粥样硬化病变的组织病理学特征相关,高NLR与症状性颈动脉狭窄相关并不奇怪。也有人假设NLR反映了自主神经系统的相对活动,中性粒细胞受到交感神经的刺激,淋巴细胞受到副交感神经的刺激,由于自主神经系统的失调影响动脉粥样硬化发病[19],这可能是NLR与颈动脉狭窄的潜在机制。
根据2017版《颈动脉狭窄诊治指南》,颈动脉狭窄手术的绝对指征:颈动脉狭窄有症状患者,并且无创检查颈动脉狭窄度≥70%或血管造影发现狭窄超过50%[20]。本文以重度及闭塞(狭窄程度≥70%)颈动脉狭窄者的PLR、NLR进行ROC曲线分析及计算AUC,得出PLR、NLR均有预测价值(P<0.05),PLR的AUC为0.613,最佳截取值为128.41,灵敏性为63%,特异性为58.7%,与Varım C等[21]的结论相符。NLR的AUC为0.616,最佳截取值为2.76,灵敏性为52.1%,特异性为74.6%。也有文章研究表明,NLR在颈动脉斑块数量上也有价值,NLR在2.4~3.68之间可预测出80%的患者的斑块[16]。在相关文献中,NLR≥2.95的患者中性粒细胞明显增多,淋巴细胞计数降低。这两个因素都反映了炎症过程可能在斑块重塑中发挥作用[22]。
综上所述,PLR、NIR与颈动脉狭窄程度呈正相关,在一定程度上,颈动脉狭窄程度越严重,PLR、NLR比值越大。PLR、NLR在诊断颈动脉狭窄和决定治疗的方式上有一定预测价值和参考意义,是一种廉价方便的诊断方式,也是对影像学检查的补充。

