阴道顺产分娩和产钳助产对产妇盆底功能及近远期并发症的影响
贺 雨,陈海燕,程 浩,周 洁
女性盆底由肛提肌、尾骨肌、肌肉筋膜、神经及盆腔器官组成。盆底功能障碍指由一系列因素造成的盆腔器官功能异常、位置移动、盆底支持结构脆弱的一种疾病[1-2]。盆底功能障碍受先天性和后天环境的双重影响,一般在高龄、肥胖、长期咳嗽、阴道分娩的妇女中发病率极高,而妊娠、分娩是引起该病的主要诱因[3]。有研究显示,我国妇女盆底功能障碍发病率高达42%,该病引发的盆底痛、大小便失禁及性功能障碍等并发症严重影响了患者的身心健康[4]。产钳助产是临床上常用的阴道助产方式之一,能够缩短产程,使胎儿头部免受挤压,降低剖宫产率,但大量临床案例发现,产钳助产进一步加重了阴道分娩造成的盆底肌、肛提肌损伤及相关并发症的发生风险[5-6]。本文对在我院经阴道顺产分娩与产钳助产产妇的盆底功能及近远期并发症进行观察,现报告如下。
1 资料与方法
1.1一般资料 收集2017年3月—2020年3月于我院初次分娩的120例产妇资料。纳入标准:单胎、初次分娩;年龄20~40岁;孕期37~42周;括约肌、缩肛肌正常;产妇精神正常;产钳助产组产妇符合助产指证;产妇及家属知情同意本研究。排除标准:有盆腔损伤及手术史者;膀胱脱垂者;尿失禁、尿遗漏及其他泌尿系统疾病者;呼吸系统疾病者;心脑血管疾病者;严重肝肾功能障碍者。120例产妇按分娩时是否产钳助产分为阴道顺产分娩组(n=68)与产钳助产组(n=52),两组年龄、体质量指数、孕周及新生儿体质量比较差异无统计学意义(P>0.05),具有可比性,见表1。本研究经医学伦理委员会批准。
表1 阴道分娩是否产钳助产两组产妇一般资料比较
1.2观察指标
1.2.1盆底肌电值:两组产妇于产后6周、3个月、6个月,采用盆底肌电仪及肌电生物反馈仪(上海涵飞医疗器械有限公司生产)进行盆底肌电值测定。测定前叮嘱受试者排空二便,取截石位,将阴道电极置于受检者阴道内,测定不同指令下阴道收缩的肌电值。①完全放松状态下,检测受试者前静息平均肌电值;②根据指令快速收缩、放松阴道肌肉,检测快肌最大肌电值,两次收缩间隔为10 s,重复5次,取平均值;③根据指令快速收缩阴道肌肉,并维持10 s,随即放松,检测混合肌平均肌电值,两次收缩间隔为10 s,重复5次,取平均值;④快速收缩阴道肌肉并维持60 s,测定慢肌平均肌电值。盆底肌电值正常标准:前静息平均肌电值2~4 V,快肌最大肌电值35~45 V,混合肌平均肌电值30~40 V,慢肌平均肌电值25~35 V。
1.2.2盆底肌力:两组产妇分别于产后6周、3个月、6个月,使用DJZ-B型低频神经肌肉刺激治疗仪(广州市杉山医疗器械实业有限公司生产)进行盆底Ⅰ、Ⅱ类肌纤维测定。测定前叮嘱产妇排空二便,并指导产妇长时间持续收缩盆底Ⅰ类肌纤维和短暂收缩盆底Ⅱ类肌纤维,以评价产妇盆底肌肉状态。其中,盆底Ⅰ类肌纤维持续时间0 s为0级,1 s为1级,2 s为2级,3 s为3级,4 s为4级,5 s及以上为5级;盆底Ⅱ类肌纤维持续次数0次为0级,1次为1级,以此类推。以3级及以下作为盆底肌力下降的标准。
1.2.3肛提肌损伤情况:两组产妇于产后6周、3个月、6个月,采用DW-T6型多普勒超声诊断系统(江苏大为医疗有限公司生产)分析肛提肌损伤情况。测定前叮嘱受试者排空二便,取膀胱截石位,将仪器探头置于受检者会阴处,获得静息、瓦时动作及缩肛动作下的盆膈裂孔图像,并通过盆底容积数据观察分析肛提肌损伤情况。
1.2.4并发症:评价并比较两组产妇分娩近期(产后42 d内)及远期(产后6个月)并发症发生情况[7]。

2 结果
2.1两组产妇盆底肌电值比较 两组产妇产后6周、3个月、6个月前静息平均肌电值、快肌最大肌电值、混合肌平均肌电值及慢肌平均肌电值均逐渐升高(P<0.01),除阴道顺产分娩组产后6周与产后3个月前静息平均肌电值比较差异无统计学意义(P>0.05)外,上述指标同组间3个时间点间两两比较差异均有统计学意义(P<0.05或P<0.01)。产钳助产组产妇产后6周、3个月、6个月前静息平均肌电值、快肌最大肌电值、混合肌平均肌电值及慢肌平均肌电值均显著低于阴道顺产分娩组(P<0.01)。见表2。

表2 阴道分娩是否产钳助产两组产妇盆底肌电值比较
2.2两组产妇盆底肌力比较 两组产妇产后6周、3个月、6个月盆底肌力逐渐升高(P<0.01),且同组间3个时间点两两比较差异有统计学意义(P<0.05)。产钳助产组产妇产后6周、3个月、6个月盆底肌力显著低于阴道顺产分娩组(P<0.05或P<0.01)。见表3。
表3 阴道分娩是否产钳助产两组产妇盆底肌力比较级)
2.3两组产妇肛提肌损伤比较 两组产妇产后6周、3个月、6个月肛提肌损伤发生率逐渐降低(P<0.05或P<0.01);同组间两两比较发现,肛提肌损伤、肛提肌撕裂及肛提肌裂孔面积增大发生率产后6周与产后3个月、产后3个月与产后6个月时比较差异均无统计学意义(P>0.05),产后6周与产后6个月时比较差异有统计学意义(P<0.05)。产钳助产组产妇产后6周、3个月、6个月肛提肌损伤、肛提肌撕裂发生率高于阴道顺产分娩组,产后6个月肛提肌裂孔面积增大发生率高于阴道顺产分娩组,差异有统计学意义(P<0.05或P<0.01)。见表4。
2.4两组产妇并发症比较 产钳助产组产妇近、远期总并发症发生率显著高于阴道顺产分娩组(P<0.05或P<0.01)。见表5。
3 讨论
盆底损伤引发的盆底功能障碍发病原因较多,而经阴道分娩是增加该病发生风险最大的一个因素[8]。一方面,妊娠期间,随着胎儿质量、体积的不断增大,盆底支持组织压迫增加,盆底肌力超出负荷,盆底肌纤维发生损伤,造成肛提肌薄弱,缩肛功能发生障碍,同时胎盘素的增加重塑了盆底胶原蛋白支持结构,引起盆底肌松弛,进一步增加了盆底功能障碍的发生率[9];另一方面,分娩过程中,母体将全部的力量集中于腹部,使胎儿由子宫挤向阴道,阴道壁变软,盆底压力显著增大,盆底肌肉去神经化,盆底组织发生机械损伤甚至完全撕裂,盆底功能损伤严重[10]。
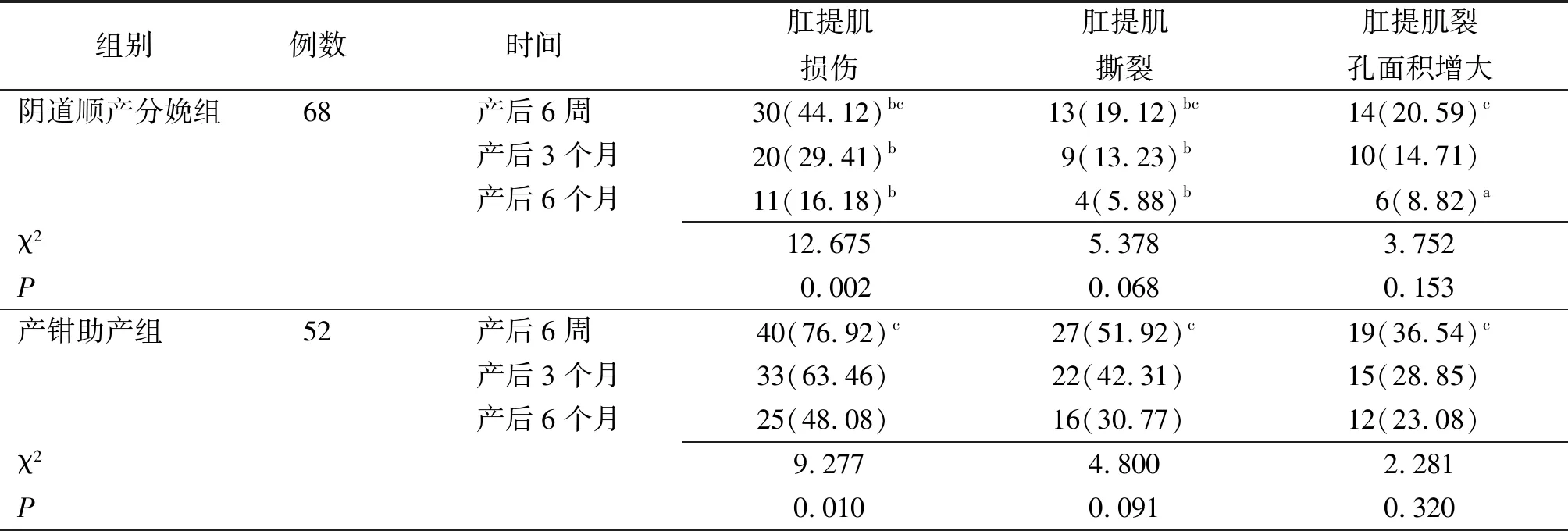
表4 阴道分娩是否产钳助产两组产妇肛提肌损伤比较[例(%)]

表5 阴道分娩是否产钳助产两组产妇并发症比较[例(%)]
产钳助产是指利用器械产钳帮助胎儿娩出的助产方式,产钳分为两叶,可与胎儿头部完美贴合,保护胎儿头部免受伤害,医护人员手持产钳向外牵引,即可将胎儿娩出体外[11]。多数学者认为产钳助产较阴道顺产分娩对母体的盆底损伤更为严重,导致盆腔器官脱垂、压力性二便失禁的出现,其损伤机制可能为在阴道分娩损伤的基础上,产钳的使用相当于增大了胎儿的有效头围,而产钳放置位置不当、牵引机械力的施加使盆底肌肉去神经化加剧,神经传导时间明显变长,而盆底支持组织受直接损伤及缺血再灌注的间接损伤使盆底功能障碍风险增高[12-14]。本研究中,阴道顺产分娩产妇产后不同时间点盆底肌电值、盆底肌力、肛提肌损伤改善情况明显优于产钳助产组,说明阴道顺产分娩产妇盆底功能障碍程度更低,与彭晓梅等[15]研究结论一致。
妊娠期的长期压迫使盆底组织缺氧、缺血,支持结构脆弱,肌肉神经去极化,肌肉收缩功能障碍,引发盆腔器官脱垂、二便失禁[16-17]。产钳助产术能显著缩短第二产程时间,使胎儿头部免受阴道挤压出现缺氧、脑损伤甚至窒息现象,新生儿预后良好,但此法对母体伤害极大[18]。大量研究显示,产钳助产造成的产后出血、阴道血肿撕裂、宫颈撕裂损伤发生率极高,Johanson等[19]对产钳助产产妇进行了5年随访发现,有20%~50%的产妇存在肠道失控、尿失禁及排便紧迫性等并发症。本研究中,阴道顺产分娩组产妇近远期总并发症发生率相较产钳助产组低,提示自然分娩对母体的伤害更少。
产钳助产是解决头位性难产的有效手段,现代医学技术理论旨在保证分娩顺利的同时尽量减少母婴并发症的发生,那么熟练掌握产钳技术的适应证、禁忌证,提高产钳助产技巧是解决该难题的关键[20]。在妊娠期间应按时进行阴道、骨盆检查,并确定胎儿大小方位,应用产钳前准确估计难易程度及可能造成的损伤概率,并做好相应的急救措施;分娩过程中,在确定适应证的基础上,置钳轻柔,顺骨盆组织及胎儿头部轻轻滑入,谨防划伤胎儿面部,手持产钳,施加适当牵引力,切忌暴力,随着宫缩的频率向外均匀轻柔牵引,保护会阴,卸钳时分叶滑出,及时缝合伤口,减少出血量。此外,产后应按时行盆底功能检查并接受相应的治疗与康复训练,使分娩伤害最小化[21-24]。
综上所述,与阴道顺产分娩相比,产钳助产对产妇盆底肌力、肛提肌损伤更为严重,并增加了产后并发症的发生风险。

