内镜会师下球囊扩张治疗根治性膀胱全切术后输尿管回肠吻合口狭窄
安旭方,周建成,丁上书,程永毅,张柱德,李善彦,屈卫星
(1.西宁市第二人民医院泌尿外科,青海西宁 810003;2.陕西省人民医院泌尿外科病院,陕西西安 710068)
根治性膀胱全切及肠代膀胱术为肌层浸润性膀胱癌的主要术式,肠代膀胱术后输尿管与肠管吻合口的狭窄为此类手术最为常见的远期并发症之一,发生率约为1%~13%。引起输尿管肠吻合口狭窄的主要原因包括:输尿管血供不良、输尿管肠管吻合对位不良、吻合缝线的间距过大或过密、缝线打结过紧、吻合口张力过高、吻合口直径小、吻合口瘘和感染等。输尿管肠吻合口狭窄的治疗方式包括球囊扩张、冷刀或激光切开、狭窄段切除再植等手术方式,且各有优缺点,成功率不一。收集西宁市第二人民医院和陕西省人民医院泌尿外科2013年4月—2019年10月期间进行的13例根治性膀胱切除、回肠代膀胱术后输尿管回肠吻合口狭窄患者的临床资料,经内窥镜会师下配合输尿管扩张球囊导管处理狭窄部位,治疗效果满意,报告如下。
1 资料与方法
1.1 临床资料回顾性研究的13例患者均行腹腔镜下根治性膀胱全切术+开放回肠代膀胱术(Bricker术式),术中双侧输尿管不行腹膜外化处理,左侧输尿管不经结肠系膜戳孔穿出;双侧输尿管均行乳头构建,但不行抗反流构建。13例患者资料见表1,患者平均年龄63.6岁,手术至诊断狭窄时间平均13.7个月,狭窄长度平均1.3 cm。2例患者合并肾功能不全,1例因患侧腰痛伴发热就诊,其余为定期随访复查时发现;肾盂分离1.8~4.7 cm,平均2.9 cm。术前均常规行B超、尿常规及尿培养检查,感染患者术前均予抗炎治疗,术前均行计算机断层扫描泌尿系成像(computed tomography of urography,CTU)或磁共振泌尿系成像(magnetic resonance imaging of urography,MRU)检查,以了解狭窄部位并排除肿瘤复发所致梗阻及吻合口闭锁。1例腰痛合并发热患者先行肾造瘘,2周后行手术治疗。
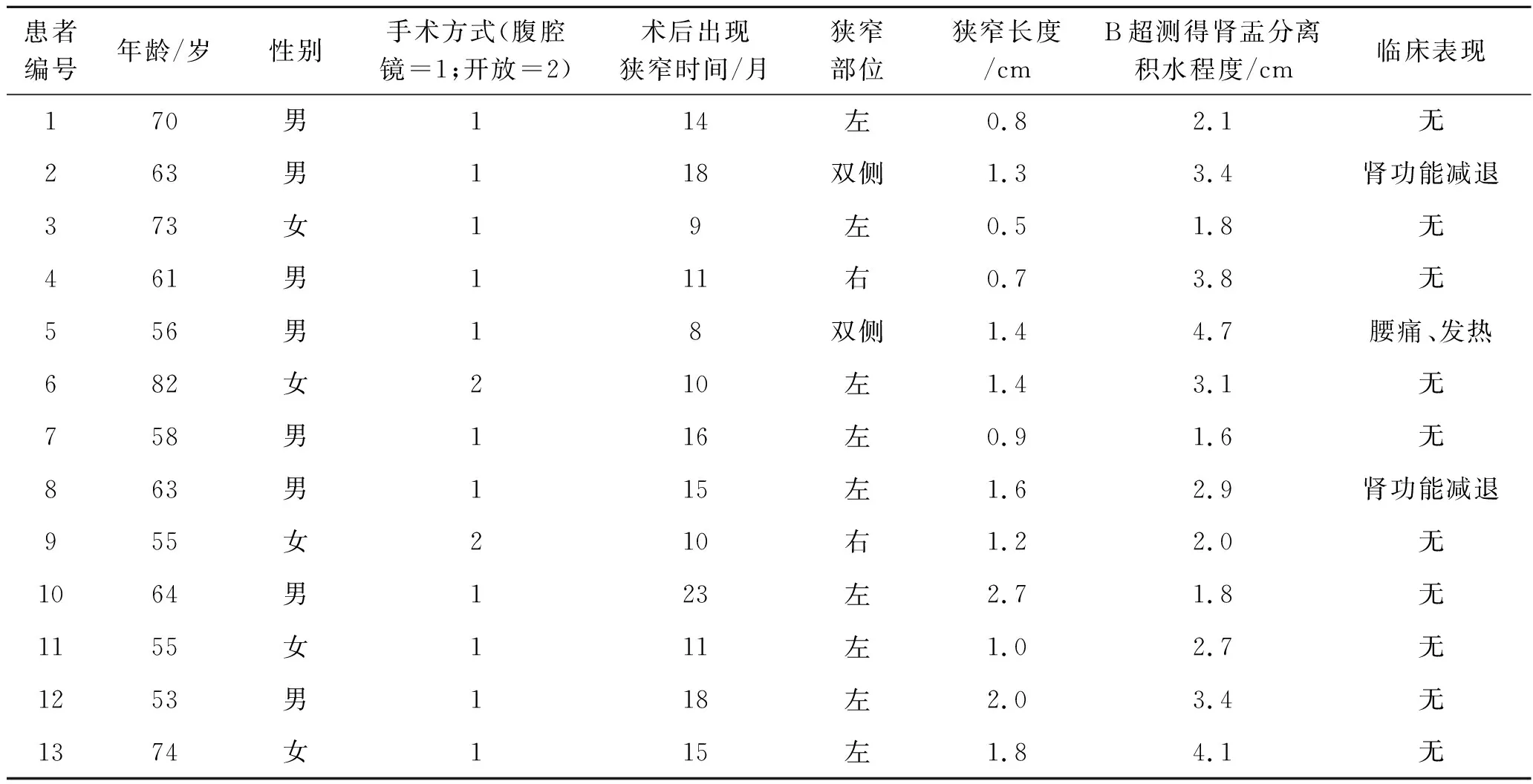
表1 13例患者术前资料
1.2 治疗方法12例患者(包括2例双侧患者)一期完成手术,另1例为二期手术。全身麻醉成功后患者侧卧位,一期手术患者由第1组手术人员经B超定位下选择合适肾盏穿刺成功后置入F16经皮肾镜外鞘,二期手术患者直接从原通道置入经皮肾镜外鞘,所有患者均沿镜鞘置入输尿管纤维软镜,沿输尿管壁向下顺行进镜至狭窄处,从软镜操作通道置入导丝1(斑马或泥鳅)通过狭窄段;第二组手术人员使用输尿管硬镜从新的回肠膀胱口进入,在导丝1的指引下从吻合口处置入导丝2,撤除导丝1及软镜、硬镜,留置导丝2,从其旁再次置入输尿管硬镜,在其监视下沿导丝2置入输尿管扩张球囊导管至狭窄部位,扩张压力为20 atm(1 atm=101.325 kPa),维持3 min,5 min后重复扩张1次,后置入2根F6单J管,上端至肾盂,下端引出新的回肠膀胱,肾造瘘处留置F14橡皮引流管,2周后拔除。术后1个月复查腹部X线检查支架管有无移位,单J管留置3月拔除,拔除单J管后2周复查静脉肾盂造影或CTU,后每6个月复查CTU。
2 结 果
手术均顺利完成,手术时间42~123 min,平均63.2 min,术中术后无明显并发症发生,腹部X线查支架管位置良好,无漏尿及尿源性脓毒症发生。术后住院时间4~7 d,平均5.3 d。随访11~60个月,平均32个月,拔除单J管后2周复查静脉肾盂造影,7例患者肾积水基本消退;3例术后复查轻度肾积水患者经过较长时间随访,积水无进行性加重,1例患者肾积水逐渐加重,于术后3个月行Allium覆膜支架植入,恢复良好,目前仍在随访中。双侧肾积水患者1例单侧轻度肾积水,另1侧正常;另1例患者1侧基本正常,另1侧狭窄段较长,患者拔管后肾区胀痛进行性加重,查B超肾积水明显,复查CTU明确狭窄复发,遂行开放输尿管新的回肠再吻合术。2例合并肾功能不全患者术后肾功均恢复正常。
3 讨 论
根治性膀胱切除术属于高风险手术,围手术期并发症发生率可达28%~64%[1],围手术期死亡率为2.5%~2.7%[2]。尿流改道术尚无标准的治疗方案,目前越来越多的中心采用腹腔镜或机器人辅助根治性膀胱切除+体腔内尿流改道术[3],文献报道与体腔外尿流改道术相比,体腔内尿流改道术在手术时间、切缘阳性率、生存率等指标上无明显差异,且失血量较少、肠道恢复快[4-6]。目前国内开展体腔内尿流改道术的经验尚不多,术式选择原则与开放手术基本相同。原位新膀胱术(例如Studer术)不需要腹壁造口,是尿流改道术的主要手术方式,但对术者的技术水平及对患者选择有较高要求。回肠代膀胱术是一种经典、简单、安全有效的不可控尿流改道术式,是不可控尿流改道术式首选的也最常用的尿流改道术式。
无论选用何种尿流改道术,输尿管肠吻合口狭窄都有一定的发生率,其发生与吻合方式、吻合操作者的熟练程度以及输尿管远端血供有关。其次,局部炎症感染、漏尿等并发症也是狭窄的重要原因。根治性膀胱全切术因为淋巴结的清扫以及吻合口无张力缘故,双侧输尿管下端游离较长,尤其是Bricker术中左侧输尿管要穿过腹膜后到达右侧,所需游离长度稍长,导致其末端血供相对较差,吻合口狭窄发生率高于右侧,回肠通道术早期并发症可达48%,包括泌尿系感染、肾盂肾炎、输尿管回肠吻合口瘘或狭窄[7],远期并发症是造口相关并发症(24%)及上尿路功能和形态学上的改变(30%)[8-10],即使这样,回肠代膀胱术的远期并发症要少于可控贮尿囊和原位膀胱术。有报道显示改良回肠代膀胱术可减少输尿管回肠吻合口狭窄及造口相关并发症[11],近2年我中心改良回肠代膀胱术吻合法,均采用游离的输尿管不穿行肠系膜,直接与回肠对接吻合,不行腹膜化,几乎没有输尿管膀胱吻合口狭窄发生,后续我们会有相关研究的报道。
输尿管肠吻合口狭窄的治疗方式包括球囊扩张、冷刀或激光切开、狭窄段切除再植等。输尿管肠吻合口狭窄最可靠的手术方式仍是输尿管膀胱整形手术,无论选择开放或者腔镜手术。但因根治性膀胱全切+回肠代膀胱术造成的解剖改变及术后粘连,手术处理难度相对较大;经逆行膀胱硬(软)镜或输尿管镜下也可以达到治疗目的[12],但由于肠壁褶皱的影响,吻合口很难短时间找到,有时找到后也难以顺利置入导丝,也就不能进一步操作。经皮肾造瘘后输尿管软镜能够到达下端狭窄部位,可以置入导丝到达回肠,但操作距离太长,易造成副损伤。处理狭窄的方法中,单纯支架扩张较为简便,但复发率高;冷刀切开往往因为狭窄段瘢痕过于严重难以切到需要的深度;钬激光、电刀切开也常被用于切开狭窄段,但近年来研究证实钬激光、电刀会造成热损伤,进一步加重狭窄程度,也可能会对邻近肠管造成损伤引起相应并发症[13]。
近年来,输尿管扩张球囊导管被广泛应用于输尿管原发或者继发狭窄的治疗中[14],其治疗效果满意,且并发症少,逐渐被临床接纳。我们将其应用于输尿管肠吻合口狭窄的治疗,取得了不错的疗效,成功率为86.6%。首先,我们选择了内镜下会师的手术路径,有以下优势:①经皮肾穿刺途径置入导丝,能顺利找到吻合口,避免了顺行途径寻找输尿管开口困难的问题;②由已置入导丝顺行从新的回肠膀胱内对吻合口进行扩张及置入支架管,路径简短,减少顺行操作可能带来的副损伤[15]。选择单纯球囊扩张原因有①球囊扩张本身疗效较为确切,即使复发,因其创伤较小,可选择二次球囊扩张,也可以取得不错的疗效;②电刀或者钬激光切开狭窄段切除深度要达到输尿管浆膜层才可能达到治疗效果,而这时难免会造成新的回肠膀胱的损伤造成尿漏,钬激光或者电刀产生的热辐射可能会损伤吻合口周围毗邻肠管,引起肠漏、腹膜炎等并发症。对于球囊扩张方式的选择:①扩张压力为20 atm(1 atm=101.325 kPa),较输尿管狭窄扩张压力(12~14 atm)稍大,且选择重复扩张1次,原因是考虑到输尿管回肠吻合口狭窄瘢痕加重,且有研究显示重复扩张较单次扩张效果好,一般重复扩张不超过3次,长时间或多次扩张效果会适得其反[16];②扩张结束后选择放置2根F6单J管,目的是最大程度地维持扩张成果。
2例不成功的原因我们认为是狭窄段(>2 cm)太长导致,此时微创治疗往往效果有限[17],开放或者腔镜下行输尿管膀胱再吻合术是疗效肯定的选择。近年来,Allium覆膜支架植入是对长段狭窄的治疗选择[18],我们也尝试使用该支架治疗1例,效果满意,但这种支架也存在相应问题,比如应用3年后需置换、费用昂贵以及并发症风险(如结石、支架移位等)。
总之,内镜会师下球囊扩张治疗根治性膀胱全切术后输尿管回肠吻合口狭窄损伤小、对于长度不超过2 cm的狭窄疗效肯定。当然,选择合适的手术路径、采用适当的压力和恰当的扩张次数也是手术成功的关键因素。
——导丝概述及导丝通过病变技巧

