阴道镜下宫颈活检和宫颈LEEP术后病理检查对宫颈上皮内瘤变的诊断价值
卢颖 罗喜平 李屹 刘婷艳 江雪芳
近年来,由于宫颈癌筛查和阴道镜检查的广泛开展,宫颈上皮内瘤变(cervical intraepithelial neoplasia,CIN)在门诊的诊断率越来越高,CIN多发生于宫颈鳞柱交界区,高级别CIN归属宫颈癌前病变,要减少宫颈癌的发生率和死亡率,就要及早发现、诊断和治疗CIN[1]。阴道镜下宫颈活检是临床诊断CIN最常用的方法,但也有研究者认为一般阴道镜诊断CIN的敏感性高而特异性低,容易“过度”诊断宫颈的低度病变[2]。目前有文献报道,阴道镜下宫颈活检诊断CIN的准确性尚不够理想,对这一金标准提出质疑[3]。针对这一问题,本研究通过探索宫颈电环形切除术(loop electrosurgical excision procedure,LEEP)术后诊断结果相对阴道镜下宫颈活检的病理诊断升级的影响因素,旨在提高对宫颈疾病的诊断水平,避免宫颈高级别病变的漏诊。
资料与方法
1.一般资料:回顾性选取2013年7月—2016年12月因宫颈液基细胞学和/或人乳头瘤病毒(HPV)结果异常在本院宫颈疾病中心行阴道镜下宫颈活检病理提示CIN,并同时行宫颈LEEP术的1 588例患者,患者年龄18~75岁,平均(38.8±9.6)岁。所有患者术前均签署手术知情同意书。
2. 检查方法:研究对象在宫颈液基细胞学(TCT)检测宫颈上皮细胞并进行TBS分类诊断结果为异常,或者HPV-DNA检测结果为阳性时,将进行阴道镜检查并活检,同时行宫颈LEEP术,并对切除组织进行病理诊断。
(1) TCT结果异常定义:采用2001年TBS分类系统[4]进行细胞学诊断,具体如下:未见上皮内病变或恶性病变(NILM)、意义不明确的非典型鳞状细胞(ASC-US)、低度鳞状上皮内病变(LSIL)、不除外高度鳞状上皮内病变的非典型鳞状细胞(ASC-H)、高度鳞状上皮内病变(HSIL)、鳞状细胞癌(SCC)、非典型腺上皮细胞(AGC)、非典型腺上皮细胞,倾向瘤变(AGC-FN)、颈管原位腺癌(AIS)、宫颈腺癌。TCT结果提示ASC-US及以上级别均为异常。
(2) HPV-DNA检测:采用凯普生物化学公司提供的试剂,使用核酸分子快速导流杂交基因芯片技术对HPV-DNA进行检测,可以检测出21种HPV型别,其中高危型(HR-HPV)14种,包括HPV16、18、31、33、35、39、45、51、52、56、58、59、66和68;低危型(LR-HPV)5种,包括6、11、42、43、44;2种中国人群常见亚型:53、CP8304。
(3) 阴道镜检查和活检:使用光电一体阴道镜系统,在冷光源照明、通过放大4~40倍,宫颈表面涂3%~5%的醋酸、卢戈氏液后直接观察子宫颈等部位上皮和血管的变化,评价宫颈有无病变和病变程度,并在可疑部位定位活检,进行病理学检查。由经过培训的阴道镜医生依据阴道镜操作规范,参照2011年IFCPC阴道镜术语[4]进行阴道镜图像的描述和诊断。如阴道镜检查异常,于异常部位取活检,如未见异常,则于宫颈转化区4个象限内多点活检,3型转化区同时行宫颈管搔刮术(ECC),活检组织需要一定深度。所有组织均用10%甲醛固定送病理检查。
(4) 宫颈LEEP术:采用美国WALLACH高频电刀行LEEP锥切,于月经干净后3~7 d内进行,取膀胱截石位,常规消毒后,电切割功率为50 W,电凝功率为25 W,在宫颈表面涂卢戈氏液,在碘不着色区域外3~5 mm 处进行电极切割,将移行带及病灶区域完全切除,必要时补切,视病变程度、范围、转化区类型和患者保留生育功能的要求而定,手术创面电凝止血。切除组织取出后定位标记,10%甲醛固定并送病理检查。
(5) 病理检查方法:对定点活组织检查及LEEP术切除的宫颈组织进行连续切片,常规染色均由两名高年资病理医师联合诊断。
(6)CIN诊断定义:根据上皮细胞的异型程度和累及病变细胞的层次不同,CIN分为CIN I、CIN II 和CIN III。此类病变仍限于宫颈上皮层内,未穿透基底膜,无间质浸润。随着对CIN的研究认识,一些学者把二级分类系统引用到宫颈组织病理诊断中,分为低级别鳞状上皮内病变(LSIL)和高级别鳞状上皮内病变(HSIL),即LSIL包括CIN I,HSIL包括CIN II和CIN III。
3. 统计学方法:本研究数据采用SAS 9.4统计软件包进行统计学处理,采用χ2检验和t检验进行单因素分析,将分析结果有统计学意义的变量纳入Logistic回归方程,采用逐步回归法进行变量筛选,得到宫颈LEEP术后病理级别升高的影响因素,以P<0.05为差异有统计学意义。
结果
1. 阴道镜下宫颈活检病理与LEEP术后病理比较:阴道镜下宫颈活检病理诊断为CIN I级308例,CIN II级568例,CIN III级712例,CIN I、II、III级的阴道镜下宫颈活检与LEEP术后病理符合率分别为66.9%(206/308)、44.2%(251/568)、65.5%(466/712),总符合率为58.1%(923 /1 588),术后诊断降级431例(27.1 %),术后诊断升级234例(14.7%),诊断升级中发现宫颈癌59例,漏诊率为3.7%(59/1 588)。见表1。
2. LEEP术后病理升级与阴道镜下宫颈活检病理结果的关系:在LEEP术后病理升级的234例病例中,去掉CIN II到CIN III病理升级的109例(因在病理上同属于HSIL),剩余125例病理升级者分为CIN组(包括CIN II和III)66例和宫颈浸润癌组59例。分析可见:阴道镜下宫颈活检病理级别为CIN I的67例病例中,经LEEP术后病理升级为CIN II或CIN III 66例,占98.5%;升级为宫颈浸润癌1例,占1.5%(1/67)。阴道镜下宫颈活检病理级别CIN II 3例升级为宫颈浸润癌,以及CIN III 55例升级为宫颈浸润癌。三者差异具有统计学意义(P<0.05)。见表2。
3. LEEP术后病理升级与术前TCT检查的关系:分析LEEP术后病理升级的125例中,CIN组术前TCT结果为LSIL及以下病变47例,占71.2%(47/66);宫颈浸润癌组术前TCT结果为LSIL及以下病变23例,占39.0%(23/59),两组差异具有统计学意义(P<0.05)。
4. LEEP术后病理升级与HPV阳性的关系:经HPV-DNA的检测结果发现,LEEP术后病理升级的125例中,CIN组HPV阳性61例,占92.42%(61/66);宫颈浸润癌组HPV阳性56例,占94.9%(56/59),两组比较无统计学差异(P>0.05)。见表2。
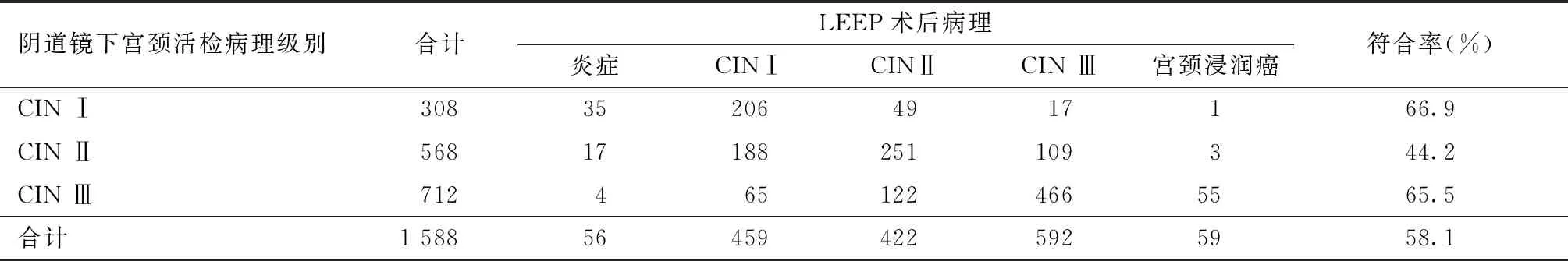
表1 阴道镜下宫颈活检病理与LEEP术后病理的比较
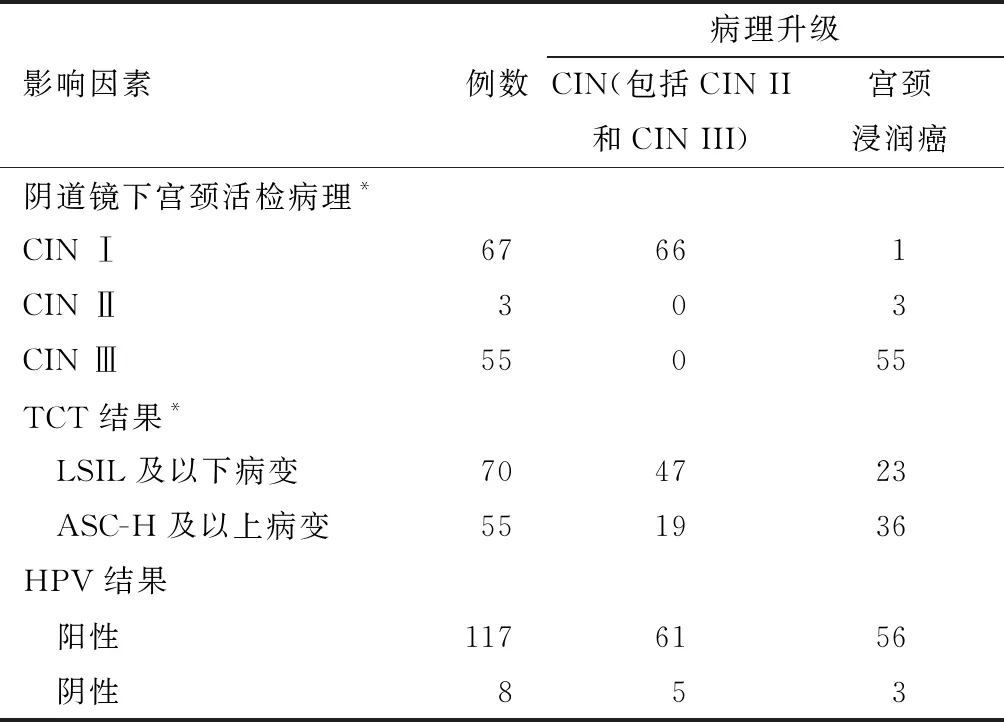
表2 宫颈LEEP术后病理升级的相关因素的单因素分析
5. LEEP术后病理升级与患者年龄的关系:LEEP术后病理升级的125例患者平均年龄(44.4±9.7)岁,与未升级组1 463例患者平均年龄(38.3±9.4)岁比较,有统计学差异(P<0.05)。提示随着年龄增加(特别是年龄≥45岁),高级别宫颈上皮内瘤变及浸润癌可能更高发。
6.LEEP术后病理升级的多因素Logistic回归分析:采用Logistic回归模型的逐步回归法将上述有统计学意义的变量“TCT结果”(考虑到阴道镜下宫颈活检结果和TCT病理结果存在多重共线性,因此剔除阴道镜下宫颈活检结果)和年龄(连续变量)纳入方程。最终结果显示年龄具有统计学意义[OR=1.055,95%CI(1.026,1.085)],说明年龄为病理升级的危险因素。
讨论
为探索阴道镜检查在诊断宫颈疾病方面的意义,将阴道镜下宫颈活检病理结果与LEEP术后病理结果进行了关联性分析。阴道镜下宫颈活检病理诊断为CINI、II、III级与LEEP术后病理符合率分别为66.9%、44.2%、65.5%,总的诊断符合率为58.1%,宫颈癌漏诊率为3.7%,可以看出阴道镜下活检对宫颈病变诊断存在着一定的局限性。谢峰等学者[5]收集了1 258例阴道镜下宫颈活检和行宫颈LEEP术的患者资料,发现两种方法病理组织学结果的符合率为42.5%,阴道镜下活检对宫颈浸润癌的漏诊率为2.2%。也有学者认为阴道镜对宫颈疾病诊断比较准确可靠,季雯婷等[6]收集了587例患者资料,对比阴道镜下活检病理和LEEP术后病理结果,符合率为78.2%,病理级别上升率为8.5%(50例),其中漏诊浸润癌29例,漏诊率4.9%。王玉双[7]收集了240例宫颈疾病的患者行阴道镜检查,发现电子阴道镜在诊断宫颈病变中灵敏度为80.4%,特异度为87.8%,假阴性率(漏诊率)为4.3%,阳性预测值为83.9%。造成诊断率具有差异的原因主要是阴道镜指导下的病变组织取材有限,且与宫颈暴露情况、光线强弱、医生对图像的判断经验等方面的影响有关,因此阴道镜下活检对宫颈病变诊断具有一定的漏诊率。
由于LEEP术取材全面,可以弥补阴道镜下活检的不足,且LEEP术具有操作简单和并发症较少等优点[8],现已成为CIN诊断及治疗的重要手段之一。彭汝娇[9]通过回顾分析342例患者,结果显示在综合考虑了患者年龄、生育要求等因素的情况下,采用阴道镜联合LEEP术的检查,可以提高宫颈疾病诊断的准确率,防止过度诊治,减少患者就诊次数,减轻患者负担。但LEEP术亦有不足,对CIN I级行LEEP术,有可能过度治疗,Duesing等[10]报道,随访未经治疗的CINI级患者,发现57%的患者自行消退,仅有11%的患者进展为CIN II~III级。同时LEEP术还是一种创伤类操作,对于有生育要求、宫颈机能不全等患者,在使用上具有一定的局限性。从本研究收集的1 588例患者的统计结果可以看出,阴道镜下活检为CIN I而LEEP术后病理为CIN II、CIN III、宫颈癌的病例,加上阴道镜下活检为CIN II、CIN III而LEEP术后病理为宫颈癌的病例数总和为125例,仅占7.9%。因此,需要了解是否可以在保证诊断准确性的前提下,尽量减少行LEEP术的病例数。
本研究将LEEP术后病理升级与患者年龄、TCT结果、HPV感染情况进行相关性分析,发现病理升级与年龄、TCT结果有关(P<0.05),与是否感染HPV无关(P>0.05)。随着年龄增加、TCT的结果越严重(≥ASC-H),LEEP术后病理升级的可能性就越大,但HPV的感染情况并不影响LEEP术后病理的升级。从这些结论可以看出,对于年龄>45岁、TCT结果为ASC-H及以上病变的女性,更应该行LEEP术,以防漏诊;而对于HPV感染阳性但是年纪轻、TCT结果提示LSIL或ASC-US的患者,需要立刻行LEEP术还是观察6~12月后复查根据具体情况再决定,尚需要更进一步的研究。Rossi等[11]也得到类似的结果,收集了1 136名25~64岁之间的女性,结果发现对于年纪大宫颈萎缩明显的女性 CIN II以上级别的诊断率不高。针对此类现象,宫颈病变可以通过多种方法联合筛查,目前TCT联合HPV检查是临床上常用的宫颈防癌筛查方法。姚有娣学者[12]进行了类似的实验,选取1 560例患者分三组分别采用HPV、TCT以及HPV联合TCT检查,最终得出TCT联合HPV检查的灵敏度、特异度和准确度都最高,分别为86.9%、90.7%和93.1%。代维[13]对进行宫颈癌筛查的5 000例病例资料进行分析,得出TCT 联合HPV检测结果与组织病理学诊断的符合率随着TCT级别的升高而呈上升趋势。Liu等[14]则提倡对于年龄在45岁以上的中老年女性同时伴有高危HPV病毒感染,或者30岁以上TCT检查结果为ASC-H及以上的女性,或者TCT提示ASC-US或LSIL阴道镜检查不充分的女性,都应该常规进行宫颈管搔刮术,并将搔刮组织物送病理检查。对于年纪大、卵巢早衰或是因疾病原因导致卵巢摘除的患者,即使阴道镜下活检结果为低级别病变甚至正常,如存在高危因素也应进一步随访。
总之,阴道镜检查是辅助诊断CIN的有效方法,但单独的阴道镜下宫颈活检诊断CIN的准确性尚不够理想,LEEP术在一定程度上可以弥补阴道镜下宫颈活检的局限性。在接下来的实验中可以进一步采用多中心研究,扩大样本量,并运用前瞻性的纵向研究方法进行相关的验证,让阴道镜下宫颈活检及LEEP术结合应用于诊断,在提高诊断的前提下避免过度治疗。

