腰麻联合硬膜外麻醉在剖宫产术中的应用效果分析
刘帅
近年来,随着二胎政策支持,临床妊娠率呈不断上升趋势,导致剖宫产率也明显增多。剖宫产属于产科重要手术,能够解决妊娠高血综合征(妊高症)、难产以及巨大儿等问题,对于产妇妊娠结局具有积极作用。但因产妇具有特殊生理变化特点,术中对于选择合理麻醉剂量、药物以及方式尤其慎重,既要保证母体无痛感知,又要确保母婴安全。目前,常见的麻醉方法有腰麻、硬膜外麻醉等,不同麻醉方法其疗效有所不同。据相关数据显示,针对剖宫产术采取腰麻+硬膜外联合麻醉安全性高,药效起效快,可有效提高镇痛效果,减少术后不良反应症状,对于改善产后预后具有重要作用[1]。所以,本次研究将针对剖宫产术中产妇采取腰麻+硬膜外联合麻醉的效果予以分析,望为临床提供有效参考依据,现将情况报告如下。
1 资料与方法
1.1 一般资料 选取2017 年5 月~2020 年5 月在本院进行剖宫产手术的36 例产妇,采用随机数字表法分为对照组和研究组,每组18 例。对照组年龄20~40 岁,平均年龄(32.15±4.06)岁;孕周最短36 周,最长39 周,平均孕周(37.12±0.63)周;研究组年龄20~39 岁,平均年龄(32.09±4.04)岁;孕周最短36 周,最长38 周,平均孕周(37.08±0.61)周。两组一般资料比较,差异均无统计学意义(P>0.05),具有可比性。纳入标准:①无麻醉禁忌证;②产妇、家属知晓情况,主动签署同意书;③临床资料完整。排除标准:①前置胎盘产妇;②伴有妊娠高血压综合征;③产妇伴有重要器官损伤。
1.2 方法 对照组单独采取硬膜外麻醉,指导产妇保持左侧卧位姿势,于L2~3椎间隙穿刺,放入硬膜外导管,先对产妇注入约5 ml 左右1%利多卡因(黑龙江哈尔滨医大药业有限公司,国药准字H20013390),若达到麻醉平面后再注入5 ml 的2%盐酸利多卡因和10 ml 左右甲磺酸罗哌卡因(江苏恩华药业股份有限公司,国药准字H20052621)。研究组产妇则采取硬膜外+腰麻联合麻醉,硬膜外麻醉用法和剂量与对照组一致;腰麻于产妇L3~4椎间隙予以穿刺,若脑脊液滴出后,将1.2 ml 左右0.75%布比卡因(上海禾丰制药有限公司,国药准字H31022840)注入产妇蛛网膜下腔,合理控制注入时间,约为15 s左右。腰麻结束后硬膜外置管,观察麻醉平面,若产妇腰麻不全,可再给予硬膜外注射5 ml 左右甲磺酸罗哌卡因。
1.3 观察指标及判定标准 比较两组产妇麻醉效果、不良反应发生率、满意度。麻醉效果包括麻醉起效时间、麻醉恢复时间、麻醉药物用量、术中出血量和感觉阻滞评分,感觉阻滞评分总分为5 分,1 分:温觉消失;2 分:痛觉消失;3 分:触觉消失;4 分:深度觉消失;5 分:本体觉消失。不良反应包括寒战、恶心呕吐和低血压。满意度采用问卷调查形式,共发放38 份问卷,回收38 份,回收率为100%,分为满意、一般满意和不满意。满意:分值≥90 分;一般满意:分值为60~89分;不满意:分值≤59 分。满意度=(满意+一般满意)/总例数×100%。
1.4 统计学方法 采用SPSS21.0 统计学软件处理数据。计量资料以均数±标准差()表示,采用t检验;计数资料以率(%)表示,采用χ2检验。P<0.05 表示差异有统计学意义。
2 结果
2.1 两组产妇麻醉效果对比 研究组麻醉起效时间为(5.8±2.1)min、麻醉恢复时间为(61.5±17.8)min、麻醉药物用量为(19.1±7.8)ml、术中出血量为(128.7±21.6)ml、感觉阻滞评分为(1.2±0.5) 分,均优于对照组的(8.1±2.5)min、(96.8±18.5)min、(41.8±8.5)ml、(162.7±24.7)ml、(4.5±0.1)分,差异均具有统计学意义(t=2.989、5.834、8.348、4.396、27.458,P<0.05)。
2.2 两组产妇不良反应发生率对比 对照组中发生恶心呕吐2 例、低血压1 例、寒战1 例,不良反应发生率为22.22%;研究组中发生1 例恶心呕吐,无寒战和低血压,不良反应发生率为5.56%。研究组不良反应发生率5.56%低于对照组的22.22%,差异具有统计学意义(χ2=6.312,P=0.012<0.05)。
2.3 两组产妇满意度对比 对照组产妇中7 例满意、5 例一般满意、6 例不满意,满意度为66.67%;研究组产妇中11 例满意、6 例一般满意、1 例不满意,满意度为94.44%。研究组满意度94.44%高于对照组的66.67%,差异具有统计学意义(χ2=4.433,P=0.035<0.05)。见表1。
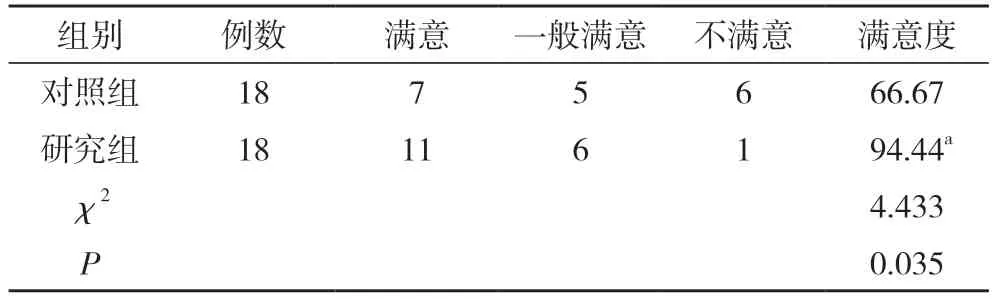
表1 两组产妇满意度对比(n,%)
3 讨论
剖宫产术在临床上较为常见,其疗效和术后恢复情况以及麻醉方式具有密切联系,麻醉方法对于改善术后预后具有关键性作用,若选择合理、安全的麻醉方式既能确保手术顺利进行,减轻产妇疼痛,又能减少术后不良反应率,确保母婴安全[2]。因产妇妊娠分娩时属于特殊阶段,采取快速、安全的麻醉方法,减少麻醉剂量是保证产妇安全的首要条件,而常见的麻醉方法有硬膜外麻醉、腰麻等方法,因麻醉方法不同,其麻醉效果也有所差异。因此,针对剖宫产术产妇选择安全、有效的麻醉方法显得尤其重要。
在剖宫产术中因胎儿快速娩出要以产妇合理麻醉为主,使麻醉效果尽快达到预期效果,以缓解产妇疼痛,确保母婴安全。尤其是针对横切口产妇,疼痛剧烈,若不采取有效的麻醉易引起严重并发症,对胎儿和母产妇安全造成严重影响。硬膜外麻醉在临床上使用较广,操作相对简单,但药效起效慢、阻滞不完全率相对较高,且术后易引起不良反应,利用硬膜外穿刺针,将盐酸利多卡因等麻醉药物注入硬膜外腔,以起到阻滞麻醉的效果,让脊神经根、支配区域保持暂时麻醉状态,以提高麻醉疗效。但根据大量研究文献[3]显示,单独采取硬膜外麻醉疗效一般,药物使用剂量较多,需大量静脉镇痛药物缓解产妇疼痛,无法完全阻滞产妇盆腔神经丛,且分娩过程中因内脏牵拉等情况,也会导致麻醉失效或者麻醉不完全等问题,难以控制术中出血量,导致产后不良反应率较多,对母婴安全造成一定影响。再加之,硬膜外麻醉组织平面在T8~L4间,难以完全阻滞盆腔神经,约25%左右产妇麻醉失败,对于后期手术造成一定影响。因此,在剖宫产术中逐渐将腰麻和硬膜外麻醉联合应用。腰麻具有药物剂量小以及疗效确切等特点,但单独使用也具有一定副作用,可控性相对较差,易导致产妇血流动力学变化,从而引起胎盘灌注量明显下降,引起术后胎儿呼吸窘迫等不良反应症状,对母婴安全造成影响。而将两种方法联合应用,注药5 min 后立即手术,麻醉效果最优,能够有效弥补单独硬膜外麻醉药物剂量过多、药效起效慢等问题,从而减少产妇疼痛感,降低术中出血量,确保手术安全性,降低医疗纠纷,提高产妇满意度,改善后期生活质量[4]。腰麻+硬膜外联合麻醉,在椎管内注射力利多卡因、布比卡因等药物,能够阻断感觉神经、运动神经纤维以及交感神经,药物起效速度较快,可在短期内完善阻滞,镇痛效果、肌松疗效相对满意,同时,还能降低麻醉药物使用剂量,延长麻醉时间,避免因麻醉导致的血流动力学变化过大以及麻醉不良反应等症状,减少对胎儿和产妇造成影响[5]。此外,联合麻醉因使用药物剂量较少,能够减少药物损伤产妇运动神经功能,使术后产妇清醒时间加快,麻醉平面可控性相对较高,可防止盆腔脏器牵拉痛,避免因疼痛引起的应激反应。并且,联合麻醉可控性较强,能够调整注药速度,有效控制阻滞平面高低,局部麻醉用较少,避免局部麻醉药物引起中毒风险。但在使用时需注意,若患者联合麻醉后出现低血压情况,需立即使用麻黄碱,以有效降低疾病风险。本次研究中,对照组单独硬膜外麻醉,研究组硬膜外+腰麻联合麻醉,结果显示,研究组麻醉起效时间、麻醉恢复时间、麻醉药物用量、术中出血量、感觉阻滞评分均优于对照组,差异均具有统计学意义(P<0.05)。研究组不良反应发生率5.56%低于对照组的22.22%,差异具有统计学意义(χ2=6.312,P=0.012<0.05)。研究组满意度94.44%高于对照组的66.67%,差异具有统计学意义(χ2=4.433,P=0.035<0.05)。由此可知,硬膜外+腰麻联合麻醉能够发挥各自优势,既能起到肌肉松弛以及镇痛的效果,又能缓解产妇疼痛,减轻应激反应,降低术后不良反应症状,从而有效避免医疗纠纷,提高满意度,可作为有效的麻醉措施在临床应用。
综上所述,对剖宫产术产妇采取腰麻+硬膜外联合麻醉具有较高安全性和推广性,不仅能减少麻醉药物使用剂量,缩短麻醉起效和恢复时间,又能减少术中出血量,降低术后不良反应率,提高满意度。

