细胞因子及炎症指标在新型冠状病毒肺炎患者预后评估中的价值
龚路,沈玲,曾浩龙,白欢(华中科技大学同济医学院附属同济医院检验科,武汉430030)
新型冠状病毒(2019-nCoV)侵袭人体,可激活人体免疫系统,触发机体炎症反应,并释放细胞因子,如机体免疫反应调节失控,细胞因子过量释放,引发“细胞因子风暴”,可造成急性肺损伤、急性呼吸窘迫综合征甚至多器官功能衰竭等严重免疫病理损伤[1]。既往已有不少文献报道,新型冠状病毒肺炎(corona virus disease 2019, COVID-19)患者细胞因子及炎症指标水平的升高与不良预后相关[2-4],然而其预测效能如何,尚不明确。本研究旨在探讨多种细胞因子及炎症指标在COVID-19患者预后中的预测效能及价值。
1 对象与方法
1.1对象 选取2020年1月19日至2月26日序贯入住华中科技大学同济医学院附属同济医院且明确诊断为COVID-19的317例患者,其中男190例、女127例,年龄范围22~95岁,平均年龄66岁。所有纳入病例诊断标准及临床分型标准均参照《关于印发新型冠状病毒肺炎诊疗方案(试行第七版)的通知》[5]。排除标准包括:年龄小于18岁、住院时间小于24 h、临床信息或检验数据不全、28 d生存或死亡事件不明确等,共排除不合格病例115例。所有纳入病例入院前均接受抗病毒及对症支持治疗。
1.2研究方法 采用回顾性研究方法。通过电子病历系统查询并记录患者性别、年龄、基础疾病、入院24 h内首次细胞因子白细胞介素1受体(interleukin-1,IL-1)、白细胞介素2(interleukin-2,IL-2)、白细胞介素6(interleukin-6,IL-6)、白细胞介素8(interleukin-8,IL-8)、白细胞介素10(interleukin-10,IL-10)、肿瘤坏死因子α(tumour necrosis factor-α,TNF-α)及炎症指标C反应蛋白(C-reactive protein,CRP)、降钙素原(procalcitonin,PCT)、血沉(erythrocyte sedimentation rate, ESR)、转铁蛋白(transferrin, FRT)、WBC绝对值、中性粒细胞绝对值(neutrophil, NEUT#)、淋巴细胞绝对值(lymphocyte, LYM#)、中性粒细胞绝对值与淋巴细胞绝对值比值(NLR)等资料,并观察28 d生存或死亡事件。
1.3仪器与试剂 Immulite 1000免疫分析仪(西门子公司),cobas 601全自动免疫分析仪、cobas 8000全自动生化分析仪(德国Roche公司),XN9000全自动血液分析仪(日本Sysmex公司),MONITOR-J+全自动血沉仪(意大利AMS公司);细胞因子IL-1β、IL-2R、IL-8、IL-10、TNF-α试剂(西门子公司),IL-6、PCT、FRT检测试剂(德国Roche公司),CRP检测试剂(日本电化生研株式会社)。
1.4方法 在Immulite 1000免疫分析仪上用免疫化学发光法检测IL-1β、IL-2R、IL-8、IL-10、TNF-α;在cobas 601全自动免疫分析仪上用电化学发光法检测IL-6、PCT;在cobas 8000全自动生化分析仪上用免疫透射比浊法检测CRP;在cobas 8000全自动生化分析仪上用颗粒增强免疫比浊法检测FRT;在XN9000全自动血液分析仪上用半导体流式激光细胞法检测WBC、NEUT#、LYM#,NLR为NEUT#/LYM#换算值;在MONITOR-J+全自动血沉仪上用魏氏法检测ESR。
2 结果
2.1生存组与死亡组基线资料比较 死亡组较生存组相比,年龄、性别及基础疾病占比间差异有统计学意义(P<0.05);死亡组中IL-2R、IL-6、IL-8、IL-10、TNF-α、PCT、CRP、WBC、NEUT#、NLR较生存组升高,LYM#较生存组降低,差异均有统计学意义(P<0.001),而两组间IL-1β与ESR差异无统计学意义(P>0.05)。见表1。
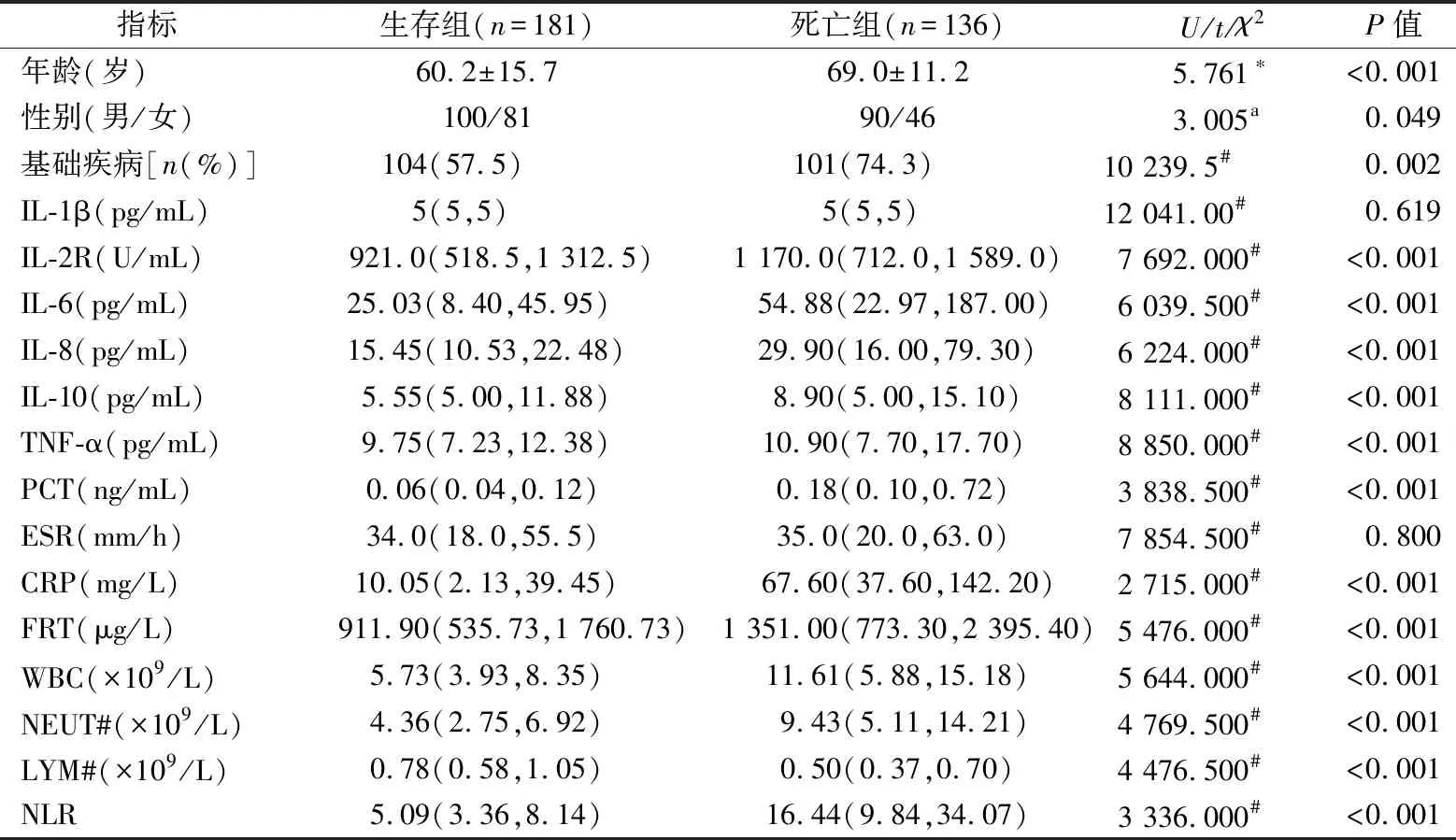
表1 生存组与死亡组各基线资料比较
2.2不同临床分型各细胞因子及炎症指标比较 随入院时临床分型严重程度(普通型组、重型组、危重型组)增加,IL-6、IL-8、IL-10、PCT、CRP、WBC、NEUT#、NLR升高,LYM#降低,两两比较差异均有统计学意义(P<0.05),而对于IL-2R、TNF-α与FRT 3个指标,重型组或危重型组均高于普通型组,差异有统计学意义(P<0.05),但重型组与危重型组间差异未见统计学意义(P>0.05)。IL-1β与ESR在各临床分型中两两比较,差异均无统计学意义(P>0.05)。见表2。

表2 不同临床分型各细胞因子及炎症指标比较
2.3各细胞因子及炎症指标对28 d死亡事件的预测效能 ROC曲线分析显示,IL-6、IL-8、PCT、CRP、FRT、WBC、NEUT#、LYM#、NLR对COVID-19患者28 d死亡事件均具有较好的预测效能,其ROC曲线下面积(AUC)分别为0.754、0.717、0.836、0.896、0.706、0.782、0.820、0.803、0.884,而IL-1β、IL-2R、IL-10、TNF-α及ESR则具有一般或较低的预测效能,其AUC分别为0.511、0.688、0.668、0.640、0.509。见表3。

表3 各细胞因子及炎症指标对COVID-19患者28 d死亡事件的ROC曲线分析
3 讨论
IL-6介导细胞间信号传导、并调节免疫细胞功能,具有强大的促炎效应,在引发COVID-19“细胞因子风暴”中扮演着极为重要的角色[6],其IL-6受体拮抗剂托珠单抗亦被认为是阻断COVID-19过度炎症反应、改善不良结局极有潜力的治疗药物[7]。Yang等[8]报道,IL-6为COVID-19患者不良预后的独立预测因子,外周血中IL-6水平升高与病情加重、预后不良密切相关,与我们的研究结论一致。IL-8又称为趋化因子CXCL8,是巨噬细胞和上皮细胞等分泌的细胞因子。IL-8结合趋化因子受体白细胞介素-8受体α(IL8RA,又叫CXCR1)和白细胞介素-8受体β(IL8RB,又叫CXCR2),对中性粒细胞有细胞趋化作用,从而实现其对炎症反应的调节。本研究中IL-8和NEUT#对COVID-19患者病情进展有很好的预测效能。IL-1β是一种具有广泛生物学效应的细胞炎性因子,其低浓度时主要发挥免疫调节作用,然而其分泌受到多种因素的调控[9]。COVID-19患者无论普通型还是重型,IL-1β水平大多保持在低值及检测限以下[10],与本研究数据相符。
值得关注的是,血常规中的炎症指标WBC、NEUT#、LYM#、NLR在COVID-19临床分型与预后评估中均发挥了良好的区分及预测效能,提示在尚无能力开展细胞因子及部分炎症指标的医疗机构,特别是基层医疗机构的临床诊疗中,需特别重视血常规监测并做好相关炎症指标的结果解读。NLR反映机体中性粒细胞和淋巴细胞的免疫平衡状态及全身性的炎症反应程度,本研究中NLR在COVID-19临床分型及28 d死亡事件的预测中均发挥极好的预测效能,其AUC达0.884,并明显优于WBC、NEUT#、LYM#,提示在COVID-19的临床诊疗实践中需特别关注NLR。既往已有文献报道[11-12],NLR为COVID-19不良预后的独立预测因素,NLR数值升高往往提示预后不良,与本研究结论相符。PCT为无激素活性的糖蛋白,当细菌感染机体时外周血中PCT水平升高,而当病毒感染时PCT水平一般维持在较低水平,其是区分细菌与病毒感染的良好血液学标志物[13]。文献报道,COVID-19发病初期大多数患者PCT水平维持在正常水平[14],与上述讨论一致。本研究发现,PCT在COVID-19患者临床分型中具有良好的区分效应,危重型患者高于重型患者,重型患者高于普通型患者,提示危重型与重型患者可能存在严重的细菌感染,其原因可能与宿主炎症免疫反应失调、免疫细胞耗竭,糖皮质激素大量使用所引起的免疫功能低下有关[15-16],并最终导致细菌感染及不良预后。CRP是由IL-6诱导并在肝脏合成、反映全身性炎症状态的一种非特异性急性时相反应蛋白。在2019-nCoV感染早期CRP即升高[17],对COVID-19早期诊断具有一定的作用。本研究发现CRP对COVID-19预后判断亦具有极佳的预测效能,其AUC达0.896,cut-off值为20.1 mg/L,敏感性为93.3%,特异性为72.0%,提示在COVID-19病程全程加强CRP的监测可为COVID-19早期识别、病情轻重评估、预后判断提供重要参考。
本研究的局限性在于为单中心回顾性分析研究,所纳入的病例可能存在选择性偏倚,仍需后续设计严谨的前瞻性研究加以验证。

