氧驱雾化与超声雾化吸入特布他林治疗支气管哮喘疗效比较
谭颖
支气管哮喘为临床常见呼吸道疾病,主要由嗜酸细胞等多种免疫细胞及炎性因子参与的气道慢性炎症所引起,该病以反复出现的咳嗽、喘鸣、气促、胸闷为表现[1-3]。据相关数据[4-5]显示全球约有支气管哮喘患者3亿人,中国约有3 000万,目前对于该病的病因尚未完全明确,多认为与遗传因素及环境因素有关,当患者接触变应原、刺激物或出现呼吸道感染时可诱使支气管哮喘急性发作。支气管哮喘急性发作的严重程度轻重不一,可在数小时或数天内发现,部分急性发作可在数分钟内致患者窒息而死亡,因此对于支气管哮喘患者给予及时有效的治疗具有重要的意义[6]。特布他林为近年常用的选择性β2受体激动剂,具有松弛支气管平滑肌、舒张支气管、促进纤毛运动的作用,同时药理学研究还发现特布他林可促进气管黏膜clara细胞分泌,抑制肥大细胞释放组织胺等炎性介质的作用[7]。该药物的给药方式主要有注射给药、口服给药及雾化吸入,有研究者[8]曾对口服给药及雾化给药两种给药方式进行对比发现特布他林在雾化吸入后1~5 min即可起效,而口服给药则需在30~60 min才可起效,因此对于支气管哮喘急性发作者多建议以雾化给药为主。目前雾化给药方式主要有氧驱雾化与超声雾化2种,本资料旨在通过比较2组雾化方式对特布他林治疗支气管哮喘患者疗效的影响,以期为此类患者特布他林雾化方式的选择提供参考。
1 资料与方法
1.1 一般资料 选择2018年3月—2019年4月在我院接受治疗的非急性发作期的支气管哮喘患者92例。采用随机数字表法将患者分为2组,每组46例。对照组男26例,女20例;年龄19~65(42.18±7.16)岁;间歇状态13例,轻度持续18例,中度持续15例。观察组男28例,女18例;年龄19~63(41.95±7.82)岁;间歇状态16例,轻度持续15例,中度持续15例。纳入标准:(1)符合《支气管哮喘防治指南(2016年版)》[9]的相关诊断;(2)支气管激发试验及支气管舒张试验阳性;(3)患者神志清醒,可配合进行相关治疗;(4)患者已获知情同意。排除标准:(1)对特布他林过敏的患者;(2)心、肝、肾等脏器衰竭者;(3)自身免疫功能不全者。2组患者一般资料比较差异无统计学意义(P>0.05),具有可比性。
1.2 方法 入院后2组患者均视病情给予吸氧、糖皮质激素、氨茶碱类药物、抗感染及止咳化痰等基础治疗。对照组在常规治疗基础上加以硫酸特布他林雾化液(瑞典AstraZeneca AB生产,注册证号 H20140108,规格:2 mL∶5 mg)超声雾化,每次2.5 mg,采用上海四菱医用恒温设备有限公司生产的402型超声雾化器,吸入气流由小雾量逐渐增大,每次15~20 min,每日2次。观察组则采用氧气驱动雾化治疗,将雾化器一端接入供氧接口,另一端则接入药液,氧气流速控制在6~8 L/min,给药量及给药频率与对照组相同,2组均在治疗7 d后进行疗效评价。
1.3 评价指标(1)疗效评价标准:治疗7 d后对疗效进行评价,根据哮喘控制测试(asthma control test,ACT)量表[10]测评结果对患者进行疗效评价,该量表满分25分,得分25分为完全控制,20~24分为部分控制,<20分为未控制。总有效率=(完全控制例数+部分控制例数)/总病例数×100%。(2)肺功能:治疗前及疗程结束后采用日本美能AS-507肺功能检查仪分别对患者呼气峰值流量(PEF)、1秒用力呼气容积(FEV1)进行检测。(3)炎症因子:治疗前及疗程结束后抽取患者空腹外周静脉血5 mL置含抗凝剂试管中,以3 000 r/min转速离心15 min后分离血清,采用酶联免疫吸附法对白细胞介素-4(IL-4)、白细胞介素-6(IL-6)及肿瘤坏死因子α(TNF-α)进行检测,试剂盒均购于美国Sigma公司,检验操作由专业人员严格按试剂盒说明书进行。(4)不良反应:记录治疗期间2组患者不良反应发生情况。

2 结果
2.1 2组患者临床疗效比较 观察组总有效率为95.66%,高于对照组的82.61%,2组比较差异有统计学意义(P<0.05)。见表1。
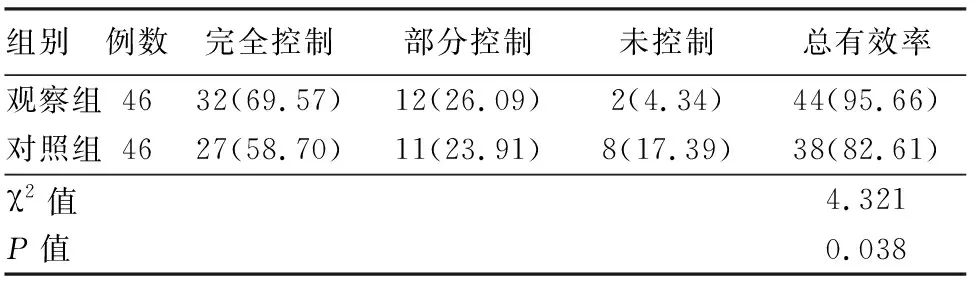
表1 2组患者临床疗效比较
2.2 2组患者肺功能指标比较 治疗后2组患者FEV1及PEF均明显升高,且观察组高于对照组(P<0.05)。见表2。

表2 2组患者肺功能指标比较
2.3 2组患者炎症因子水平比较 治疗后2组患者IL-4、IL-6及TNF-α水平均明显下降,但观察组下降幅度更大(P<0.05)。见表3。

表3 2组患者炎症因子水平比较
2.4 2组患者不良反应发生情况比较 对照组共出现12例(26.09%)不良反应,其中剧烈咳嗽7例,嘴唇发紫3例,治疗终止2例,观察组共出现4例(8.70%)不良反应,其中剧烈咳嗽2例,嘴唇发紫1例,治疗终止1例,差异有统计学意义(P<0.05)。
3 讨论
支气管哮喘为临床常见的气道慢性炎症性疾病,对于该病目前尚无特效疗法,对于支气管哮喘急性发作的患者多采取用糖皮质激素联合支气管扩张剂进行治疗,但上述疗法效果有限,同时全身反应较多。特布他林为选择性肾上腺素能受体激动剂的一种,可选择性激动β2受体而达到舒张支气管平滑肌的作用,同时还可有效抑制内源性致痉物质及内源性炎症介质的释放而改善水肿,加上该药物还可有效促进器官黏膜clara细胞分泌,提高支气管纤毛廓清作用而加速黏液及痰液的排除,降低血管通透性,提高肺通气功能[11]。
目前多国指南将特布他林推荐为支气管哮喘急性发作的首选药物,临床上常用的特步特布他林给药方式为静脉注射、肌肉注射、口服给药及超声雾化给药,口服给药因起效时间长而不利于急性发作患者的治疗,静脉注射及肌肉注射则可导致注射局部疼痛、过敏性脉管炎等不良反应,因此雾化给药为支气管哮喘急性发作患者特布他林的常用给药方式[12]。超声雾化及氧驱雾化均为临床常用的雾化方式,关于不同雾化方式对特布他林疗效影响的研究较少,本资料结果显示:观察组中有效率为95.66%,高于对照组的82.61%,且对照组共出现12例(26.09%)不良反应,观察组共出现4例(8.70%)不良反应,差异有统计学意义。超声雾化的原理是利用高频电流产生的超声波使水槽底部晶体出现声能,雾化器内药物在声能的振动下表面张力被破话而形成微小的雾粒,采用导气管可将药物雾粒送至肺泡。超声雾化优势在于其产雾量较大,但该雾化方式吸入水分较高、含氧量低,若长时间使用可导致含药气雾占据整个呼吸道,肺泡内无法进行气体交换而导致患者出现缺氧而表现出嘴唇发紫等并发症,引起患者剧烈咳嗽[13]。同时该雾化方式药液消耗速度较快,可能引起患者出现气道痉挛而影响患者呼吸,加上超声雾化并无主动输送药物的作用,主要通过患者的呼吸将药物送至病变部位,支气管哮喘患者呼吸短浅难以将药物送至指定部位而影响疗效。氧驱雾化则主要通过高速(6~8 L/min)氧气气流撞击药液,将其转化为微小的含氧雾粒,此种方式可将药物直接送至痉挛的支气管,并使药物在病变部位支气管黏膜中沉积而增强疗效。同时氧驱雾化还可为患者提供高流量氧气,可有效避免超声雾化吸入时所引起的患者缺氧的发生,可有效改善患者氧合,降低咳嗽、嘴唇发紫等不良反应的发生。
目前如何提高支气管哮喘患者肺功能,降低不良反应发生率仍为临床研究的重点与难点,支气管哮喘的发生与患者体内肥大细胞、嗜酸性粒细胞所引起的炎症反应有密切的关系。研究[14]显示:IL-4、IL-8可通过局部聚集效应而促进中性粒细胞等炎性细胞向患者支气管上皮组织迁移,促进蛋白酶表达而产生大量炎性介质,加重气道局部高炎性反应状态而对支气管上皮细胞及肺组织造成严重的损伤。同时在严重的炎症反应还可导致巨噬细胞释放大量的TNF-α,TNF-α可损伤血管内皮细胞而诱发凝血,同时还可增强巨噬细胞的黏附作用,抑制平滑肌细胞的增殖,研究[15]证实TNF-α水平与支气管哮喘患者肺组织损伤程度有关。本资料结果显示:治疗后2组患者FEV1及PEF均明显升高,但观察组升高幅度更大,且治疗后2组患者IL-4、IL-6及TNF-α水平均明显下降,但观察组下降幅度更大。可能与超声雾化所产生的药雾雾粒较大、密度高而影响患者气道阻力的缓解,另外因雾粒较大又不具备主动输送药物的作用导致药物主要在大气道中沉降,小气道部位给药量不足而不利于炎症的改善,同时超声雾化时所使用的雾化器非一次性使用,可能增加交叉感染的风险。氧驱雾化所产生的雾粒较超声雾化更小,加上高流速氧气可有助于药物进入小气道在肺内沉降,直接改善小气道及肺部炎症,另外氧驱雾化可有效补充氧气,缓解缺氧症状而进一步缓解炎症反应,改善气道及肺组织炎症,提高患者肺功能。
综上所述,氧驱雾化特布他林较超声雾化可有效提高支气管哮喘患者疗效,改善患者肺功能,缓解炎症反应,降低不良反应发生率。

