2.2 mm及3.0 mm角膜切口白内障超声乳化术对术后角膜屈光力和散光度的影响
刘彦章, 郑雪丽
(陕西省咸阳市第一人民医院 白内障屈光及日间手术中心, 陕西 咸阳, 712000)
相关研究[1]报道,白内障在世界致盲眼病中居首位,约46%的盲人因白内障致盲。目前,白内障手术治疗已经从传统复明手术转变为屈光性手术,患者术后能够获得较小的角膜术源性散光(SIA)值与良好的泪膜稳定性[2]。白内障超声乳化吸除以及联合人工晶状体植入术中的角膜切口大小、位置以及形态与术后SIA密切相关,而SIA的大小影响着患者术后裸眼视力[3]。随着检查设备的发展,设备能够对角膜后表面的生物值进行测量,获得全角膜屈光力(TCRP)和更为真实的SIA值, 从而避免只能通过角膜前表面的模拟角膜屈光力分析的弊端,有利于反映出不同手术切口对全SIA值、屈光的影响[4-5]。本研究探讨2.2 mm及3.0 mm不同透明角膜切口白内障超声乳化术对患者术后角膜屈光力、散光度的影响,现报告如下。
1 资料与方法
1.1 一般资料
选择2019年1月—2020年3月于本院行白内障超声乳化术联合人工晶状体植入术的120例(120眼)患者为研究对象。纳入标准: ① 年龄≥40岁,术眼晶状体核硬度Emery-Little分级均为Ⅰ~Ⅲ级者; ② 术眼角膜散光规则,且眼睑结构和功能正常者; ③ 无内眼手术史、角膜移植以及眼部外伤史者。排除标准: ① 后囊膜破裂、切口渗漏者; ② 具有青光眼、葡萄膜炎、视网膜疾病等眼部疾病不能完成手术者; ③ 圆锥角膜、翼状胬肉、扁平角膜等角膜病变者。采用随机数字表法将患者分为观察组和对照组,每组60例(60眼)。观察组男40例,女20例; 年龄41~85岁,平均(64.88±12.76)岁; 右眼32只,左眼28只。对照组男42例,女18例; 年龄45~81岁,平均(65.91±12.81)岁; 右眼33只,左眼27只。2组一般资料比较,差异无统计学意义(P>0.05)。本研究经医院伦理学委员会讨论通过,患者及其家属对本研究知情同意,且签署相关文书。
1.2 方法
1.2.1 手术方法: 所有患者均行超声乳化吸除手术,仪器选用美国Alcon公司Centuarion超声乳化仪,由同一位医生实施手术。术前1 h给予患者复方托比卡胺滴眼液扩瞳, 0.4%奥布卡因滴眼液完成表面麻醉。观察组和对照组患者均取仰卧位,分别采用2.2 mm与3.0 mm一次性角膜穿刺刀根据术前及术中定位环,采用2.2 mm与3.0 mm Sharpoint一次性角膜刀于140 °位置行两平面透明角膜主切口,第二平面平行虹膜面; 于2: 00方位行宽1.0 mm透明角膜侧切口; 于3: 00方位用侧切口刀辅助穿刺口,切口宽1.0 mm。前房注入黏弹剂,而后行连续环形撕囊,撕囊口直径约5.5 mm, 超声乳化吸除混浊晶状体后注吸皮质、后囊膜抛光。采用仪器乳化晶状体核并注吸晶状体皮质,分别于囊袋内植入人工晶状体,吸净残余皮质,水密切口。手术完成后, 2组均使用同种滴眼液,连续滴用1周,随访3个月。
1.2.2 检查项目与方法: 2组患者分别于术前和术后1周、1个月及3个月采用德国Oculus的Pentacam三维眼前段扫描仪检查术眼情况。患者头正位,平视前方,于暗室中自然瞳孔下完成。① 裸眼视力以及最佳矫正视力: 在相同检查室内,在大于500 Lux的亮度条件下检查术前和术后1 d、1周、1个月、3个月的裸眼视力、最佳矫正视力。② 散光矢量分析: SIA即术前与术后角膜散光的矢量变化。采用Jaffe/Clayman分析法计算SIA, K2=[K12+K32-2K1K3cos(2a-2b)]1/2, 其中K2是SIA的向量大小, K1和K3代表手术前后角膜散光值的大小, a和b表示手术前后角膜散光的陡轴方向,最后计算2组术后1 d、1周、1个月和3个月各表面的平均SIA值。
1.3 统计学分析
2 结 果
2.1 2组术前、术后裸眼视力以及最佳矫正视力比较
2组术后1 d、1周、1个月、3个月的裸眼视力和术后1周、1个月、3个月的最佳矫正视力与术前比较,差异有统计学意义(P<0.05)。观察组术后1 d、1周的裸眼视力以及术后1 d、1周、1个月的最佳矫正视力均高于对照组,差异有统计学意义(P<0.05)。观察组术前和术后1个月、3个月的裸眼视力以及术前、术后3个月的最佳矫正视力与对照组比较,差异无统计学意义(P>0.05)。见表1。
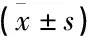
表1 2组术前、术后裸眼视力以及最佳矫正视力比较
2.2 2组角膜各表面SIA变化情况比较
观察组术后1 d、1周、1个月和3个月的角膜前表面、角膜后表面SIA值低于对照组,但差异无统计学意义(P>0.05)。与术后1 d比较, 2组术后1周、1个月和3个月的角膜总SIA值以及后表面SIA值比较,差异有统计学意义(P<0.05)。观察组术后1个月和3个月的角膜前表面SIA值与术后1 d比较,差异有统计学意义(P<0.05), 对照组仅术后3个月的角膜前表面SIA值与术后1 d比较,差异有统计学意义(P<0.05), 其他时点比较差异无统计学意义(P>0.05)。见表2。
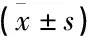
表2 2组SIA值变化情况比较 D
3 讨 论
现阶段,白内障摘除手术逐步采用微切口手术,可以保证手术效率和手术安全性,对白内障超声乳化术后角膜恢复的屈光力、散光度更加有利[6-9]。相关研究[10-11]表明,影响白内障手术屈光、散光变化的主要因素包括人工晶体的有效位置、角膜散光以及角膜各平面SIA值,其中SIA值与手术透明角膜切口的宽度、长度以及角膜形态密切相关。研究[12]显示,白内障超声乳化摘除术中角膜切口越长,越靠近角膜中心位置,其SIA值越大,术后散光度越高。
本研究结果显示, 2组术后裸眼及最佳矫正视力较术前都有大幅度提高。2.2 mm的透明角膜切口白内障超声乳化吸除联合人工晶体植入术与3.0 mm透明角膜切口比较,术前和术后3个月裸眼视力以及最佳矫正视力比较,差异无统计学意义,而术后1 d和1周裸眼视力以及最佳矫正视力均高于对照组,说明2组术后裸眼视力恢复快,术后屈光度可以较快达到稳定状态[13]。2.2 mm切口与3.0 mm切口理论上最大的区别在于手术切口进一步地减小,角膜切口手术所致的水肿、炎性反应等影响患者术后第1天泪膜稳定性的因素减少,随着时间推移,透明角膜切口逐渐愈合,术后3个月时2组差异不明显[14]。
研究[15]表明, 1.8 mm同轴微切口超声乳化白内障手术切口更小,具有更为稳定的SIA值,但有研究[16]指出,当白内障超声乳化吸除联合人工晶体植入术的角膜切口≥1.75 mm时, SIA值更高。切口方式以及其长度构造具有特异性,即使由同一名医生完成手术切口,也存在个体性差异,从而对SIA产生影响。
本研究通过Jaffe/Clayman分析法对SIA进行计算,发现2.2 mm切口与3.0 mm切口的全角膜SIA值最大,前表面次之,后表面最小, 2组术后3个月的角膜前表面SIA值与术后1 d比较,差异有统计学意义(P<0.05)。同时,角膜后表面在术后早期较自身的SIA值大,至术后1个月才逐步稳定,考虑其与术毕切口附近水肿有关[17]。但2.2 mm切口的全角膜、角膜前表面以及后表面SIA值均低于切口为3.0 mm的患者,这提示角膜各平面SIA值随着切口宽度的增加而增大。有关研究[18]指出,实施白内障摘除术时在不同手术位置时,其SIA值无显著差异,但本研究未区分左右眼,同时也未对手术切口位置进行区分,均在上方140 °附近完成,同时结果还受研究对象数量的影响,因此结果数据具有一定的局限性。
综上所述,白内障超声乳化术需术前准确把握角膜的屈光状态, 2.2 mm切口相较于3.0 mm全角膜切口术后1周以及1个月时对角膜散光的影响较小,但从长远来看, 2种手术切口屈光力、散光度差异较小。

