表现为单侧动眼神经麻痹的5例患者临床特点分析
王 诺,林煌斌,吴雄枫,王静华,吴 涛
动眼神经也称为第Ⅲ对脑神经(third cranial nerve,3th CN),含躯体运动及内脏运动纤维,支配同侧眼睑活动、眼球内收、上视、下转及瞳孔大小[1]。动眼神经核起自上丘导水管下方的周围灰质,汇合成动眼神经后在中脑脚间窝下外侧壁出脑,经过蛛网膜下腔、海绵窦、眶上裂及眶尖来支配相应的眼肌[2]。各种原因导致其走行过程中任何部位损伤均可出现动眼神经麻痹的临床表现,且往往合并周围神经、组织损害或全身表现,神经科医生根据患者临床特点可迅速进行定位及定性诊断。但临床中部分患者症状不典型易误诊或漏诊,因此本文选取了临床工作中接诊的具有代表性的5例以单侧动眼神经麻痹为表现的患者,分析其临床特点及诊疗思路,以提高急诊神经科医生对单侧动眼神经麻痹病因的判断。
1 病例资料
例1:患者,男性,71岁,因“突发视物重影、右眼睑下垂2 d,加重1 d”就诊于我院急诊。既往脑梗死病史,未遗留后遗症。否认糖尿病史、冠心病史及烟酒史。急诊查体神清语利,右眼睑下垂遮盖瞳孔,右侧瞳孔5 mm,光反应消失,右眼球外下斜位,上视、下视及内收活动均受限,四肢肌力5级,双侧共济运动稳准,脑膜刺激征阴性。急诊查头部CT未见出血,脑CTA见右侧可疑动脉盲端,因不能除外后交通动脉瘤,急诊行全脑DSA造影检查提示右侧永存三叉动脉,进一步完善头部增强MRI检查,DWI序列见右侧脑桥靠近中线明显高信号,相应位置表观扩散系数(ADC)图呈明显低信号影(见图1),增强扫描后病灶未见明显强化。患者诊断为急性脑梗死。
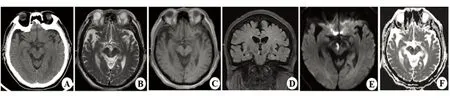
图1 头部CT平扫未见异常(A);头部MRI平扫可见右侧中脑靠近中线长T2、等T1、FLAIR高信号影(B~D);DWI序列明显高信号,相应ADC呈明显低信号影(E、F)
例2:患者,女性,75岁,因“突发头晕、右眼睑下垂5 h”就诊于我院急诊。既往高血压、脑梗死及冠心病史。急诊查体神清语利,右侧眼睑闭合、不能上抬,右侧瞳孔5 mm,光反应消失,右眼球外下斜位,上视、下视及内收活动均受限,四肢肌力5级,双侧共济运动稳准,脑膜刺激征阴性。急诊查头部CT见右侧中脑靠近中线高密度影(见图2),脑CTA见多发脑供血动脉轻度硬化狭窄,未见动脉瘤、血管畸形等异常。患者诊断为急性脑出血。
例3:患者,女性,63岁,因“突发左眼睑下垂、视物重影8 h,头痛6 h”就诊于我院急诊。既往腰椎间盘突出病史,否认高血压、糖尿病史,否认烟酒史。急诊查体神清语利,左眼睑无法上抬,左侧瞳孔5 mm,光反应消失,左眼球外下斜位,上视、下视及内收活动均受限,四肢肌力5级,双侧共济运动稳准,脑膜刺激征阴性。急诊头部CT未见出血,急诊完善脑CTA检查可见左侧后交通动脉瘤,急诊行全脑DSA证实左侧颈内动脉后交通“囊性葫芦形”、真性未破裂动脉瘤,瘤体最大径4.14 mm,给予单纯动脉瘤栓塞治疗(见图3)。患者诊断为左侧后交通动脉瘤、左侧动眼神经麻痹。

图3 全脑DSA造影可见左侧颈内动脉后交通动脉瘤(A、B);给予弹簧圈栓塞(C);再次造影提示动脉瘤为Raymond Ⅰ级栓塞(D)
例4:患者,女性,52岁,因“右眼睑下垂、视物重影1 d”就诊。否认高血压、糖尿病史,否认烟酒史。患者1 d前看电视起身时觉头昏,右眼睑沉重、上抬费力,后出现视物左右重影,无头痛、恶心呕吐,无肢体无力、行走不稳,症状持续不缓解来我院。查体神清语利,右眼睑下垂,右侧瞳孔5 mm,直接、间接对光反应均迟钝,右眼球外下斜位,上视、下视及内收活动受限,四肢肌力5级,双侧共济运动稳准,腱反射正常,脑膜刺激征阴性。头部CT、颅底增强MRI扫描未见异常,脑CTA未见动脉瘤,电子鼻咽镜检查未见鼻腔新生物。腰穿压力150 mmH2O,脑脊液生化、常规、免疫及脱落细胞均未见异常。血检验提示血脂水平明显升高:低密度脂蛋白3.99 mmol/L,总胆固醇6.37 mmol/L,血沉、糖化血红蛋白、自身免疫抗体等血检验均未见异常。入院后多次监测血压水平均轻度升高。给予甲泼尼龙60 mg静滴,维生素B1、B12肌肉注射后症状明显改善。患者诊断右侧动眼神经炎、高脂血症和高血压病1级。
例5:患者,女性,70岁,以“突发头痛、右眼睑下垂5 h”为主诉于2019年9月来我院急诊。既往有高血压、糖尿病史,控制良好。患者突发头痛、右侧为著,伴右眼睑下垂、恶心呕吐多次。急诊查体神清语利,右侧眼睑下垂,右侧瞳孔4 mm,左侧瞳孔2.5 mm,右眼对光反射消失,双侧眼球各向运动正常,四肢肌力5级,双侧病理征阴性,脑膜刺激征阴性。急诊行头部CT平扫检查未见异常,脑CTA未见颅内动脉瘤后收入院拟进一步诊治。患者发病33 h,晨起右眼睑红肿、右眼视力明显下降,仅有光感。请眼科会诊专科查体见右眼结膜混合充血,角膜雾状水肿,前房浅,周边前房深度<1/2 CT,晶体皮质不均匀混浊,核黄色混浊眼底窥不清。眼压过高测不出,给予甘露醇脱水、毛果芸香碱缩瞳后,患者右眼视力逐渐恢复。患者诊断为右眼急性闭角型青光眼、双眼年龄相关性白内障、糖尿病及高血压。
5例患者临床表现极其相似,均表现为单侧眼睑下垂、复视,起病急,症状局限,但是患者病因及疾病诊断却完全不同。
2 讨 论
动眼神经麻痹临床并不少见,其病因复杂,但往往根据合并症状可对病因及病变部位有初步判断。对于单侧动眼神经麻痹,更需要临床医生快速做出判断。本文5例患者均表现为急性单侧眼睑下垂、视物重影,但其病因有血管性、炎性等,临床表现容易混淆。
例1患者完善头部MRI后明确诊断为急性脑梗死。椎基底动脉系统脑梗死约占所有梗死的1/3[3],往往以脑桥梗死多见,而延髓及中脑相对少见[4]。中脑动脉血供复杂,局限于中脑的梗死相对少见,往往合并后循环其他部位梗死[5]。该患者梗死部位位于脑桥前内侧、靠近中线,该部位往往由大脑后动脉发出的P1段分支供血[5]。因该部位神经核及传导束密集,病变累及红核[6]会出现对侧肢体震颤(Nothnagel syndrome);累及红核和黑质[6]对侧肢体会出现肌张力降低及舞蹈样运动,也有可能会出现震颤(Benedikt syndrome);皮质脊髓束[7]受累会出现对侧偏瘫(Weber syndrome)。该患者仅以动眼神经麻痹为临床表现,考虑与梗死部位靠近中线有关。中脑梗死往往与高血压、糖尿病等危险因素引起的动脉粥样硬化相关,栓塞、动脉夹层等病因少见[5,8,9]。中脑梗死诊断明确后但仍需要完善相关的检查明确病因分型,以便进行更好的脑梗死二级预防。
脑出血仅占急性卒中的15%~20%,脑干出血以脑桥出血最常见,其次是中脑[9]。例2患者既往有高血压、脑梗死及冠心病等动脉粥样硬化危险因素,突发起病,以单侧孤立动眼神经麻痹为主要表现,头部CT提示右侧中脑靠近中线高密度影,CTA未见明显血管畸形、动脉瘤,考虑高血压相关脑出血可能大。高血压是脑干出血的最常见原因[10],约占90%,因脑桥穿支动脉垂直发出,在长期高血压作用下易发生透明变性,甚至局部产生粟粒状微型动脉瘤,故脑桥出血最常见[11]。其他脑干出血病因包括海绵状血管瘤、毛细血管扩张症、脑血管淀粉样变等[10,12,13]。脑干出血患者往往预后较差,需要密切监护并加强护理。
动眼神经从中脑发出后走行于大脑后动脉与小脑上动脉之间,位于后交通动脉下方,与后交通动脉并行于蛛网膜下腔,后穿过硬脑膜进入海绵窦[6]。因此后交通动脉瘤极易产生动眼神经压迫。由于支配瞳孔的副交感神经纤维位于动眼神经干的背内侧浅层[14],故动眼神经受压时首先出现瞳孔散大,持续受压后出现眼外肌受累、眼球活动障碍。由于动脉瘤破裂、蛛网膜下腔出血有很高的致残及致死风险[15],因此尽管只有10%~15%动眼神经麻痹的患者会有潜在的动脉瘤[16],该类患者仍需要首先排除动脉瘤。例3患者查头部CT未见蛛网膜下腔出血,行脑CTA可见左侧颈内动脉后交通动脉瘤,急诊给予动脉瘤栓塞术,术后患者恢复良好。一般脑CTA或MRA可以检测≥3 mm的动脉瘤,而后交通动脉瘤直径至少≥4 mm才能压迫动眼神经[17],因此对于高度怀疑动脉瘤引起的动眼神经麻痹患者建议首先行无创检查,但需要神经科医生和影像科医生仔细阅片,避免漏诊。
例4患者为中年女性,新发高血压病及高脂血症,急性起病出现单侧动眼神经麻痹,给予激素及营养神经治疗后症状明显改善,结合病史及辅助检查最终诊断为右侧动眼神经炎。动眼神经炎发病前可有发热、感染的前驱病因,临床表现为急性动眼神经麻痹,伴或不伴有疼痛[18]。随着影像学技术的发展、3D稳态自由成像序列及调整后的重新聚焦的稳态序列的临床应用,头部增强MRI的一些特殊序列,如constructive interference in steady state (CISS)/fast imaging employing steady-state acquisition cycled phases (FIESTA-C)/balanced fast field echo (B-FFE),可见动眼神经蛛网膜下隙段或海绵窦段强化[18]。也有无症状的颅神经强化的文献报道[19],但部分学者倾向于认为颅神经强化是异常的,提示潜在的炎症或肿瘤[20]。颅神经炎需要与微血管功能障碍引起的颅神经麻痹鉴别,两者临床表现、影像学特点及预后均类似[18]。但微血管病变的患者可能年龄更大,往往有糖尿病等动脉粥样硬化的危险因素,病情可反复[21]。例4患者影像学检查虽未呈现动眼神经增强的改变,但因应用激素后症状明显改善,故暂时诊断为右侧动眼神经炎,需要后期随访患者的病情变化。
例5患者因“头痛、恶心呕吐、眼睑下垂”而就诊神经科急诊,后患者视力急剧下降、结膜水肿,请眼科会诊后最终诊断为急性闭角型青光眼。该患者眼球活动始终未受限,且累及视神经,不符合动脉瘤压迫引起的动眼神经麻痹表现。青光眼是世界第二位致盲眼病,眼压升高使瞳孔括约肌麻痹或虹膜阶段性萎缩,故青光眼患者均有不同程度的瞳孔散大固定[22]。急性闭角型青光眼多为双眼发病,但急性发作双眼少见,因此急性闭角型青光眼易被误诊为急性脑血管病[23],需要急诊神经科提高警惕避免误诊对患者视力造成不可逆损害。
综上所述,影像学检查对动眼神经麻痹病因确定有重要作用,尤其是脑血管病、炎性等造成的动眼神经麻痹。但当影像学检查与预期判断不符时,详细的病史及查体会给临床医生提供新的思路。

