国家医疗保险准入谈判政策对抗癌新药使用的影响*
方文箐,徐行路,戴惠珍,李歆,,4
(1.南京医科大学医政学院,南京 211166;2.南京医科大学药学院,南京 211166;3.江苏省医药情报研究所,南京 210004;4.南京医科大学全球健康中心,南京 211166)
为了应对癌症对健康的威胁,全球集中力量加大了对抗癌新药的研发力度,国内外每年均有一定数量的疗效确切的抗癌新药上市[1]。研究表明,抗癌新药的临床疗效明显,能有效延长癌症患者的生存期,减轻患者因疾病带来的痛苦,提高其生活质量[2]。然而,由于专利技术垄断,抗癌新药的价格通常十分昂贵,阻碍了患者对药物的可及性[3]。
为了提高癌症用药的可及性,降低抗癌新药的价格,我国政府部署了政府与企业进行的医疗保险(医保)准入谈判,即发挥“集团购买”以量换价优势,促使企业在保障其创新利润前提下,主动降价纳入医保目录[4],2017 年4月14日,国家人力资源和社会保障部牵头开展了第2次纳入医保目录范围品种谈判工作,是我国首次进行国家重大创新药创新专项药品谈判工作,2017年7月13日,谈判结果公布,18种抗癌新药成功纳入《国家基本医疗保险、工伤保险和生育保险药品目录(2017 年版)》乙类范围[5]。2018年8月17日,国家医疗保障局印发了《关于发布2018年抗癌药医保准入专项谈判药品范围的通知》,2018年10月10日,国家医疗保障局印发了《关于将17种药品纳入国家基本医疗保险、工伤保险和生育保险药品目录乙类范围的通知》,公布了第3次国家医保谈判新纳入医保乙类报销目录的17种抗癌药品[6]。2019年11月,新版《国家基本医疗保险、工伤保险和生育保险药品目录》又新纳入了10种抗癌新药。经过数轮国家医保准入谈判,大部分进口药品谈判之后的支付标准低于周边国际市场价格,大大减轻了我国患者的医疗费用负担[7-8]。
本研究旨在基于南京地区医疗机构药品采购数据,选取药物利用频度(defined daily doses,DDDs)、用药金额、排序比、日均费用、医保支出金额等指标,对南京地区2017年与2018年通过国家医保准入谈判的35种抗癌新药在纳入医保前后使用状况进行比较分析,以此评价国家医保准入谈判专项政策的实施效果,针对性地提出优化政策实施的对策。
1 资料与方法
1.1研究对象与资料来源 本研究以2017年和2018年通过国家医保准入谈判并纳入国家医保乙类报销目录的35种抗癌新药作为研究对象,分为单克隆抗体、蛋白激酶抑制剂、内分泌治疗用药、免疫抑制剂、嘧啶类似物等,适应证为非小细胞肺癌、乳腺癌、肝细胞癌、肾细胞癌等,其中18种抗癌新药于2017年9月进入南京地区医保乙类报销目录,17种抗癌新药于2018年11月进入南京地区医保乙类报销目录,见表1。
1.2资料来源 南京地区60家医疗机构2016—2019年35种抗癌新药的采购数据由江苏省医药信息情报研究所提供,其中22家三级医疗机构,10家二级医疗机构,28家一级医疗机构,占南京地区全部医疗机构总数的78.8%,所获数据基本可代表南京地区抗癌新药在医疗机构中的使用情况。
1.3研究方法与指标 以2016—2019年南京地区医保新纳入的抗癌新药在医疗机构中的采购数据为分析对象,分析其纳入医保前后在医疗机构中的使用状况。评价指标如下所示。
1.3.1药物利用频度 DDDs可以反映不同年度的用药动态和用药结构,DDDs越大,说明该药的利用频度越高,临床对该药的选择倾向性更大。DDDs=某药纳入销售总量(mg)/该药的限定日剂量(defined daily dose,DDD)值。DDD是指药物用于主要治疗目的的平均日剂量[9],根据《新型抗肿瘤药物临床应用指导原则》(2019版)[10]及药品说明书,当DDD需要根据患者体质量来计算时,成人体质量设定为70 kg,当DDD需要根据患者体表面积计算时,成人体表面积设定为1.7 m2,当按照疗程使用时,DDD=疗程内使用总剂量/疗程天数,如阿扎胞苷用量75 mg·(m2)-1,1~7 d给药,28 d为1个疗程,DDD=75×1.7×7÷28=31.9 mg。DDDs具有可加性,用于比较不同类药物的利用频度。由于2017年与2018年通过国家医保准入谈判的抗癌新药上市时间不同、纳入医保时间不同,笔者基于2016—2019年抗癌药物采购数据,计算抗癌新药纳入医保前后各一年内DDDs,对其DDDs、DDDs排序、构成比、变化率进行统计分析。构成比为某药DDDs占该年抗癌新药DDDs之和的比例,变化率为某药纳入医保前后的DDDs变化率。
1.3.2用药金额 用药金额=药品数量×药品单价,在抗癌新药纳入医保前后,对其用药金额、用药金额排序、构成比、变化率进行统计分析,构成比为某药用药金额占该年抗癌新药用药金额之和的比例,变化率为某药纳入医保前后的用药金额变化率。
1.3.3排序比 排序比(B/A)又称用药同步性,即用药金额与用药人次是否同步,B/A=用药金额排序(B)/其DDDs排序(A),B/A=1时,表明用药金额与用药人次同步性良好,用药金额合理;B/A<1时,表明该药用药金额昂贵,但利用率较低;B/A>1时,表明该药用药金额较低,但利用率较高。
1.3.4限定日费用 限定日费用(defined daily dose consumption,DDDc)表示患者使用药物的每日平均费用,代表药物的总体价格水平。DDDc=药物用药金额/DDDs,DDDc越大,表示药品越昂贵,会导致患者经济负担越重。
1.3.5医保支付金额 本研究假设所有用药患者参加了南京市城镇职工医保,南京地区国家医保准入谈判的抗癌新药医保支出=南京地区国家医保准入谈判的抗癌新药用药金额×平均医保报销比例(70%);南京地区全部抗癌药物医保支出=南京地区全部抗癌药物的用药金额×平均医保报销比例(70%);南京地区全部药物医保支出=南京地区全部药物用药金额×平均医保报销比例(80%)[11]。
2 结果
2.1抗癌新药DDDs及排序 2017年医保准入的18种抗癌新药中,纳入医保前(2016年9月—2017年8月),参一胶囊DDDs排名第一,使用量最大,抗癌中成药构成比为90.82%,其他抗癌新药的构成比为9.18%,纳入医保后(2017年9月—2018年8月),抗癌新药使用量增加,见表2。2018年医保准入的17种抗癌新药DDDs较实施前均呈现上涨趋势,见表3。

表1 国家医保准入谈判的35种抗癌新药基本信息

表2 2017年国家医保准入谈判的18种抗癌新药纳入医保前后DDDs及排序
2.2抗癌新药用药金额及排序 在2017年医保准入的18种抗癌新药中,利妥昔单抗在纳入医保前后,用药金额均排名第一,参一胶囊与贝伐珠单抗排名处于前三位,参一胶囊与曲妥珠单抗用药金额较上一年有所减少。2018年医保准入的17种抗癌新药中,在纳入医保前用药金额前五名分别是奥曲肽、尼洛替尼、培门冬酶、奥希替尼、西妥昔单抗。其中尼洛替尼在纳入医保后用药金额降至第15名,培门冬酶用药金额由第三名降至第14名。详见表4、表5。
2.3抗癌新药纳入医保前后DDDc及B/A值 抗癌新药在纳入医保之后DDDc出现不同程度的下降,2017

表3 2018年国家医保准入谈判的17种抗癌新药纳入医保前后DDDs及排序
年医保准入的抗癌新药平均价格降低47%,2018年医保准入的抗癌新药DDDc平均下降49%。DDDc高的药物,如利妥昔单抗、伊布替尼等药品,其B/A<1,说明其药品同步性差;反之,DDDc低的药物,如参一胶囊、曲妥珠单抗、培门冬酶等药品,其B/A>1,说明其药品用药金额较低,临床使用率较高。见表6、表7。
2.4国家医保准入谈判政策对医保基金支出影响 国家医保准入谈判政策实施后,南京地区60家医疗机构全部抗癌药物及全部药品的用药金额及医保支付金额均呈现上涨趋势,2017年医保准入的18种抗癌新药在纳入医保1年后的医保支付金额占全部抗癌药物医保支出的9.45%,占全部药品医保支出的1.24%,2018年医保准入的17种抗癌新药在纳入医保1年后的医保支付金额占全部抗癌药物医保支出的5.81%,占全部药品医保支出的0.81%。见表8。
3 讨论
3.1抗癌新药价格明显降低,临床使用增加 抗癌新药纳入医保后,其DDDs增长幅度大于用药金额增长幅度,且两者变化幅度相差较大,说明药品价格下降明显。大部分药品在谈判后支付标准低于周边国际市场价格,显著提高了医保用药保障水平,大幅减轻了经济负担[12]。35种抗癌新药在纳入医保前后的药物利用情况不同,参一胶囊DDDs排序第一,这与其适用于常见癌症肺癌、肝癌化疗期间有关[13]。肺癌是我国最常见的恶性肿瘤,其次依次为胃癌、结直肠癌、肝癌和乳腺癌[14],纳入医保前后以此5个病种为适应证的抗癌新药DDDs构成比较高,变化幅度较大,说明肿瘤流行病的特征也是抗癌新药使用频度增加的重要原因之一。阿比特龙、拉帕替尼、塞瑞替尼、伊布替尼等在纳入医保前无采购记录,这可能与其价格昂贵,上市时间较短有关。在纳入医保之后,抗癌新药的DDDs与用药金额显著上升,说明国家医保准入谈判政策,较好地促进了抗癌新药的临床使用,提高患者对抗癌新药的可获得性与可负担性。

表4 2017年国家医保准入谈判的18种抗癌新药纳入医保前后用药金额及排序

表5 2018年国家医保准入谈判的17种抗癌新药纳入医保前后用药金额及排序
“-”表示该药品无采购记录。
“-” indicates that there was no purchase record of the drug.
2018年国家医保准入谈判的抗癌新药均是近几年国内新上市的药品,如正大天晴的安罗替尼和诺华制药的塞瑞替尼2018年5月在中国上市,医保准入谈判距其上市不足1个月时间,并且成功进入医保乙类报销目录[15]。在“健康中国战略”和建设创新型国家的政策引导下,政府应大力支持创新药研发生产,企业在创新精神引领下,突破技术难题,持续推动创新型药物的研发。
3.2抗癌新药临床疗效显著,部分抗癌新药价格有待进一步降低 抗癌新药临床效果明显,尤其是靶向治疗药物,如利妥昔单抗是一种靶向于CD20的单克隆抗体,目前已成为非霍金奇淋巴瘤标准一线治疗和维持治疗药物[16]。但在35种抗癌药物中,部分药品出现用药金额与DDDs分离现象,如利妥昔单抗纳入医保后其B/A由0.25变化为0.17,降价之后其用药同步性并没有改善,相反,DDDc低的药物其B/A值大,表明临床医生在抗癌药物使用中,也考虑到药物经济成本及患者用药负担,更倾向于选择价格偏低的抗癌药物,说明利妥昔单抗价格偏高问题仍需解决。
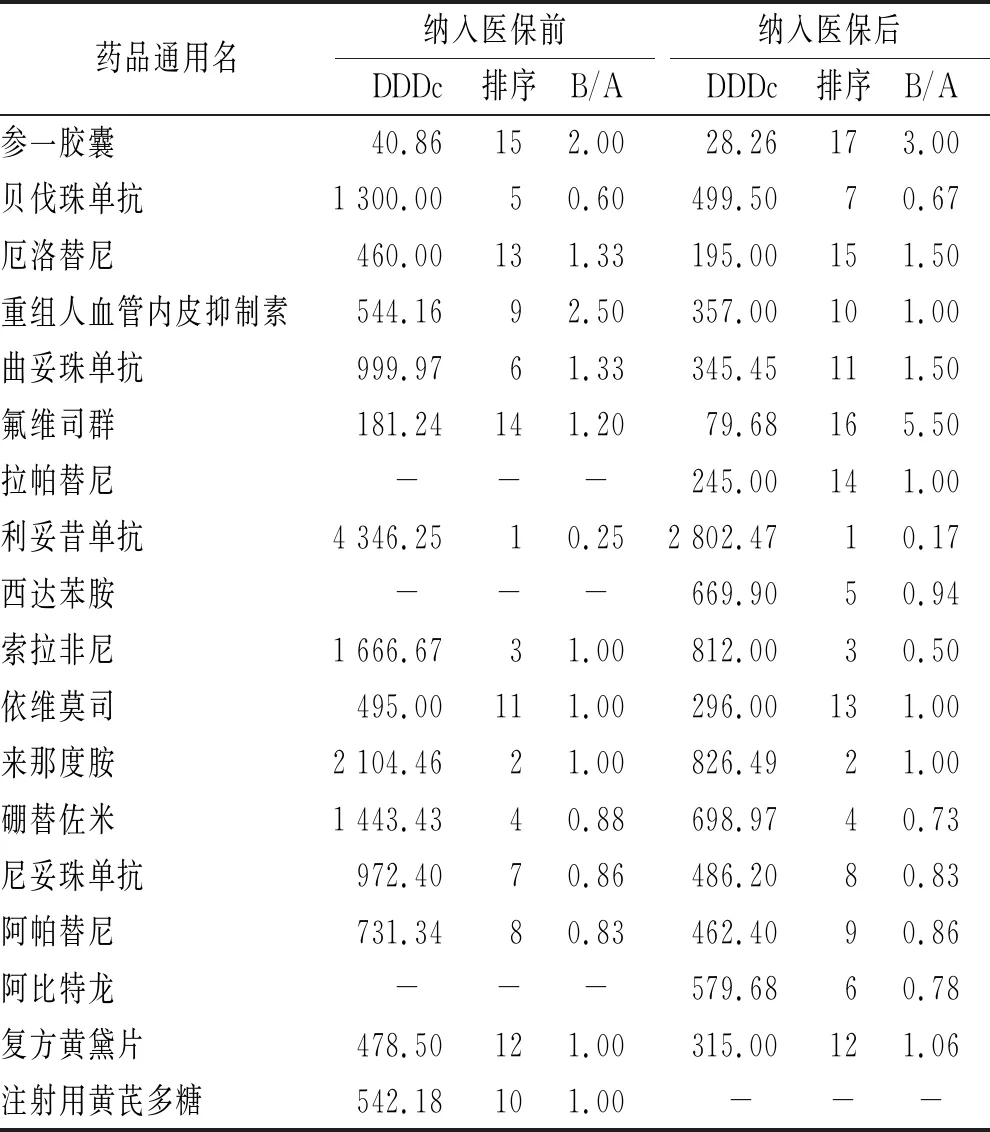
表6 2017年国家医保准入谈判的18种抗癌新药的DDDc及B/A
对于癌症患者来说,抗癌药品是其维持生命健康质量的重要条件,但抗癌药价格贵,即使通过医保准入谈判和医保报销,患者经济负担仍较重,尤其是对于低收入患者而言,政府有必要进一步出台配套政策,进一步减轻患者用药负担,防止患者因病致贫、因病返贫。
3.3抗癌新药临床使用规范逐渐完善,分级管理执行力度尚有待加强 2017年以前,我国大部分肿瘤临床诊疗规范和诊疗指南尚未颁布,部分抗癌新药的使用需要采用超说明书用药的方式[17],给临床用药带来了一定的风险,可能是抗癌新药用药频度不高的原因。近年来国家卫生健康部门陆续颁布了肿瘤相关诊疗规范和临床路径[18],并将国家谈判药品的抗癌新药进行分级管理[10],提出各级医疗机构应当建立抗癌药物临床管理体系,目前医疗机构中抗癌新药超说明书使用现象减少,用药风险降低,可能是其临床使用频度增加的原因。但是,抗癌新药的分级管理目前仍然存在落实不到位的现象,不仅有可能导致抗癌药物不合理使用,造成医保资源的浪费,反而阻碍了抗癌新药的公平可及。

表7 2018年国家医保准入谈判的17种抗癌新药的DDDc及B/A
3.4医保基金可持续性较好,可以药物利用为视角完善抗癌新药的医保准入 抗癌新药占全部抗癌药物医保支付金额比重较高,说明政策实施后,抗癌新药临床使用快速增加。房文通等[13]按“新医保”的报销比例,以2016年DDDs使用量计算,预测医保支付金额为4770万元;若DDDs增加100%,预测医保支付金额为9541万元,仍小于2016年的用药金额,认为抗癌新药降价纳入医保后能显著降低用药金额和医保支付费用。而本文发现,大部分抗癌新药在纳入医保后的DDDs实际增幅高于100%,超过了房文通等[13]的预测的幅度,但是抗癌新药的医保支付金额占全部医疗机构医保支付金额的比重仍然较低,说明抗癌新药对医保基金的支付压力并未产生较大的影响。
为保障医保基金的可持续性,可根据实际情况考虑更新医保目录或扩大医保限定支付范围。如厄洛替尼与阿法替尼同样治疗具有EGFR基因敏感突变的局部晚期非小细胞肺癌,纳入医保后两者的B/A有所改善,但阿法替尼的B/A较高,说明其用药同步性较好。同时,一项开放随机对照的III期临床试验中发现,对比厄洛替尼,阿法替尼能有效延长晚期肺鳞状细胞癌患者中位无进展生存期及中位生存期[19]。因此,从药物利用状况角度,再次进行医保目录调整时,可将阿法替尼作为优先纳入的药物。

表8 国家医保准入谈判政策实施前后南京地区60家医疗机构相关医保支付金额变化(亿元)

