腹腔镜结肠癌根治术后乳糜漏的临床分析
杨 刚,周晓俊,单治理
(苏州大学附属第一医院普通外科,江苏 苏州,215008)
结肠癌是消化道最常见的恶性肿瘤之一,每年发病人数约1 000万,约占所有恶性肿瘤的20%[1];结肠癌高发年龄为50~79岁,其男女比例接近2∶1,据全球统计数据,结肠癌的发病率已成为男性癌症的第三位、对女性而言位居第二位[2]。目前,外科手术是治疗结肠癌的主要方法,而全结肠系膜切除术已成为腹腔镜结肠癌根治术的规范术式,其核心就是肿瘤供养血管的高位结扎及腹腔区域淋巴结的彻底清扫[3]。近年,随着我国腹腔镜技术水平的高速发展,腹腔镜下结肠癌根治术的技术也日臻完善,但其术后并发症难以避免,乳糜漏是其并发症之一。随着全结肠系膜切除术的普及,乳糜漏也日渐增多,影响患者术后身体恢复。本研究旨在通过回顾分析2018年6月至2020年6月苏州大学附属第一医院为124例患者行腹腔镜结肠癌根治术的临床资料,探讨腹腔镜结肠癌根治术后发生乳糜漏的危险因素及防治措施。
1 资料与方法
1.1 临床资料 2018年6月至2020年6月苏州大学附属第一医院胃肠外科行腹腔镜结肠癌根治术的124例患者,术前均行肠镜及病理检查证实为结肠癌,未行新辅助化疗,手术均为R0切除,术后病理TNM分期Ⅰ~Ⅲ期。
1.2 手术方法 手术均由同一组医师实施,手术方式为标准的结肠癌根治术;遵照腹腔镜结直肠癌根治术操作指南(2018版)[4]施术。
1.3 乳糜漏诊断标准[5]术后腹腔引流液呈减少趋势,进食后又逐渐增多,量大于200 mL/d。引流液颜色呈乳白色、淡黄色或无色,尤以高脂饮食多见;腹水乳糜试验阳性。排除其他并发症。
1.4 观察指标 观察患者性别、年龄、BMI、术前白蛋白、肿瘤位置、肿瘤大小、淋巴结清扫数量、淋巴结阳性数量、手术时间、肿瘤TNM分期对乳糜漏发生情况的影响。
1.5 统计学处理 采用SPSS 22.0软件进行数据分析,计量资料的比较采用独立样本t检验,计数资料的比较采用χ2检验。应用Logistic回归分析对乳糜漏的影响因素进行多因素相关分析。P≤0.05为差异有统计学意义。
2 结 果
2.1 术后乳糜漏及治疗情况 本组124例患者中,11例(8.87%)术后发生乳糜漏,其中男66例,6例(9.1%)发生乳糜漏;女58例,5例(8.6%)发生乳糜漏;62例行腹腔镜下右半结肠癌根治术,发生乳糜漏9例(14.5%);62例行腹腔镜下左半结肠癌根治术,发生乳糜漏2例(3.2%);结肠癌TNM分期:Ⅰ期7例,发生乳糜漏1例(14.3%);Ⅱ期68例,发生乳糜漏6例(8.8%);Ⅲ期49例,发生乳糜漏4例(8.2%)。发生乳糜漏的患者于开始肠内营养2 d内,根据临床症状及乳糜试验确诊;一经发现均采取保守治疗,予以禁食、肠外营养、生长抑素微泵静滴、抗感染及延迟拔除引流管。无围手术期死亡病例。
2.2 术后乳糜漏发生的单因素分析 单因素分析显示,肿瘤位置(P=0.027)、淋巴结清扫数量(P=0.045)、手术时间(P=0.028)与腹腔镜结肠癌根治术后乳糜漏的发生密切相关。见表1。
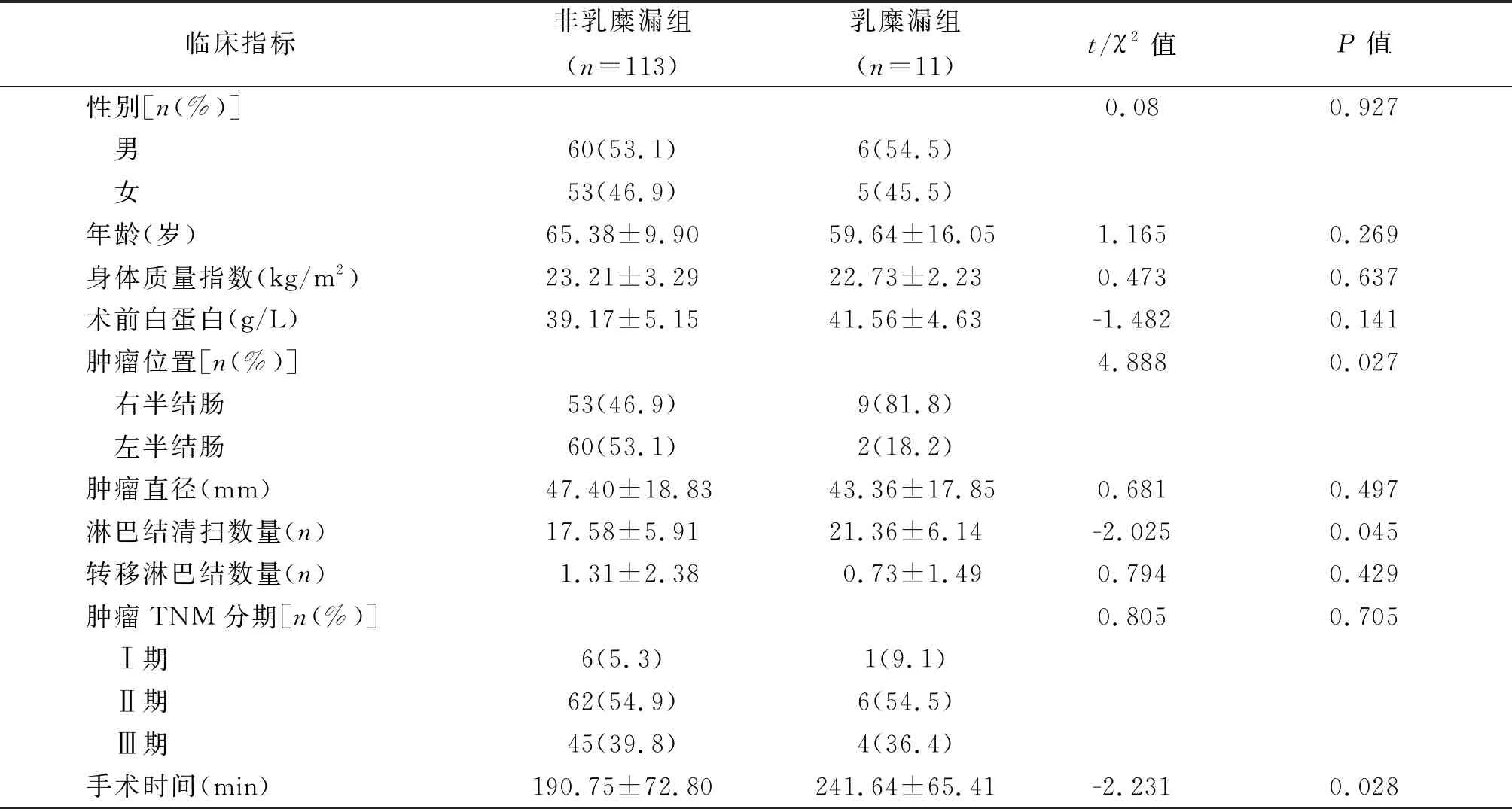
表1 腹腔镜结肠癌根治术后乳糜漏发生的单因素分析(n)
2.3 术后乳糜漏发生的多因素Logistic回归分析 Logistic回归分析结果显示,淋巴结清扫数量(≥18枚)、手术时间(≥195 min)是影响腹腔镜结肠癌根治术后发生乳糜漏的独立危险因素(P≤0.05),见表2。
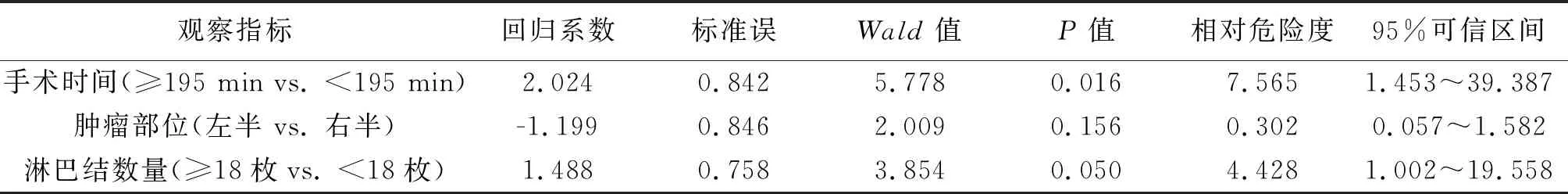
表2 腹腔镜结肠癌根治术后乳糜漏发生的多因素Logistic回归分析
3 讨 论
腹腔镜结肠癌根治术后并发症中,乳糜漏并不常见[6];然而随着腹腔镜手术治疗结肠癌的技术发展,乳糜漏的发生日渐增多。目前国内外已有较多关于结肠癌术后发生乳糜漏的报道。但报道的发生率各不相同,孙艳武等[7]报道592例结肠癌根治术患者中46例(7.8%)出现乳糜漏;池畔[5]报道1 259例患者,乳糜漏发生率为3.7%;本研究收治124例腹腔镜结肠癌根治术患者,11例发生乳糜漏,发生率8.87%,与报道相差不大。
本研究中,淋巴结清扫数量(≥18枚)、手术时间(≥195 min)、肿瘤位置是腹腔镜结肠癌根治术后发生乳糜漏的主要危险因素。现将原因分析如下:乳糜漏是因各种病变压迫、堵塞损坏胸导管或腹腔淋巴管,导致大量淋巴液漏出进入腹腔并在腹腔内积聚的现象。其形成条件主要有淋巴系统本身的病变及手术创伤导致淋巴管损伤,致使淋巴循环途径的中断或损伤,损伤部位的淋巴液压力大于组织液压力[8]。十年前,Hohenberger等[3]根据胚胎解剖观点提出完整系膜切除作为结肠癌规范化手术的理念,其核心要点就是肿瘤供养血管的高位结扎及腹腔区域淋巴结的彻底清扫。解剖学特点显示,腰干淋巴管、肠干淋巴管于左右膈肌脚处汇合成乳糜池,而结肠淋巴结沿结肠动脉及血管弓分布,通过主动脉旁淋巴结注入乳糜池[9];腹腔镜结肠癌根治术中淋巴结的清扫更为彻底,易损伤淋巴管且未能及时结扎。孙艳武等[7]发现,右半结肠切除术后乳糜漏的发生率(13.3% vs. 4.4%)明显高于左半结肠,苏伟平[10]也得出相同结果,右侧结肠癌根治术乳糜漏发生率(5.9% vs. 1.7%)明显高于左侧。本研究结果显示,肿瘤位置是影响术后乳糜漏的影响因素,且腹腔镜右侧结肠癌根治术后乳糜漏发生率为14.5%,左侧发生率为3.2%;因此术后乳糜漏的发生可能与解剖特点有关,考虑右半结肠的淋巴结清扫范围、变异程度相对左侧较大,术中对淋巴管的损伤几率就越高。
有报道称[11],随着清扫淋巴结数量的增加,损伤淋巴管道的数量就越多,术后乳糜漏发生率也增加,淋巴结清扫数量是胰腺术后发生乳糜漏的独立危险因素。本研究也发现淋巴结清扫数量是腹腔镜结肠癌根治术后发生乳糜漏的独立危险因素,本研究中非乳糜漏组淋巴结清扫数量平均(17.58±5.91)枚,乳糜漏组平均(21.36±6.14)枚。因此术中应明确淋巴结的清扫范围,辨认淋巴管的分布与走行尤为重要。本研究还发现手术时间也是影响术后乳糜漏发生的独立危险因素;考虑到腹腔镜手术时CO2气腹压力大,时间长,压迫腹腔静脉,从而影响静脉回流,增加淋巴管的压力[8];当淋巴管压力高于周围组织液体压时,就会导致乳糜漏的发生率增加。因此,术前需熟悉手术流程,尽量缩短手术时间,以减少不必要的术后并发症。
腹腔镜结肠癌根治术后发生乳糜漏时应尽早治疗,患者恢复肠内营养后出现引流液陡然增多,颜色呈乳白色或乳黄色变化时,应尽早行引流液乳糜试验或淋巴管造影,以诊断是否发生乳糜漏。如果发生乳糜漏,引流管应持续通畅引流,以减少淋巴液在腹腔内集聚,从而减少腹腔感染的发生。同时患者应禁食、全肠外营养、生长抑素静滴,以减少淋巴液的形成,从而促进淋巴管愈合。乳糜液中含有大量淋巴细胞,随着淋巴液的漏出会降低患者体内的淋巴细胞功能从而容易继发感染[12],因此对于乳糜漏患者应积极进行抗感染治疗。持续治疗一周应复查引流液的乳糜试验,如果结果为阴性且腹腔引流管的量持续小于100 mL/d,可慢慢将肠外营养过渡至肠内营养,并停用生长抑素、拔除引流管。本研究发生乳糜漏的患者经积极保守治疗均康复出院。
对于乳糜漏的预防,本研究发现右半结肠的发生率明显多于左半结肠,因此术前对手术部位的解剖应充分了解,熟悉淋巴管走向,精确手术范围;术中清扫淋巴结应仔细,尽量采用超声刀慢档及双重清扫;清扫后用生理盐水清洗,纱布擦净,观察有无乳白色液体渗出;对解剖变异的血管应十分小心,仔细剥离,对于主干血管周围及肠系膜血管周围可预防性喷洒生物胶。
综上所述,腹腔镜下结肠癌根治术后发生乳糜漏受多种因素影响,各因素间相互影响、干扰,可影响对病因的判断;因此本研究采用多因素分析,克服单因素的片面性,使病因判断更准确;但本研究受样本量较少、选取的相关危险因素的限制,有待加大样本量及选取更多的危险因素从而全面判断乳糜漏的病因,为临床上预防乳糜漏的发生提供较好的依据。
——淋巴管系统

