实测与理论瞳孔直径下全角膜总高阶像差的差异性研究*
赵丽君, 黄渝侃, 程胜男, 陈 华, 高 慧, 李玉芷
华中科技大学同济医学院附属协和医院眼科,武汉 430022
人眼是一个精密且复杂的光学系统,像差是影响人视网膜成像质量的主要因素之一[1]。像差相关技术广泛应用于眼科角膜屈光手术及屈光性白内障手术等领域[2-4],近年随着多种新型老视矫正人工晶状体的应用,患者在解决白内障术后全程视力方面具有更多选择[5]。在多焦点人工晶状体适应证的选择中,一般认为角膜中央直径4.0 mm区域总高阶像差<0.3 μm的患者可植入多焦点人工晶状体(multifocal intraocular lens,MIOL),超出此范围的谨慎植入,>0.5 μm不建议植入[6]。
目前有很多仪器可用于测量角膜总高阶像差,临床常用的如i-Trace波前像差仪(美国Tracey公司),光程差分析仪(OPD Scan,日本Nidek公司),三维眼前节分析仪(Pentacam,德国OCULUS公司)等,均常规默认中央4.0 mm瞳孔直径下角膜总高阶像差为输出值[7]。瞳孔直径是影响角膜总高阶像差的重要因素[8],由于个体差异,不同患者实际瞳孔直径并非均为4.0mm,而实际瞳孔直径下的角膜总高阶像差值是否与基于4.0 mm瞳孔直径下机测输出值存在差异,目前尚未见报道。基于这一分析,本研究对实测和4.0 mm瞳孔直径下的全角膜总高阶像差差异进行了观察比较。
1 资料与方法
1.1 研究对象
采用回顾性研究,连续随机选取2019年3月31日至2019年5月31日于华中科技大学同济医学院附属协和医院眼科就诊的受试者100例,共200只眼,按照年龄划分为6组:A组,20~岁年龄段,共17例34眼;B组,30~岁年龄段,共30例60眼;C组,40~岁年龄段,共13例26眼;D组,50~岁年龄段,共14例28眼;E组,60~岁年龄段,共14例28眼;F组,70~岁年龄段,共12例24眼。其中A、B组被视为青年人群,C、D组被视为中年人群,E、F组被视为老年人群。该研究遵循“赫尔辛基宣言”,并获得华中科技大学同济医学院医学伦理委员会批准。入选标准为:①年龄20~80周岁;②Sirius机测Kappa角<0.5 mm;③近2周未佩戴软性角膜接触镜,2月未佩戴硬性角膜接触镜。排除标准为:①离焦≥±3.00 D,散光≥±1.50 D;②疑似圆锥角膜、圆锥角膜及其他角膜病变;③存在干眼、翼状胬肉、严重角膜血管翳等眼表病变;④既往眼部手术史及眼部外伤史。
1.2 检测方法
所有受试者用同一台Sirius眼前节分析仪(Corneal Topographer,CSO,意大利)进行三维角膜地形图检测,由同一位经验丰富的技师操作。嘱患者坐于设备前,注视前方,睁大双眼,充分暴露角膜,瞬目睁眼后,待屏幕上下测量线均变为绿色,按下拍摄键。再嘱患者睁大双眼,充分暴露瞳孔,拍摄拟明环境下的瞳孔大小(0.4 xl),收集数据。选取采集质量覆盖率>90%,可信度=100%的角膜地形图,记录不同瞳孔直径(2.0、2.5、3.0、3.5、4.0、4.5、5.0、5.5、6.0、6.5、7.0 mm)下的全角膜总高阶像差。
使用MATLAB软件(R2017a,MathsWorks,美国)通过2.0~7.0 mm瞳孔直径下全角膜高阶像差结果作出拟合曲线,并计算出患者在明环境下实际瞳孔直径的总高阶像差值(以下简称“实测高阶像差”);以4.0 mm瞳孔直径下角膜总高阶像差值作为理论值(以下简称“理论高阶像差”);根据四舍五入原则,选取最接近实测瞳孔大小的上述机测瞳孔直径下角膜总高阶像差值,作为近似像差值(以下简称“近似高阶像差”)。对以上结果进行统计分析。
1.3 统计学方法
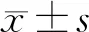
2 结果
2.1 瞳孔与年龄的关系
明视环境下,瞳孔直径随年龄增长逐渐减小,二者呈强负相关(r=-0.5866,P<0.01)。青年、中年及老年人群的瞳孔直径均存在统计学差异(均P<0.05)(图1)。
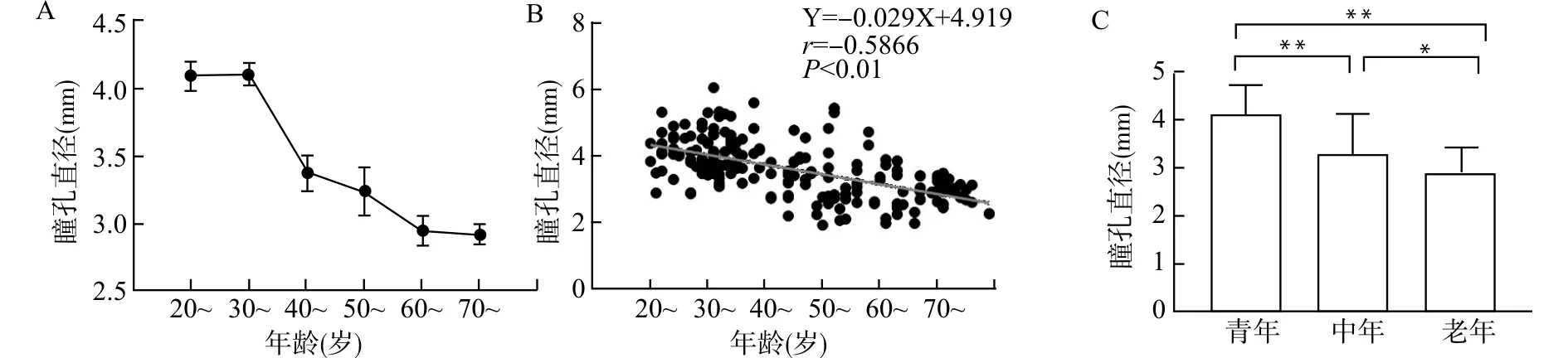
2.2 角膜总高阶像差与年龄的相关性分析
实测高阶像差随年龄的变化与近似高阶像差趋势相同,均随着年龄的增长而减小,两者呈负相关(r=-0.1912,P=0.002;r=-0.1669;P=0.002);理论高阶像差随年龄的变化趋势与前两者相反,随年龄增长而增长,呈正相关(r=0.2876,P<0.01)。见图2。
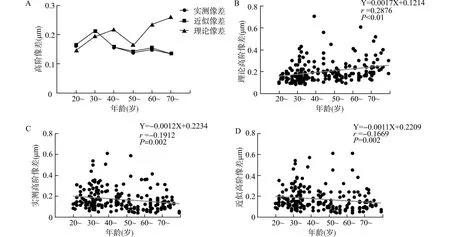
2.3 不同人群在理论与实测高阶像差上的差异
青年人群与中、老年人群在实测高阶像差与近似高阶像差上的差异均具有统计学意义(均P<0.05),而中、老年人群之间差异无统计学意义(均P>0.05)(图3A、3B)。在理论高阶像差,老年人群与青、中年人群间的差异均具有统计学意义(均P<0.01),而青、中年人群间差异无统计学意义(P>0.05)(图3C)。
A:年龄与瞳孔直径的趋势分析;B:年龄与瞳孔直径的相关性分析;C:年龄与瞳孔直径的差异性分析;*P<0.05,**P<0.01图1 瞳孔直径与年龄的关系Fig.1 The relationship between the photopic pupil diameter and age
A:高阶像差随年龄变化趋势图;B:理论高阶像差与年龄的相关性分析;C:实测高阶像差与年龄的相关性分析;D:近似高阶像差与年龄的相关性分析图2 高阶像差与年龄的相关性分析Fig.2 The correlation between HOAs and age
A:不同人群间实测高阶像差的组间差异;B:不同人群间近似高阶像差的组间差异;C:不同人群间理论高阶像差的组间差异;*P<0.05,**P<0.01图3 不同人群间角膜总高阶像差比较Fig.3 Comparison of corneal HOAs in different populations
2.4 理论与实测高阶像差差值和4.0 mm与实测瞳孔直径差值的相关性分析
在各年龄段人群中,理论与实测高阶像差差值与瞳孔直径差值均存在正性线性回归关系(P<0.05),角膜总高阶像差值随着瞳孔的增大而增大,除70~年龄段呈中等相关,其余各年龄段均呈强相关性。在20~、30~、40~、50~岁年龄段中均存在数量不等的瞳孔直径大于4.0 mm,而60~、70~岁年龄段所有眼瞳孔直径均小于4.0 mm(图4)。
2.5 实测高阶像差与理论高阶像差的比较
在40~、60~、70~岁年龄段中,理论高阶像差显著高于实测高阶像差(均P<0.01),在20~、30~、50~岁年龄段组,两者间差异无统计学意义(均P>0.05)(表1)。
2.6 实测高阶像差与近似高阶像差的比较
各年龄段实测高阶像差与近似高阶像差间的差异均无统计学意义(均P>0.05)(表2)。
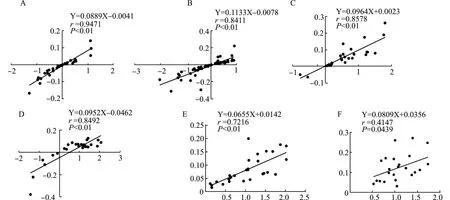
各图纵坐标标目:理论高阶像差-实测高阶像差(μm);各图横坐标标目:4.0 mm-实测瞳孔直径(mm);A:20~岁年龄段;B:30~岁年龄段;C:40~岁年龄段;D:50~岁年龄段;E:60~岁年龄段;F:70~岁年龄段图4 各年龄段理论高阶像差与实测高阶像差差值和4.0 mm与实测瞳孔直径间差值的相关性分析Fig.4 The difference between“theoretical HOAs minus actual HOAs” and “4.0 mm minus actual photopic pupil diameter”in each age group
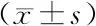
表1 各年龄段实测高阶像差与理论高阶像差比较Table 1 Comparison between actual HOAs and theoretical HOAs in different age groups
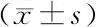
表2 各年龄段实测高阶像差与近似高阶像差比较Table 2 Comparison between actual HOAs and approximate HOAs in different age
2.7 不同人群实测与理论高阶像差≥0.3 μm占比比较
青年人群中,理论和实测高阶像差≥0.3 μm分别占9.57%和15.96%,二者差异无统计学意义(P=0.190);中年人群中,理论和实测高阶像差≥0.3 μm分别占9.26%和11.11%,差异也无统计学意义(P=0.750);老年人群中,理论高阶像差≥0.3 μm占比显著高于实测高阶像差≥0.3 μm占比(25.00%vs.9.62%,P=0.038)(图5)。

A:青年人群;B:中年人群;C:老年人群图5 不同人群实测与理论高阶像差值≥0.3 μm占比分析Fig.5 The analysis of proportion of actual HOAs and theoretical HOAs greater than or equal to 0.3 m in different populations
3 讨论
像差是指实际光学系统中,由非近轴光线追迹所得的结果和近轴光线追迹所得的结果不一致,与高斯光学的理想状况的偏差。人眼并非理想的光学系统,角膜和晶状体均存在像差,影响视觉质量[9-11]。白内障术后眼球总像差主要受角膜光学特性、人工晶状体光学特性及人工晶状体位置影响。像差可以用泽尼克多项式分解表达,其中0~2阶属于低阶像差,3阶及以上为高阶像差[12]。在像差系统中,不规则散光与高阶像差对应,可以通过计算总高阶像差的均方根(root mean square,RMS)值评估其程度[13]。不规则散光不能被镜片完全矫正,并且可以对植入MIOL造成光学干扰,故在植入此类晶体时需要考虑角膜总高阶像差的影响。目前一般认为角膜中央直径4.0 mm区域总高阶像差(total HOA)<0.3 μm的患者可推荐植入MIOL,超出此范围的患者谨慎植入[6]。
目前有很多设备可检测角膜高阶像差值,临床常用的如基于Placido环原理的i-Trace波前像差仪和光程差分析仪(OPD scan),基于Scheimpflug立体断层扫描技术的Pentacam三维眼前节分析仪等,前两者只能测量角膜前表面高阶像差,后者可以测量全角膜高阶像差,它们均将中央4.0 mm角膜总高阶像差设定为默认输出值[7]。Sirius眼前节分析系统(意大利CSO公司)同时应用Placido环和Scheimpflug照相技术,可以提供2~8 mm且以0.5 mm为步阶的直径范围供选择,可以测量上述直径范围内的全角膜和角膜前表面的总高阶像差。一般认为全角膜数据更能反映眼部真实光学特性,前表面通常能代表全角膜,本研究选择全角膜数据进行分析。除此之外,Sirius可以模拟并测量3种不同照明环境下(白天、黄昏和晚上)的瞳孔大小,接近患者真实瞳孔状态[14]。
瞳孔是影响高阶像差的重要因素之一,瞳孔直径越大,进入眼内光线越多,高阶像差值也会越大[15]。本研究发现瞳孔直径与年龄存在强负相关,且所有老年受试者明视环境下瞳孔直径均小于4.0 mm,故固定以4.0 mm作为影响范围与实际情况并不相符。我们同时通过相关性分析发现,瞳孔直径越偏离4.0 mm,则根据实际瞳孔直径所得的实测高阶像差越偏离根据4.0 mm中央角膜区域所得的理论高阶像差值,进一步证实瞳孔差异是造成像差结果差异的关键性因素,这种趋势在各个年龄组中均有类似表现。在瞳孔直径为固定值的理论高阶像差分析中,随着年龄增长,角膜总高阶像差呈升高趋势,且老年人群和中、青年人群间存在明显差异,而在瞳孔值为变量的实测高阶像差分析中,则表现为相反的趋势,说明对所有患者均使用4.0 mm瞳孔直径固定值来评估高阶像差存在误差,进而会影响到人工晶状体选择方案的制订。从不同年龄段分组分析中,中、老年群体的实测高阶像差与青年人群差异显著,青、中年群体的理论高阶像差与老年人群同样存在差异,再次证实不同年龄人群瞳孔直径差异明显,40岁以下青年群体平均瞳孔直径大于4.0 mm,实测高阶像差均值大于理论高阶像差均值,但差异没有统计学意义,而60岁以上老年人群平均瞳孔直径小于3.0 mm,且实测高阶像差均值显著小于理论高阶像差均值,故对于白内障高发的老年人群而言,选择4.0 mm区域数据评估老年人群的实际高阶像差情况可能会造成偏差。在青年和中年人群中,实测高阶像差≥0.3 μm的占比均略高于基于理论高阶像差值的占比,但两者无统计学差异,这部分患者需要谨慎选择多焦点人工晶状体。在老年人群中,实测高阶像差≥0.3 μm的占比显著小于基于理论高阶像差值的占比,故提示有部分原本被认为不适合植入多焦点人工晶状体的老年白内障患者是可以符合选择条件的,他们将在规划术后用眼习惯中有更多选择。
由于Sirius只提供以0.5 mm为步阶的像差数据,而实测瞳孔直径则大多无法完全匹配以上数值,不方便临床使用,故本研究选择将实测瞳孔直径下的高阶像差结果和应用四舍五入法则最接近实测瞳孔直径的设备所提供的瞳孔直径下的高阶像差值进行比较,发现各年龄段实测高阶像差值与近似高阶像差值均无统计学差异(均P>0.05),且两者随年龄变化趋势也一致,提示可以使用近似高阶像差代替实测高阶像差值以方便临床应用。
综上所述,因实际与理论瞳孔直径差异造成的角膜总高阶像差差异主要存在于60岁以上年龄段,其正是白内障高发的老年人群。此年龄段样本人群实际瞳孔直径均小于4.0 mm,且瞳孔差异会造成部分原本可以选择MIOL的患者被排除出适应范围,故不建议将4.0 mm瞳孔直径下角膜总高阶像差作为选择MIOL适应证的依据。当然,实测高阶像差中可能还存在瞳孔规则性、Kappa角、瞳孔中心位移等因素影响其结果,而这些问题也同样存在于理论高阶像差测定中,其对个体化像差的影响尚需通过进一步研究来明晰。

