2型糖尿病对角膜全层和基质层厚度的影响及相关因素分析
随着经济的发展、生活方式的改变和人口老龄化的加速,我国糖尿病的患病率呈上升趋势。糖尿病可引起糖尿病视网膜病变(diabetic retinopathy,DR)、眼肌麻痹、角膜病变等多种并发症。与DR相比,糖尿病性角膜病变未得到足够的重视。糖尿病对角膜的形态和代谢有重要的影响,可引起角膜病变并影响视功能,因而,认识糖尿病对角膜的影响有重要的意义。高糖可引起角膜的厚度改变。本研究的目的是测量并比较2型糖尿病患者的角膜全层和基质层厚度改变,并分析其相关因素。
资料与方法
一、一般资料
糖尿病组为2016年1月至2019年12月于我科诊治的2型糖尿病患者80例,其中男性38例,女性42例,平均年龄(61.75±9.73)岁(51~83岁),平均病程(11.75±7.81)年。病例排除标准:①角膜病变、眼部活动性炎症、干眼、3个月内有眼部手术史或外伤史、长期使用滴眼液或眼膏者;②长期使用免疫抑制剂、妊娠期女性;③有烟、酒、毒品等不良嗜好。同期纳入志愿加入本研究的50例健康者为对照组,对照组的年龄及性别与糖尿病组相匹配。
分组方法:将糖尿病组患者分别依据糖尿病病程、DR分期、糖尿病周围神经病变分级进行分组。具体如下:(1)糖尿病的病程:按病程,分为<10年组和≥10年组。其中,病程<10年组的患者45例,病程≥10年组的患者35例。(2)按眼底情况,分为无DR组、非增生性DR(non-proliferative diabetic retinopathy,NPDR)组和增生性DR(proliferative diabetic retinopathy, PDR)组。其中,无DR组的患者20例,NPDR组患者30例,PDR组患者30例。(3)按糖尿病周围神经病变(diabetic peripheral neuropathy, DPN)的程度,分为无DPN组、轻度DPN组、中度DPN组和重度DPN组。参照多伦多临床评分系统(Toronto clinical scoring system, TCSS)[1-3],评价DPN的严重程度。TCSS评分包括神经症状评分、神经反射评分和感觉功能检查三部分,分别计分后进行合计。按照分级标准[3],0~5分是不存在DPN,6~8分是轻度DPN,9~11分是中度DPN,12~19分是重度DPN。其中,无DPN组的患者15例,轻度DPN组的患者15例,中度DPN组的患者25例,重度DPN组的患者25例。
二、检查方法
采用海德堡频域相干光层析成像术(optical coherence tomography,OCT)(高视远望公司,德国),对受检者的中央区角膜进行检测,用仪器自带的软件进行角膜全层和基质层厚度的测量。检查前,避免使用任何眼液和任何角膜的接触性检查。OCT检查由同一位对本研究“盲”的技师进行。
三、统计学处理
实验数据记录为均数±标准差,组间比较用t检验或单因素方差分析。使用SPSS 17.0统计分析软件进行统计分析。P<0.05被认为差异有统计学意义。
结 果
一、对照组与糖尿病组的角膜厚度比较
对照组、糖尿病组患者的角膜全层厚度分别为(519.78±33.04)μm和(550.75±33.34)μm,二者的差异有统计学意义(t=2.236,P=0.035)。对照组、糖尿病组患者的角膜基质层厚度分别为(477.56±31.00)μm和(504.94±30.61)μm,二者的差异有统计学意义(t=2.137,P=0.043)。与对照组相比,2型糖尿病组患者的角膜全层和基质层均明显增厚。见表1。
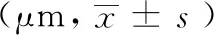
表1 对照组与糖尿病组角膜厚度比较
二、糖尿病组按病程分组的角膜厚度比较
对照组、病程<10年组、病程≥10年组患者的角膜全层厚度分别为(519.78±33.04)μm、(540.89±21.06)μm和(563.43±43.06)μm,组内差异有统计学意义(F=3.537,P=0.047)。进一步行组间比较,与对照组相比,病程≥10年组患者的角膜全层厚度明显增厚,且差异有统计学意义(P=0.014);与对照组相比,糖尿病病程<10年组患者的角膜全层厚度虽然增加,但差异无统计学意义(P=0.184)。糖尿病病程<10年组与病程≥10年组相比,角膜全层厚度的差异无统计学意义(P=0.184)。
对照组、病程<10年组、病程≥10年组患者的角膜基质层厚度分别为(477.56±31.00)μm、(495.67±19.63)μm和(516.71±39.2)μm,组内差异无统计学意义(F=3.321,P=0.055)。见表2,3。
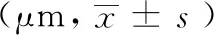
表2 糖尿病组按病程分组的角膜厚度比较

表3 糖尿病组按病程分组的组间角膜全层厚度比较
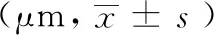
表4 糖尿病组按DR分组的角膜厚度比较

表5 糖尿病组按DR分组的组间角膜厚度比较
三、糖尿病组按DR分组的角膜厚度比较
对照组、无DR组、NPDR组、PDR组患者的角膜全层厚度分别为(519.78±33.04)μm、(523.00±17.34)μm、(537.33±15.72)μm和(582.67±29.20)μm,组内的差异有统计学意义(F=7.306,P=0.002)。进一步行组间的比较,对照组与无DR组、NPDR组的差异均无统计学意义(P=0.844,P=0.228);无DR组与NPDR组的差异无统计学意义(P=0.417);PDR组与对照组、无DR组、NPDR组的差异均有统计学意义(P=0.000,P=0.002,P=0.008)。见表4,5。
对照组、无DR组、NPDR组、PDR组患者的角膜基质层厚度分别为(477.56±31.00)μm、(479.25±16.09)μm、(492.67±14.19)μm和(534.33±26.63)μm,组内的差异有统计学意义(F=7.015,P=0.002)。进一步行组间比较,对照组与无DR组、NPDR组的差异均无统计学意义(P=0.911,P=0.262);无DR组与NPDR组的差异无统计学意义(P=0.413);PDR组与对照组、无DR组、NPDR组的差异均有统计学意义(P=0.000,P=0.003,P=0.009)。见表4,5。
四、糖尿病组按DPN分组的角膜厚度比较
对照组、无DPN组、轻度DPN组、中度DPN组、重度DPN组患者的角膜全层厚度分别为(519.78±33.04)μm、(518.00±17.35)μm、(526.67±16.29)μm、(551.00±12.00)μm和(584.60±32.70)μm,组内的差异有统计学意义(F=5.506,P=0.004)。进一步行组间的比较,对照组与无DPN组、轻度DPN组、中度DPN组的差异均无统计学意义(P=0.923,P=0.707,P=0.052);无DPN组与轻度DPN组、中度DPN组的差异均无统计学意义(P=0.700,P=0.111);中度DPN组与轻度DPN组、重度DPN组的差异均无统计学意义(P=0.234,P=0.064);重度DPN组与对照组、无DPN组、轻度DPN组的差异均有统计学意义(P=0.000,P=0.003,P=0.008)。见表6,7。
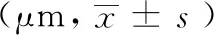
表6 糖尿病组按DPN分组的角膜厚度比较

表7 糖尿病组按DPN分组的组间角膜厚度比较
对照组、无DPN组、轻度DPN组、中度DPN组、重度DPN组患者的角膜基质层厚度分别为(477.56±31.00)μm、(474.67±16.20)μm、(483.00±14.80)μm、(505.20±11.52)μm和(536.00±29.77)μm,组内的差异有统计学意义(F=5.239,P=0.005)。进一步行组间的比较,对照组与无DPN组、轻度DPN组、中度DPN组的差异均无统计学意义(P=0.865,P=0.750,P=0.063);无DPN组与轻度DPN组、中度DPN组的差异均无统计学意义(P=0.690,P=0.113);中度DPN组与轻度DPN组、重度DPN组的差异均无统计学意义(P=0.242,P=0.068);重度DPN组与对照组、无DPN组、轻度DPN组的差异均有统计学意义(P=0.000,P=0.003,P=0.009)。见表6,7。
讨 论
角膜厚度的维持依赖于基质层的脱水程度,而这种脱水主要依靠上皮的液体屏障和内皮细胞的泵功能。角膜厚度的改变是角膜内皮功能失调的重要指征[4-6]。基质层的厚度占角膜全层厚度的90%,因此,基质层厚度的改变可以直接导致角膜全层的厚度发生变化[7]。
研究发现,糖尿病患者的血-房水屏障功能受损,房水中的葡萄糖水平异常增高[8],角膜内皮细胞的环境发生异常,引起内皮细胞损害,导致内皮泵功能减退[7-10],从而使角膜厚度增加[11]。我们的研究同样发现,2型糖尿病患者的角膜全层和基质层厚度较正常人明显增厚。
Peh等[12]的研究发现,糖尿病合并神经血管病变会导致患者的角膜厚度增加。DR是糖尿病的微血管并发症之一,DPN是糖尿病的神经并发症。我们的研究发现,当2型糖尿病患者合并PDR时,角膜全层和基质层的厚度明显增厚;当2型糖尿病患者合并重度DPN时,角膜全层和基质层的厚度显著增厚;当糖尿病病程超过10年时,角膜全层厚度显著增厚,这与其他学者的研究[13-16]一致。我们此项研究发现,只有当糖尿病患者的眼底改变发展到PDR、DPN发展到重度时,角膜厚度才显著增厚,而程度较轻患者的角膜厚度无显著性增厚。这与刘小伟[7]等的研究不完全一致,我们分析,这可能与样本量不大、样本的个体差异等有关,后续需要更深入、更大样本的研究来证实。
综上所述,我们此次的研究发现,2型糖尿病患者合并DR、DPN是角膜全层和基质层厚度的影响因素,糖尿病病程是角膜全层厚度的影响因素;随着DR、DPN的进展,随着糖尿病病程的增长,糖尿病患者的角膜厚度显著增加。与其他研究相比,我们综合分析了2型糖尿病患者的角膜全层和基质层的厚度,并从糖尿病病程、糖尿病微血管并发症和糖尿病周围神经并发症三个因素来分析影响角膜厚度的相关因素。

