不同年龄阶段Rasmussen 脑炎临床与脑电图特征
闫兆芬 王静 栾国明 周健 光宇光 翟峰 王梦阳
Rasmussen 脑炎(RE)是临床较为罕见的慢性中枢神经系统疾病,主要表现为一侧大脑半球进行性萎缩、药物难治性癫、运动功能和认知功能渐进性下降等[1],好发于儿童,癫发作中位年龄为6 岁,约有10%的青少年或成人患者病程中可出现癫发作[2]。既往研究 表明,12 岁以上的Rasmussen 脑炎患者大多病情进展缓慢,预后较儿童期发病者更好[3]。对其诊断主要依赖临床症状与体征,同时借助脑电图和MRI 检查;然而大多数患者在疾病早期MRI 检查并无明显异常,而且亦非所有Rasmussen脑炎的诊断均需组织病理学活检证实,因此临床表现与脑电图特征对早期诊断至关重要。本研究对首都医科大学三博脑科医院癫痫中心近年收治的Rasmussen 脑炎患儿的临床表现与脑电图特征进行比较,以为选择治疗时机、减少神经功能损害、提高患儿生活质量和早期诊断提供参考。
对象与方法
一、观察对象
1.纳入标准 (1)均符合2005 年Bien 等[1]提出的Rasmussen 脑炎诊断标准,且发病年龄≤18 岁。(2)根据Oguni 等[4]提出的Rasmussen 脑炎临床病程分期(前驱期、急性期、稳定期),主要选择频繁出现癫发作和进行性神经功能缺损(例如偏瘫、偏盲、认知功能)由前驱期进入急性期和稳定期的病例。(3)病程>4 个月。(4)患儿或监护人对住院期间所接受的治疗与检查项目知情并签署知情同意书。
3.一般资料 根据上述纳入与排除标准,选择2005 年1 月至2018 年1 月在首都医科大学三博脑科医院癫痫中心住院治疗且诊断明确的Rasmussen 脑炎患儿共36 例,男性13 例,女性23 例;发病年龄1.76 ~18.20 岁、平均(6.47 ± 3.58)岁,就诊年龄为2.50 ~27.20 岁、平均为(9.56±5.35)岁;病程0.33 ~7.00 年,中位病程2.00(1.00,4.38)年。既往仅3 例患儿于发病前1 个月有感冒发热史、1 例发病前3 个月有疫苗接种史;其余患儿发病前生长发育正常,无家族史。大多数患儿均以癫发作为首发症状(33 例),偶有以肢体肌力减弱发病(3 例);急性期病程为0.08 ~7.00 年,中位病程2.00(1.00,4.38)年;发病至手术时间0.33 ~7.00 年,中位时间2(1,4)年。根据癫发作中位年龄(6 岁),将患儿分为≤6 岁组(18 例)和>6 岁组(18 例),对两组患儿性别、首次发作形式、急性期病程、发病至手术时间进行比较,除急性期病程(P=0.014)外,其余各项差异均无统计学意义(P>0.05,表1)。

表1 ≤6 岁组与>6 岁组患儿一般资料的比较Table 1.Comparison of baseline between ≤ 6 year group and >6 year group
二、观察方法
1.长程脑电图监测 监测仪器为Nicolet-64 导视频脑电监测系统(美国Natus 公司),频率1024 或512 Hz,按照国际10-20 系统或10-10 系统,分别放置32-64 导记录电极和银质盘状电极,火棉胶固定。监测参数为高频滤波70 Hz、低频滤波0.50 Hz、灵敏度为100 μν/cm、走纸速度30 mm/s、电阻阻抗<5 Ω,每例患儿至少接受一次16 h 视频脑电图检测。根据病程进展,每3 个月对两组患儿进行一次脑电图间歇期背景活动和样放电部位对比观察,放电位置同时累及≥3 个脑区的患儿,视为多脑区性样放电。脑电图观察结果由两位神经电生理科医师进行分析,如果存有异议以高年资医师分析意见为准。
3.外科手术 本组36 例患儿中34 例行手术治疗,其余2 例患儿(≤6 岁组和>6 岁组各1 例)因家长拒绝手术,仅行免疫调节和抗癫治疗。(1)解剖性半球切除术:≤6 岁组患儿4 例接受解剖性半球切除术;>6 岁组患儿4 例因半球离断术后2 年再次出现发作二次行解剖性半球切除术。(2)功能性半球离断术:共27 例行功能性半球离断术,≤6 岁组13 例、>6 岁组14 例。(3)多脑叶切除术:本组仅3 例患儿行多脑叶切除术,均为>6 岁组患儿。(4)预后评价:依据Engel 分级标准[5]对两组患儿手术疗效进行评价,术后完全无发作为Ⅰ级;几乎无发作或每年发作次数<2 次,为Ⅱ级;发作明显减少,与手术前相比发作至少减少75%,为Ⅲ级;发作性症状无改善,为Ⅳ级。
4.统计分析方法 采用SPSS 16.0 统计软件进行数据处理与分析。呈正态分布的计量资料以均数±标准差(x±s)表示,采用两独立样本的t检验;呈非正态分布的计量资料以中位数和四分位数间距[M(P25,P75)]表示,采用秩和检验;计数资料以相对数构成比(%)或率(%)表示,行χ2检验或Fisher 确切概率法。以P≤0.05 为差异具有统计学意义。
结 果
一、临床特征
据Rasmussen 脑炎临床病程分期,前驱期主要表现为部分性运动发作,尤以阵挛发作常见(≤6 岁组11/18 例、>6 岁组10/18 例),少数患儿以轻微神经功能缺损症状发病(≤6 岁组2/18 例、>6 岁组1/18 例);>6 岁组有部分患儿病程中伴躯体感觉先兆(3 例),但≤6 岁组则无主诉躯体感觉先兆病例。急性期以部分性发作持续状态为主征(≤6 岁组13/18 例、>6 岁组14/18 例),其次表现为部分性运动发作,主要包括阵挛发作(≤6 岁组6/18 例、>6 岁组4/18 例);稳定期则以部分性运动发作更常见(≤6 岁组2/18 例、>6 岁组4/18 例)。
对两组患儿进入急性期平均病程进行比较,≤6 岁组患儿中位病程为5(2,11)个月、> 6 岁组为12.00(5.50,24.00)个月,组间差异具有统计学意义(P=0.014,表1),表明≤6 岁组比>6 岁组患儿进入急性期速度更迅速、时间更短。两组患儿发病至手术时间,≤6 岁组24.00(12.00,28.50)个月、>6 岁组31(12,51)个月,组间差异无统计学意义(P=0.466,表1)。
两组患儿发病后不同时间段进展至急性期的比例为:3 个月11 例(≤6 岁组8 例、>6 岁组3 例)、6 个月21 例(≤6 岁组15 例、>6 岁组6 例)、9 个月21 例(≤6 岁组15 例、>6 岁组6 例)、12 个月24 例(≤6 岁组15 例、>6 岁组9 例)以及24 个月29 例(≤6 岁组17 例、>6 岁组12 例)。发病9 个月时,两组患儿由前驱期进展至急性期的比例,组间差异具有统计学意义(P=0.002);发病逾9 个月时,两组由前驱期进展至急性期的比例则差异无统计学意义(P=0.075,表2)。提示发病后9 个月,≤6 岁组患儿病情进展更迅速。
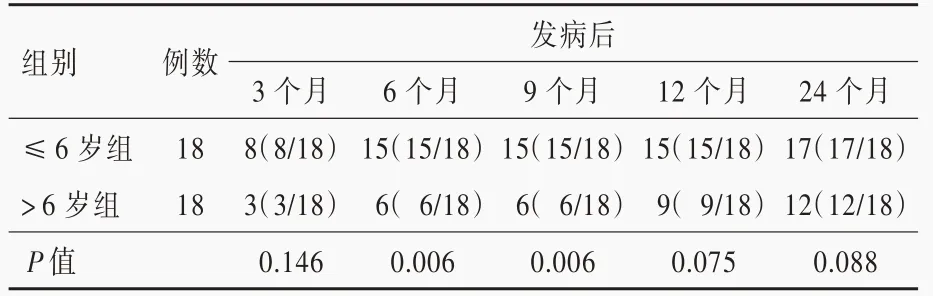
表2 ≤6 岁组与>6 岁组患儿病情进展程度的比较[例(%)]*Table 2.Comparison of disease progression degree between patients ≤6 years old and >6 years old[case (%)]*
二、脑电图特征
1.发作间期 两组患儿共计施行49 例次视频脑电图检查(≤6 岁组28 例次、>6 岁组21 例次),每例至少进行1 次16 h 脑电监测,最多者达6 次;随着病情进展,约有97.22%(35/36 例)的患儿常规脑电图可见一侧半球背景活动减弱。其中,≤6 岁组有15 例患儿发病9 个月内由前驱期进入急性期,出现频繁发作和渐进性认知功能减退,5 例发病12 个月内接受外科手术治疗。对两组患儿发病9 个月时的发作间期脑电图进行比较,≤6 岁组10/18 例表现为一侧半球多脑区性样放电,>6 岁组2/18 例呈半球内多脑区性样放电,提示两组多脑区性样放电患儿均已由前驱期进入急性期,且组间差异具有统计学意义(P=0.036;图1,表3)。
2.发作期 两组患儿均记录到发作期脑电活动,同时表现有两种或两种以上发作形式者20 例,其中≤6 岁组10 例、>6 岁组10 例,且均监测到部分性持续性癫发作。≤6 岁组仅有2 例在部分性持续性癫发作时脑电图无变化,余8 例均可见患侧额中央区、顶区、颞区棘慢复合波放电;其中,6 例监测到强直发作,均呈现患侧额中央顶区棘慢复合波放电。>6 岁组8 例患儿监测到肌阵挛发作,其余2 例中1 例脑电图无变化、1 例可见额中央区棘慢复合波放电。
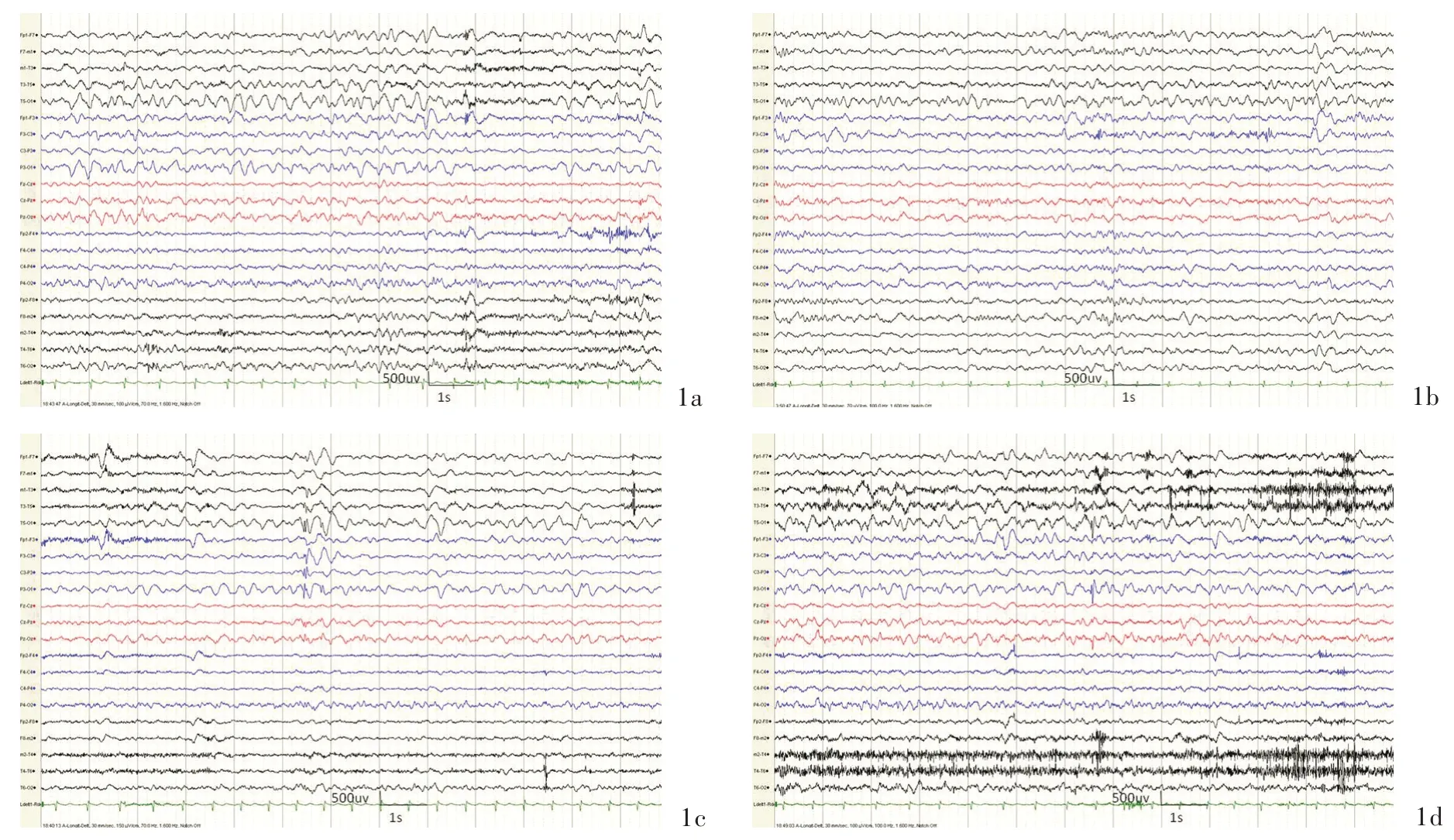
图1 8 岁患儿,临床诊断为Rasmussen 脑炎。背景及间歇期脑电图可见左侧半球慢波及多脑区性样放电 1a 可见左侧半球4 ~6 Hz 慢波活动 1b 清醒期间歇期可见左侧额区导联棘慢复合波放电 1c 清醒期可见左侧中央顶中后颞区导联多棘慢复合波放电 1d 清醒期可见左侧枕区、后颞区导联棘慢复合波放电Figure 1 A 8 years old patient, the clinical diagnosis was Rasmussen encephalitis. EEG background and interictal discharge as shown. The EEG showed widespread δ activity and multi-region discharge over the left hemisphere. The 4-6 Hz slow activity was shown in left hemisphere (Panel 1a). Interictal: the spike-slow discharge of left frontal region was observed in awake period (Panel 1b). Interical: the spike-slow discharge of left center-parietal, middle-posterior temporal region was observed in awake period (Panel 1c). Interical: the spike-slow discharge of left occipital, posterior temporal region was observed in awake period (Panel 1d).
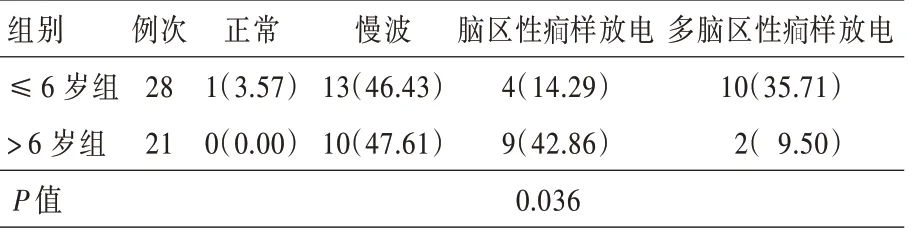
表3 ≤6 岁组与>6 岁组患儿发病9 个月时间歇期脑电图结果的比较[例次(%)]*Table 3. Comparison of interictal EEG result between patients ≤6 years old and >6 years old at 9 months after onset [case (%)]*
三、治疗与预后
2.外科治疗 36 例患儿中共34 例接受外科手术治疗(≤6 岁组17 例、>6 岁组17 例),术式分别为功能性半球离断术(≤6 岁组13 例、>6 岁组14 例)、解剖性半球切除术(≤6 岁组4 例)和多脑叶切除术(>6 岁组3 例)。术后随访时间为1.60 ~15.60 年,平均8.34 年。≤6 岁组行功能性半球离断术的13 例患儿中11 例预后达EngelⅠ级,2 例于术后1 年再次出现部分性持续性癫发作,预后为EngelⅢ级。>6 岁组有14 例患儿行功能性半球离断术,其中10 例术后无发作,预后达EngelⅠ级;4 例于术后2 年因部分性持续性癫发作再次行解剖性半球切除术,术后均无发作,预后达EngelⅠ级;3例行多脑叶切除术的患儿,术后频繁出现部分性持续性癫发作,预后为EngelⅣ级。
讨 论
Rasmussen 脑炎是一种儿童期发病且病因不确切的少见疾病,患儿多于14 个月至14 岁发病[6],本组患儿发病年龄最小1.76 岁、最大18.20 岁,平均10.71 岁。Rasmussen 脑炎早期发作形式以部分性发作常见,包括简单性发作和复杂性发作,仅有6%的患儿以神经功能缺损发病[2]。本研究两组患儿中共有3 例以一侧肢体无力发病,其余均以部分性或全面性发作发病,由于一侧肢体发作性无力易被忽视,因此在疾病早期易因漏诊或误诊而延误治疗。
Rasmussen 脑炎诊断主要依靠临床表现、脑电图和影像学检查。但是,由于早期Rasmussen 脑炎患者的MRI 表现正常或仅表现为单侧局灶性皮质或皮质下水肿,故不易与局灶性皮质发育不良(FCD)等疾病相鉴别,至疾病后期受累半球才出现脑萎缩改变[7]。鉴于Rasmussen 脑炎早期临床和影像学表现不典型,故而脑电图异常则成为临床诊断的重要依据[8]。
一般而言,在发病3 个月内,约有30%的Rasmussen 脑炎患者出现一侧半球背景活动减弱,随着病情进展一侧半球慢波明显加重,其中87%表现为多形性δ活动,14%呈双侧半球慢波活动[9-10]。在本研究中,前驱期6 例患儿(≤6 岁组2 例、>6 岁组4 例)均出现一侧半球间歇性慢波;急性期97.22%(35/36)患儿出现一侧半球持续性慢波活动,6 例中3 例出现双侧半球慢波。研究显示,常规脑电图间歇期可见患侧半球游走性、局灶性、重复性样放电[1],本研究≤6 岁组10 例、>6 岁组2 例患儿进入急性期后出现一侧半球多脑区性样放电。多脑区性样放电提示脑内弥漫性兴奋性增高,而患侧半球脑区不同步则提示样放电起源部位在解剖上的不同源性[11],反映由免疫介导的炎症反应可损伤不同解剖区域,致使疾病进展,这种电生理学异常改变与Rasmussen 脑炎术后组织病理提示的大脑半球多灶性和进展性相一致,即同一例患者的组织病理中可见多个分期共存[12]。根据对本研究两组患儿的观察,笔者认为出现多脑区性样放电时进入急性期,可作为Rasmussen 脑炎进入急性期时脑电图的特征性变化。
约有半数以上的急性期患者表现为简单运动发作或部分性持续性癫发作[1],本研究两组患儿各有10 例经脑电图记录到部分性持续性癫发作,此为Rasmussen 脑炎最具特征性的脑电表现,极具诊断价值。其中,2 例患儿部分性持续性癫发作时脑电图无改变,可能是由于导致部分性持续性癫发作的皮质病变范围较小,以致于头皮电极无法记录到其脑电活动,或因偶极子现象不利于记录到放电[13]。此外,两组患儿均可见阵挛发作,≤6 岁组以强直发作为主,>6 岁组则以肌阵挛发作更为常见,这也因Rasmussen 脑炎的病变部位主要与外侧裂周围皮质或皮质下区域相关[7]。
根据对本组病例的观察分析,笔者认为,根据脑电图间歇期和临床表现特征有助于提高对Rasmussen 脑炎的早期诊断和治疗。目前临床针对Rasmussen 脑炎的治疗方式主要包括药物治疗和外科手术,旨在降低癫发作严重程度和发作频率,从而改善患者的运动功能,尤其是儿童期治疗不仅可以减少癫发作,同时有利于改善患儿长期认知水平[2]。然而,作为药物难治性癫的Rasmussen 脑炎患者,抗癫药物仅能缓解症状,而无法根除病因,虽然激素、静脉注射免疫球蛋白、血浆置换疗法或免疫抑制剂等免疫调节治疗已使61%患者的癫发作和神经系统损害获益[14],但仍未达到长期控制癫发作的疗效,本研究中两组患儿免疫治疗效果均较差。因此,外科手术仍然是当今治疗Rasmussen 脑炎癫发作的唯一有效方法,但有关手术时机尚存较大争议。关于功能性半球离断术和解剖性半球切除术控制癫发作的疗效已经取得共识,本研究4 例(≤6 岁组)行解剖性半球切除术的患儿术后发作均得到有效控制,功能性半球离断术后77.78%(21/27)无发作(≤6 岁组11 例、>6 岁组10 例),约22.22%(6/27)术后仍有发作,分析原因可能与患侧半球离断不完全有关,经再次手术,无论解剖性半球切除术或半球离断术发作性症状均能达到预期疗效。本研究两组以多脑叶切除术患儿(>6 岁组3 例)疗效最差,预后不良。进一步证实Rasmussen 脑炎为半球性病变,若要达到术后无发作的疗效,必须完全阻断患侧半球致灶。研究显示[15],智商低于70 的患者,术后认知功能可明显改善,而智商在70 以上的患者术后反而呈现认知功能下降的结果,但需扩大样本量验证这一结论。
本研究的局限性在于样本量较小,且为单中心研究,所纳入病例大多数至我院就诊时病程已超过6 个月,选择发病9 个月时进入急性期患儿的脑电图进行比较,具有主观性,所得结果存在一定偏倚,需进一步扩大样本量。

