腹腔镜胰十二指肠切除术治疗壶腹部肿瘤:附35例报告
蔡翊,成伟,陈梅福,李国光,朱朝庚,谢阳云,姚佳水
(湖南省人民医院 胰脾外科/湖南师范大学胰腺疾病转化医学研究所,湖南 长沙 410005)
壶腹部癌泛指起源于Vater壶腹、胆总管、胰管开口处、十二指肠乳头及其附近的十二指肠黏膜等处的病变,常波及胆胰管开口,多数患者的首发症状为进行性加重的梗阻性黄疸[1],伴或不伴有胆管炎症状,影响胆汁及胰液排出,并常且伴有小便深黄、腹胀等临床症状,大便颜色可变浅或无明显改变。外科手术切除是治疗壶腹部癌的主要的方法,因壶腹部周围血供及其解剖特点,其标准术式为胰十二指肠切除术(pancreaticoduodenectomy,PD)。腹腔镜因其切口小、患者恢复快,术者视野清晰广泛应用于外科手术中,近年来本科室应用腹腔镜下胰十二指肠切除术(LPD)治疗壶腹部癌取得了较好的临床效果,现将结果报告如下。
1 资料与方法
1.1 一般资料
回顾性分析本院2015年1月—2018年12月湖南省人民医院收治的35例行LPD术的壶腹部肿瘤患者的临床资料,其中男21例,女14例;年龄37~ 78岁,平均年龄59岁。术前血清白蛋白(ALB)水平为(26.3~42.7)g/L(参考值范围35~55 g/L),平均(33.6±4.1)g/L;总胆红素(TBIL)水平为12.1~503.3 mol/L(参考值范围6~20 μmol/L),平均(134.7±122.0)mol/L。病理分型:十二指肠乳头腺癌32例,壶腹癌1例,十二指肠间质瘤 1例,十二指肠乳头处神经内分泌肿瘤1例。患者相关影像学资料见图1。
1.2 手术方法
患者头高脚低分腿位,建立气腹,电视监护下于左、右锁骨中线平脐,左右腋前线肋缘下,分别将锥鞘送入腹腔并插入手术器械。探查腹腔:肝脏形态正常,淤胆;胆囊水肿,胆总管外径增宽;腹膜各处无转移性结节和肿大淋巴结。切开胃结肠韧带并打开Kocher切口,于胰颈部找到肠系膜上静脉,由胰腺下缘、肠系膜上静脉前方隧道沟通至胰腺上缘。距幽门2.5 cm处离断胃。找到肝总动脉,套出胃十二指肠动脉后线扎、离断。距Treitz韧带15 cm左右离断空肠,并将近端空肠拖至屈式韧带右侧。于肠系膜上静脉、门静脉前方离断胰颈。逆行切除胆囊,离断肝总管,于肠系膜上动脉右侧离断胰腺纤维板及周围结缔组织,行肝十二指肠韧带骨骼化,完整切除标本,将标本装置入患者右下腹(图2A)。消化道重建均采用Child法[3],(1) 胰管-空肠黏膜对黏膜吻合:将断端空肠上提至胰腺断面,先连续缝合胰腺后缘与空肠桥袢浆肌层,然后于胰管对应空肠壁处戳孔做胰管空肠间断缝合,固定胰管导管于胰管内,远端置入空肠。再连续缝合胰腺前缘与空肠浆肌层(图2B)。(2) 胰腺-空肠套入吻合:用血管缝线间断贯穿胰腺后与桥袢空肠行端-端吻合,胰腺残端套入桥袢空肠内。距胰空肠吻合口约6 cm处连续外翻缝合行胆管-空肠吻合,胆肠吻合口内放(或不放)引流管。距胆肠吻合口约 40 cm行空肠-胃的侧侧吻合。
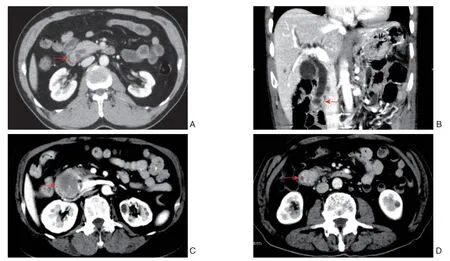
图1 壶腹部癌患者相关影像学资料 A:十二指肠乳头癌;B:壶腹部癌;C:十二指肠间质瘤;D:十二指肠乳头处神经内分泌瘤
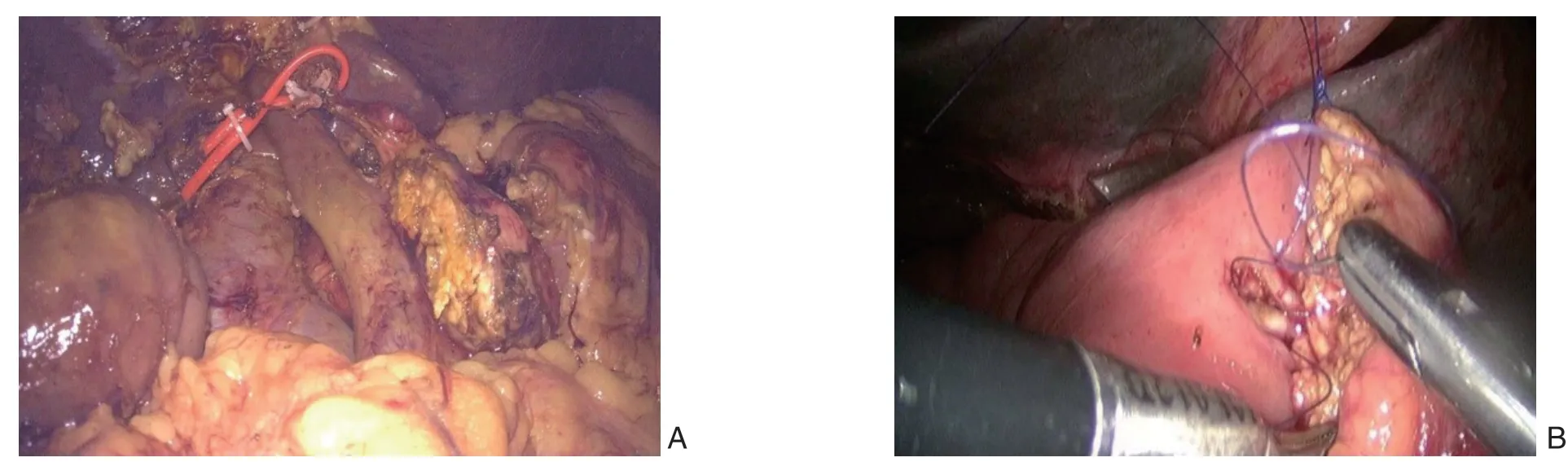
图2 术中照片 A:肝十二指肠韧带及术野的清扫及骨骼化;B:消化道重建(胰管-空肠黏膜对黏膜的吻合)
1.3 观察指标
记录术中出血量、手术时间、胰肠吻合方式;术后是否出现胰瘘、胆瘘、胃排空障碍(DEG)、出血、腹腔感染以及再次手术、病死率、住院时间、ICU时间等情况。其中胰瘘诊断标准参考2010年中华医学会外科学分会胰腺外科学组发布的《胰腺术后外科常见并发症预防及治疗的专家共识(2010)》[2]。
2 结 果
2.1 术中情况
30例顺利行L PD术,5例因腹腔组织粘连严重、结构不清晰中转开腹手术,其中1例,中转开腹后术中发现右半结肠被肿瘤侵犯,遂一并行右半结肠切除。1例行胰液外引流,胰腺引流管经胰管开口置入约6~8 cm,远端经空肠ROUX臂引出。行胰管-空肠黏膜对黏膜吻合33例,行胰-空肠端-端套入吻合2例。手术时间(360~1140)min,平均(570±192)min,术中出血量(50~1100)mL,平均(225.1±227.9)mL。
2.2 术后情况分析
患者住院时间(33.0±13.6)d,无围术期死亡病例。35例患者中有31例术后恢复良好,另外 4例存在术后并发症,其中3例术后胰瘘由生化漏发展成为C级瘘者导致腹腔感染、腹腔出血行再次手术剖腹探查,术中清除脓液,清洗腹腔并放置引流管,术后通过引流管维持24 h持续冲洗,6~10滴/min,3~5 d后复查CT明确腹腔积液减少及淀粉酶正常后逐步退管,逐根拔除,均恢复良好后出院;1例因术后消化道溃疡出血行再次手术,行胃溃疡缝扎止血,术后恢复良好出院。
2.3 术随访情况
本组35例随访1~48个月,平均随访32个月,死亡22例,存活13例,35例患者平均生存期 42.2个月,中位生存期43.0个月。
3 讨 论
壶腹部癌又称为壶腹周围癌,是指壶腹周围2 cm 范围内的恶性肿瘤,是壶腹部最常见肿瘤之一。包括胆总管末端癌、十二指肠乳头癌及Vater壶腹癌[3-4]。临床症状主要表现为上腹部胀痛不适、黄疸等。临床检查主要表现为胆红素、γ-GT、ALP等反应胆道梗阻、胆汁瘀滞指标的升高,肿瘤标志物检查中CA19-9往往升高明显,是LPD的适应证之一。诊断主要依靠B超、CT、MRI、超声造影(EUS)及ERCP等,郑晓玲等[5-6]分别对EUS及ERCP下进行穿刺活检进行了报道,提高了壶腹部癌在术前诊断的准确率。
壶腹部肿瘤保守治疗效果不佳,往往需要外科手术干预,手术方式包括局部切除术[5-6]和PD术。PD是壶腹部癌的主要适应证,作为腹部外科最复杂手术之一,切除范围包括胰头部、十二指肠、上段部分空肠、50%的胃、胆总管等[7]。胰腺是腹膜后位器官,邻近肠系膜上动、静脉,脾动、静脉,门静脉等重要的大血管[8-9],手术难度较大。开腹直视状态下,有双手接触及感觉下对病灶及整个术野掌控及把握更强;而腹腔镜技术具有放大立体作用,对于术野的清晰辨别、血管结构的显露及气腹产生的气压对渗血的压迫作用,是开腹手术无法比拟的。本中心研究表明:与开腹PD相比,LPD具有出血少、住院时间短等优势,然而其并发症的发生率和病死率与开放手术相比并无明显差异[10-12]。Kendrick等[13-14]研究亦表明,针对肿瘤患者施行LPD术不但安全、可行,减少了误伤和出血,在血管解剖方面更加精细准确,淋巴清扫更加彻底并且有助于“enbloc”切除。
本组35例患者30例均顺利行LPD术,有5例中转开腹手术。5例均因腹腔内粘连严重,术野不清中转开腹,其中1例因术中发现十二指肠肿瘤与右半结肠形成致密粘连,无法在腹腔镜下完成Kocher切口的松解及胰头部的游离,遂决定中转开腹手术。术中经游离后一并切除被肿瘤侵犯的右半结肠。笔者认为行LPD术特别是初行者,选择病例时需注意:(1) 是否有上腹部手术者;(2) 是否有明显腹腔炎症或合并症者;(3) 是否60岁以上的患者或有明显心脑血管病史者。若术中炎症较重,结构显露不清晰或技术暂无法达到完全腹腔镜下LPD的标准,可行手助腹腔镜技术[15-17]或中转开腹手术,不能盲目的追求“微创”,而增强患者的痛苦。
胰瘘是LPD术后最危险的并发症,其发生率一般为8%~19%,相关病死率高达8%~40%[18],是LPD术后并发症与手术死亡的主要原因。笔者认为胰管-空肠黏膜的吻合,更加符合人体的生理,更加有利于愈合,减少胰瘘的发生。Poon等[19]回顾近10年来见诸文献中不同胰肠吻合方式对胰瘘的影响,认为黏膜对黏膜吻合方式较套入法更少发生胰瘘。因此,本组35例中胰管-空肠黏膜对黏膜吻合者占33例,2例行胰-空肠端-端套入吻合。除此之外,胰肠吻合还有其他改良的方法,包括胰管单独吻合后,胰腺残端U型贯穿缝合后缝合于空肠浆肌层(Blumgart法)[20]、胰腺残端褥式缝合(Cattell-Warren法)等多种吻合方式。笔者认为无论采用哪种吻合方式都无法确保术后是否出现胰瘘。因此,腹腔镜下术中缝合技巧及术后能否及时处理胰瘘成为能够有效的减少胰瘘发生的几率及防止术后胰瘘的进展的关键。本组中有5例患者术后发生胰瘘,根据其不同胰瘘分级情况给予相关有效治疗措施后均痊愈。笔者经验:生化漏、B级胰瘘及产生的积液或渗液在引流通畅的同时进行腹腔冲洗,能减少胰液的集聚,消化酶对周围脏器的腐蚀,促进创面的干洁及愈合。C级胰瘘因已形成脓肿及坏死物质,在冲洗引流不畅的情况下,需及时行脓肿清除+引流术,能有效减轻腹腔感染、脓肿腐蚀及产生的并发症。
开展L PD 术需要有熟练的开腹PD 经验和技术,以及处理突发事件的坚强心理。LPD术中需注意以下几点:(1) 在处理纤维板部分要求的不仅仅是轻柔,更加需要辨别血管、组织,特别是对肠系膜上动脉的辨别和保护。因此术中最好充分显露肠系膜上动脉,靠近或紧贴肠系膜上动脉右侧进行,辨认清楚以免损伤。切忌因分离出血时在“血海”中匆忙以结扎夹夹闭或切割闭合器离断。(2) 传统的LPD手术往往只注重肿瘤本身的切除,仅仅清扫紧邻胰头和胆总管右侧的淋巴结,不清除胆管及门静脉后的淋巴结,不清除肝总动脉及腹腔动脉周围淋巴结,不清除胰后的腹膜及下腔静脉与腹主动脉间淋巴结,因此切除范围常嫌不足,淋巴清扫不够[21]。目前对LPD手术中淋巴清扫仍有争议,Mukaiya等[22]专家认为扩大淋巴结清扫对提高其远期生存率意义不大。而以Satake等[23]为代表的大部分日本学者则认为扩大淋巴结清扫能提高远期生存率。本组35例中常规清除第7、8、9、12、13、14a、14c、17组淋巴结,完整切除连同胰头的Gerota's筋膜,包括肝总、肝固有动脉周围所有淋巴结,甚至沿腹腔干清扫至腹主动脉周围。笔者认为,虽具体术式需根据术中情况所决定,但对于可疑的淋巴结,仍需尽可能的清扫。本组35例随访1~48个月,平均随访32个月,死亡22例,存活13例,3年以上生存率37%,接近于Palanivelu等[24-25]及O'Connell等[26]的研究结论。健在者均定期复查,其中1例经CT证实肿瘤有腹腔扩散,其余者均未诉特殊不适。
随着外科医生手术经验的不断丰富和微创外科技术的不断提高,LPD手术的安全性得到进一步证实[27-29],如DVSS系统[30]的应用及ERAS[31]理念的引入,LPD不仅仅只适用于壶腹部肿瘤,在外科其他领域会更加广泛的开展。

