紫仙丹对过敏性紫癜患儿β2微球蛋白、尿微量白蛋白的影响*
沈克彦
安徽中医药大学第一附属医院(合肥 230031)
过敏性紫癜(Henoch-schonlein purpura,HSP)属过敏性小血管炎症,为幼儿较常见毛细血管变态反应性疾病[1]。HSP可累及全身各系统及脏器,造成关节肿痛、腹部疼痛、便血及胃肠道症状等。贾实磊等[2]研究,27.6%~75.2%的过敏性紫癜可累及肾脏,引发紫癜性肾炎(Henoch-schonlein nephritis,HSPN)。研究发现[3],HSPN亦为HSP不良预后结局的高危影响因素。西医治疗HSP及预防HSPN方面并无特效干预方案,主要以综合治疗行维持性干预,但实际效果不足。中医药治疗HSP及预防HSPN受业界关注,尤其中医药对过敏性紫癜多靶点、整体治疗优势受到众医师认可[4]。对本研究以紫仙丹为基础,辅以HSP综合治疗,结合患儿尿β2微球蛋白(β2-MG)、尿微量白蛋白(mALB)等实验室指标变化,探析紫仙丹在HSPN预防方面的价值。
资料和方法
1 一般资料 选取2016年1月至2018年12月本院收治的100例HSP,单盲随机分组,紫仙丹组50例,男33例,女17例;年龄2~16岁,平均(7.13±2.62)岁,病程4~29 d,平均(9.63±4.07)d,其中28例伴消化道症状,21例伴关节症状,采取紫仙丹治疗。犀角地黄汤组50例,男31例,女19例;年龄3~15岁,平均(7.35±2.81)岁,病程4~27 d,平均(9.52±4.11)d,其中27例伴消化道症状,20例伴关节症状,采用犀角地黄汤治疗。两组年龄、病程、合并症、性别等基线资料比较,差异无统计学意义(P>0.05)。本研究经医学伦理委员会讨论批准。
病例纳入标准:①符合《褚福堂实用儿科学》(第8版)[5]及《中医儿科学》[6]制定的HSP诊断标准;②均辨证属于湿热内蕴证证型;③近期(<3个月)无其他中医药或免疫调节剂治疗史;④治疗依从性良好;⑤定期复诊、资料齐全;⑥知情同意。排除标准:①合并恶性肿瘤者;②年龄≥16岁;③传染性疾病;④遵医行为差,自行终止或更换用药方案者;⑤犀角地黄汤及紫仙丹过敏者;⑥风湿免疫系统疾病;⑦合并原发或继发肾小球病变者;⑧中重度营养不良;⑨血液系统疾病;⑩严重呼吸系统原发病。
2 治疗方法 综合治疗:两组HSP患儿均行抗过敏、抗凝、毛细血管脆性改善、抗感染等综合治疗,复方芦丁 40 mg/次,3次/d,双嘧达莫3 mg/(kg·d),分2次口服。
2.1 犀角地黄汤组:在综合治疗方案基础上加用犀角地黄汤,组方:生地黄、水牛角、茜草、仙鹤草、紫草、丹参各10 g,栀子9 g,甘草3 g。经医院中药制剂室备制,1剂/d,50~80 ml/次,2周为1个疗程,持续治疗2个疗程。
2.2 紫仙丹组:在综合治疗方案基础上加紫仙丹,药物组成:仙鹤草15 g,紫草、赤芍、丹皮、白鲜皮各10 g,丹参、黄柏各6 g,白茅根、藕节炭各20 g。经医院中药制剂室备制,患儿体重<25 kg,早晚分别口服1次,30 ml/次,患儿体重≥25 kg,1剂/d,80 ml/次,2周为1个疗程,持续治疗2个疗程。
3 观察指标 于治疗前、治疗28 d后取晨间中段尿样本5 ml,散射比浊法检测β2-MG、mALB水平。每个疗程结束后行肝、肾功能,血、尿常规等实验室指标监测,尿检异常即视为肾损害,评估用药安全性。Ⅰ级:无不良反应;Ⅱ级:轻度不良反应;Ⅲ级:中度,需对症干预不良反应,无需退出试验;Ⅳ级:严重不良反应,终止试验。
4 疗效标准 参考《中医新药临床研究指导原则》HSP症候标准评估疗效,痊愈:症候积分较治疗前降低≥95%;显效:症候积分较治疗前降低70%~94%;有效:症候积分较治疗前降低30%~69%;无效:症候积分较治疗前降低率不足30%。随访6个月,记录HSP复发率。
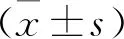
结 果
1 两组治疗前后免疫功能指标比较 两组治疗前mALB、β2-MG比较差异无统计学意义(P>0.05)。治疗28 d后,mALB、β2-MG均呈降低趋势,且治疗28 d mALB与β2-MG水平均显著低于治疗前,差异具有统计学意义(P<0.05),紫仙丹组与犀角地黄汤组治疗28 d后比较,差异有统计学意义(P>0.05)。见表1。

表1 两组治疗前后免疫功能指标比较(mg/L)
2 两组治疗前后中医症候积分比较 两组治疗后关节疼痛,瘀点瘀斑,便血、血尿,腹痛、咽痛及症候总评分均明显降低(P<0.05),紫仙丹组中医症候积分改善效果略优于犀角地黄汤组,但差异无统计学意义(P>0.05),见表2。
3 两组治疗效果比较 紫仙丹组总有效率为96.00%,犀角地黄汤组总有效率为90.00%,两组临床疗效比较差异无统计学意义(P>0.05),见表3。

表2 两组治疗前后中医症候积分比较(分)

表3 两组治疗效果比较[例(%)]
4 两组肾损害及HSP复发情况比较 两组肾损害及HSP复发率比较,差异无统计学意义(P>0.05),见表4。

表4 两组肾损害及HSP复发情况比较[例(%)]
5 两组用药安全性比较 全部患儿治疗期间仅发生2例Ⅱ级轻微不良反应,其中紫仙丹组1例恶心呕吐,犀角地黄汤组1例腹泻,均未干预自行缓解,无严重不良反应。
讨 论
目前临床对HSP病因机制研究尚未明晰,但众学者发现HSP病理变化与自身免疫功能、炎症反应、凝血异常等因素相关[7]。因HSP病症复杂及多脏器受累等特点,该病治疗尚无特效方案。多项研究已认可糖皮质激素在HSP早期疗效的价值[8-9],但随HSP疾病相关研究深入发现,糖皮质激素、免疫抑制剂可在短期用药阶段改善HSP腹痛、水肿、关节疼痛等症状反应,但糖皮质激素用药时间增长,患儿耐药反应、激素依赖、继发感染等副作用风险亦逐步提高。寇敏等[10]通过大数据分析,糖皮质激素无法遏制、预防HSP患儿并发HSPN,增加衰竭风险。对此,积极探寻HSP治疗新方向,减少HSP肾脏损害,降低HSPN发生率,成为业界关注热点。
中医学将HSP归属为“血证”“斑毒”范畴,致病因素不外乎“湿热内侵、瘀血阻络”,热毒血瘀是病机[11]。现代中医学认为,过敏性紫癜发病主因正气不足,引外邪相合,脉内搏结,血气失常,燔溢脉外致紫癜;迫血离经,血滞为瘀,瘀血复阻于脉内,气行不畅不通,内蕴湿热,损伤脉络,气滞脏腑,肤之伤可见紫癜,肾阴损可见血尿[12]。基于“热毒血瘀”病机,故以“清热解毒,凉血化瘀”治法立方。本院以犀角地黄汤、紫仙丹作为主方治疗热毒血瘀之症HSP患儿。其中紫仙丹主要以“清”“散”“凉”辅以坚阴、平补,尤为适合低龄患儿,散寒不伤阳,清利不损阴。方中紫草行祛瘀凉血之功,为君药; 仙鹤草、赤芍、丹皮有解毒止痛,兼之化瘀之效,白鲜皮、丹参、黄柏行祛瘀散热,活血通经之效,白茅根、藕节炭行解渴坚筋,补中益气,诸药共奏解毒祛瘀、祛风活络、凉血化湿之功。犀角地黄汤亦为治疗HSP常用组方[13],该方剂在HSP及肾损害预防方面疗效肯定。因此本研究亦将犀角地黄汤治疗患儿作为对照样本,与紫仙丹方案治疗患儿做比较,具备代表性与较高的可信度。本研究结果可知紫仙丹组与犀角地黄汤组治疗有效率均达到90%以上,HSP复发率低,符合中医方剂治疗HSP多靶点、整体性、及毒副反应小等特点,且紫仙丹方案疗效略有优势,提示紫仙丹治疗HSP效果更佳。
研究[14]发现,HSP患儿预后结局与肾脏损伤程度密切相关。张志红[15]研究发现,HSP患儿肾脏受累不仅可影响近期治疗效果,同时亦将增加HSPN及终末期肾脏病风险。对此,本研究结合中医未病先防、既病防变的治疗理念,以“治未病”思路重点探析紫仙丹在HSP患儿肾损害的预防效果。本研究中,HSP患儿入院治疗时,尿β2-MG与mALB均处于高水平,表明HSP患儿肾小球通透性增高,提示早期肾损伤迹象已客观存在。经紫仙丹或犀角地黄汤治疗后,HSP患儿β2-MG、mALB水平不断下降,且紫仙丹治疗者β2-MG、mALB降低水平略有优势,表明紫仙丹用药方案可促进肾小球滤过屏障修复,调节免疫状态,缓解HSP炎性变态反应,降低肾损害。结合现代药理学可知,紫仙丹方中紫草、仙鹤草、赤芍、丹皮、丹参、藕节炭、白茅根等具有良好抗凝、消炎、抗病毒、调节免疫等效应[16],且扩张血管,改善微循环,调节肾脏血流动力,减轻尿蛋白状态,符合现代医学预防HSPN,降低血管通透性、抗过敏的治疗理念。
综上所述,HSP患儿采用紫仙丹治疗可有效降低β2-MG与mALB,减少肾损害及HSPN风险,多靶点、整体治疗特性改善HSP症状反应,提高治疗效果。

